Опубликовано: 27 Августа 2019
Техники выполнения массажа при бронхите и у пациентов с астмой

Бронхитом болеют и взрослые люди, и дети. В острой фазе заболевания основные терапевтические меры направлены на борьбу с температурой и улучшением дыхательной функции пациента. Когда основное лечение дает первые результаты, можно подключать дополнительные мероприятия по стабилизации здоровья. Массаж при бронхите направлен на стимулирование деятельности бронхов и системы кровообращения, что способствует более эффективному отхождению мокроты и снижению негативного воздействия интоксикации на организм пациента.
Функции массажа, назначаемого при бронхите
Под бронхитом понимается воспалительный процесс, локализующийся в верхнем сегменте дыхательной системы организма человека. Возбудители болезни — вирусы или бактерии. При отсутствии своевременного лечения острой фазы бронхит переходит в хроническую форму. При закупорке бронхов из-за отечности слизистых покровов больному диагностируется обструктивный тип заболевания.
Делать массаж при бронхите нужно по целому ряду причин:
- усиливается циркуляция крови;
- улучшается мышечная активность стенок бронхов;
- повышается тонус, за счет чего бронхиальный эпителий продвигается быстрее;
- дыхание становится глубже и интенсивнее, кислородный обмен организма приходит в норму.

Массаж при бронхите у взрослых и детей эффективно воздействует на механизм откашливания. Возвратных ограничений к таким лечебным манипуляциям нет, растирать грудную клетку можно даже грудным детям при наличии медицинских показаний. Различается лишь интенсивность воздействия на кожные покровы, для взрослых больных рекомендуется более сильное надавливание.
Техника выполнения классического массажа при болезнях органов дыхания
Техника массажа при бронхите может использоваться и для лечения пациентов с астмой. Основное правило воздействия на организм во всех этих ситуациях — нельзя массировать тело человека, когда болезнь протекает в острой форме. Для астматиков выбираются интервалы времени между приступами кашля. В результате массирования происходит стимуляция дыхательной функции, слизистые начинают избавляться от лишней мокроты. Пробки, закупоривающие бронхи, выходят мягко. Перед сеансом массажа необходимо подготовить специальную емкость для сбора продуктов отхаркивания пациента, чтобы не делать длительных перерывов во время процедуры.
Основные приемы, используемые массажистом — нажим и давление, сменяющие друг друга. Часто используют отягощения, способные благотворно повлиять на деятельность легких и бронхов. Только профессионалу под силу качественно проработать активные виды мышц, найти нужные участки для воздействия.
Внимание: если во время массажа взрослому или ребенку стало больно или некомфортно, сеанс необходимо остановить. Головокружение, тошнота и рвота — также симптомы, сигнализирующие о негативном отклике организма на действия массажиста.
Противопоказания к массажным сеансам
Нельзя делать при бронхите массаж, если пациент страдает одним или несколькими нижеперечисленными заболеваниями:
1) болезни сердечнососудистой системы;
2) патологии в деятельности кроветворного механизма;
3) тромбозы и иные заболевания вен;
4) язвенная болезнь желудка в фазе обострения;
5) туберкулез;
6) онкология;
7) скачки артериального давления;
 все виды респираторно-вирусных инфекций:
все виды респираторно-вирусных инфекций:
9) дерматологические болезни;
10) заболевания ЦНС;
11) высокая температура тела, свидетельствующая о воспалительном процессе.
С осторожностью назначают массаж при астме и других заболеваниях дыхательных путей, если организм пациента ослаблен. Вибрационный массаж при бронхите человек может выполнять сам, в привычной домашней обстановке.
Противопоказания к массажу могут носить постоянный и временный характер. Во втором варианте речь идет о стабилизации состояния пациента, когда обострение хронических недугов и острых реакций отступает, лечащий врач отмечает стойкую ремиссию основного заболевания.
Не назначают массаж при бронхите беременным и кормящим женщинам, а также детям и взрослым с сухим кашлем.
Виды массажа при бронхите

При астме и иных патологиях органов дыхания, включая бронхит, могут быть назначены самые разные виды массажа. Вот основные из них:
- Перкуссионный. Техника массажного воздействия направлена на очистку бронхов и верхних дыхательных путей от лишней жидкости. Пациент может лежать или сидеть во время сеанса, а медик помещает на его грудную клетку ладонь одной руки. Второй кистью, сжатой в кулак, он совершает ритмичные постукивания по первой. Сначала простукивается передняя поверхность грудной клетки. Потом — задняя. Воздействие производится на симметричные участки. В обязательном порядке до массажа кожные покровы ребенка или взрослого разогревают и в финале — поглаживают для рефлекторного растяжения мускулатуры.
Разогрев подразумевает энергичное растирание грудины, направление движений — от поясницы вверх, по естественным маршрутам тока лимфы и крови в организме. Участки крепления ребер к позвоночнику требуют повышенного внимания, т.к. в этих местах находятся нервные окончания — активаторы межреберной дыхательной мускулатуры. Растирание межреберных промежутков осуществляется от периферии к центральной линии тела. Хорошо нужно размять зоны между позвоночником и лопатками на спине, эти мышцы оказывают непосредственное воздействие на дыхательную активность. Завершающим этапом растираний является разминание шеи и области предплечий круговыми движениями ладоней.
На рисунке ниже приведена последовательность выполнения перкуссионного массажа у детей.

Простукивают область грудины через ладонь руки. По одному и тому же участку можно выполнять перкуссию 3 или 4 раза. Нельзя простукивать зону позвоночника с костистыми выступами. По передней части грудины не простукивают район с сердечной мышцей. При рефлекторном растяжении происходит активизация мускулатуры и дыхательного центра в головном мозге. Массажист говорит пациенту глубоко вдохнуть и резко выдохнуть, на выдохе специалист осуществляет свои действия.

Дренажный массаж при бронхите выполняется в 3 этапа. Начинается с растирания спинных мышц в области расположения органов дыхания. После этого массажист точечно подушечками пальцев воздействует на промежутки между ребрами. Направление движений — снизу-вверх. Заключительный этап связан со сжатием диафрагмы по бокам. Когда дренажный массаж при бронхите завершен, пациенту дается время для откашливания. Число подходов во время сеанса может составлять 3 или 4.
- Вибрационная техника. Основная задача этой практики заключается в быстром восстановлении дыхания человека в короткий срок. Вибрационный массаж при бронхите пациент может выполнять самостоятельно в домашних условиях, произнося букву «р» с языковой вибрацией. Применение этой массажной техники регулярно приводит к своевременной очистке дыхательных путей от слизи и загрязнений. Медики считают вибрационный массаж при бронхите наиболее эффективным средством скорейшего выздоровления. Во время сеанса массажист может постукивать кистью руки, сжатой в кулак, по спине больного. Для полоскания полости рта ежедневно используется 3%-ный раствор перекиси водорода.

Баночный массаж. Использование банок при астме и других легочных болезнях имеет многовековую историю. Сегодня данная техника выполняется стеклянными или пластиковыми медицинскими банками. Эффективность воздействия кроется в воздействии внутрибаночного вакуума на определенные точки поверхности спины пациента. Кровообращение этих участков тела выступает отличным методом борьбы с интоксикацией тканей. Самостоятельно пациент не может выполнить себе качественный массаж банками, требуется помощь профессионала. На массируемую область наносится масло, спина разогревается растирающими движениями рук, банки без отрыва от кожи массажист двигает по определенным линиям. Для крепления банки требуется освободить ее полость от воздуха, для чего к ней подносят зажженный и пропитанный спиртом тампон. Основные движения при баночном массаже: снизу-вверх вдоль спины, спиралями снизу-вверх, восьмерка, проработка предплечий и зоны шеи. Оптимальное время для выполнения баночного массажа — вечер, перед сном.

Медовый. Эта природная кладовая витаминов и микроэлементов может приносить пользу не только после приема внутрь. Местное воздействие меда на тело запускает процессы регенерации и стимулирует метаболизм. Ладони приклеиваются к кожным покровам пациента и резко отнимаются, совершаются своеобразные хлопки. Перед сеансом мед желательно немного подогреть.
Выбрать, какой вид массажа подходит тому или иному пациенту, может только специалист. Перкуссионный, вибрационный, медовый или дренажный массаж при бронхите? На этот вопрос лучше всего ответит профессионал. Выполнить массаж при астме или определить интенсивность воздействия при бронхите — также задача для опытного, хорошо подготовленного массажиста.
Предлагаем записаться на процедуру массажа на дому, в наш сервис выездного массажа в Санкт-Петербурге и Ленинградской области. Узнать подробности процедуры, уточнить цену и получить бесплатную консультацию вы сможете у наших специалистов.

Как делать массаж при бронхите: дренажный, вибрационный, баночный, точечный
В комплексном лечении бронхита применяют такие техники массажа, как дренажный, вибрационный, баночный (или вакуумный), точечный, медовый и перкуссионный (при бронхите у детей младшего возраста).
Особая подготовка перед данной физиотерапевтической процедурой не предусмотрена, только ее следует проводить не менее чем через час-полтора после приема пищи. Также рекомендуется за час до процедуры принять бронхолитическое лекарственное средство, разжижающее мокроту. Для смазывания кожи перед массажем используется теплое оливковое масло, массажный или детский крем. Средняя продолжительность одного сеанса массажа — 15-20 минут.
Техника проведения любого массажа базируется на различных приемах: растирании, разминании, поглаживании, поколачивании, вибрирующих надавливаниях, пощипываниях, «рублении» или «пилении».
Чаще всего проводят массаж спины при бронхите (лежа на животе) — растирают спину в области лопаток, между лопатками (в обе стороны от позвоночника); также затрагиваются трапециевидные и широчайшие мышцы (вибрации и поглаживания направлены вверх — в область подмышек).
А массаж грудной клетки (в положении «лежа на спине», с согнутыми в коленях ногами) начинают поглаживанием и растиранием от ее седины (грудины) в стороны — по межреберным мышцам в направлении позвоночника (на вдохе); на выдохе массажные движения производятся в обратном направлении — с периодическим сжатием грудной клетки в области диафрагмы (с помощью давления ладоней).
Далее — о каждой из вышеназванных техник массажа.
Дренажный массаж при бронхите
Дренажный массаж при бронхите — это массаж спины, который способствует отхождению мокроты при кашле, сопровождающем хроническое и обструктивное воспаление бронхов. Для его проведения под живот обязательно подкладывается валик, чтобы нижняя часть грудной клетки в положении пациента «лежа на животе» находилась выше уровня головы.
Поглаживания спины производятся снизу вверх, то есть от талии к лопаткам и плечам. Затем массажист переходит к области ребер: растиранию, «пилению» межреберных мышц торцовой частью ладони, постукиванию всей ладонью, сложенной «лодочкой».
После массажа пациент должен сесть, тепло укутаться и полчаса отдохнуть. Сеансы проводятся каждый день в течение недели.
[7], [8], [9]
Вибрационный массаж при бронхите
От дренажного вибрационный массаж при бронхите отличается только тем, что постукивания по спине производятся ребром ладони, продвигаясь от позвоночника (отступая от него на расстояние 4-5 см) вдоль ребер — к боковым поверхностям грудной клетки. Через каждые пять минут пациенту дают возможность откашлять мокроту.
Баночный массаж при бронхите
Баночный или вакуумный массаж при бронхите особенно интенсивно воздействует на прилив крови к бронхам, что активирует внутриклеточный метаболизм их тканей. Чаще всего его применяют при хронической форме бронхита.
Этот массаж проводится традиционными медицинскими банками, которые ставят на спину обычным способом (с поджиганием пропитанного спиртом фитиля для создания вакуума). Также можно использовать специальные вакуумные массажные банки, состоящие из стеклянной части и резиновой (которая создает вакуум в банке при установке на кожу).
Банки ставят на расстоянии ширины ладони от позвоночника.
Баночный массаж при бронхите производится путем перемещения банок, присосавшихся к смазанной маслом коже.
[10]
Точечный массаж при бронхите
Точечный массаж при бронхите или акупрессура — воздействие пальцами на активные точки тела — считается наиболее эффективным при хроническом течении заболевания.
При бронхитном кашле следует надавливать на точки, которые расположены:
- на вершине кожной складки между указательным и большим пальцами рук;
- сзади на шее — около VII шейного позвонка;
- по обеим сторонам IV шейного позвонка;
- между ключицами — над яремной ямкой;
- на грудной клетке — на три пальца ниже бокового выступ ключицы, в промежутке между первым и вторым ребрами;
- между ключицей и костью грудины.
При надавливании на данные точки подушечкой пальца производятся вращательные движения (направленные против хода часовой стрелки) или вибрирующие движения в течение 20-30 секунд.
Медовый массаж при бронхите
Проводится медовый массаж при бронхите с использование натурального жидкого меда, подогретого до +40°С. Массажные движения на передней стенке грудной клетки и в области лопаток на спине ограничиваются растиранием меда, которое должно продолжаться до практически полного впитывания меда кожей. После чего остатки меда смывают под теплым душем и укутывают грудную клетку минимум на час.
Массаж при бронхите у детей
Массаж при бронхите у детей включает массаж грудной клетки, вибрационный и дренажный массаж спины — поднимаясь от поясничной области к плечам.
Но детям до трех лет постукивания производятся не ладонью, а кончиками пальцев. Поэтому данная разновидность дренажного массажа часто называется перкуссионный массаж при бронхите (от лат. percutere — наносить удары).
Продолжительность одной процедуру не должна превышать четверти часа, в течение которых несколько раз ребенку следует откашлять мокроту.
Почему нельзя хлопать по спине кашляющего человека
Неважно, откуда взялись заблуждения об оказании первой помощи пострадавшему в той или иной ситуации, но практически каждый представление об этой помощи имеет. Увы, в большинстве случаев набор знаний об этих мероприятиях представляет собой настоящую кашу из стереотипов и слухов, и применение их на практике не просто бесполезно, но и опасно.
Постучим-похлопаем
Человек подавился, бедолага, и кашляет так, что сердце надрывается. Что делают окружающие? Естественно, помогают ему — стучат по спине. А зачем они это делают? С научной точки зрения такие удары еще больше раздражают место, где находится инородное тело, у подавившегося усиливается кашлевой рефлекс, и попавший «не в то горло» кусок вылетает сам.
(Как не надо оказывать первую помощь, читайте здесь)
А теперь представьте водосточную трубу. Бросаем туда, допустим, кошку и начинаем стучать по трубе палкой. Как вы думаете, какова вероятность того, что кошка выскочит из трубы именно сверху? Так же и с нашим куском — в девяносто девяти случаях из ста человек откашляется. А вот в одном случае кусок провалится глубже в дыхательные пути со всеми вытекающими последствиями — от необходимости вмешательства врача до смерти от остановки дыхания.
Поэтому — не надо стучать. Даже если просят. Намного проще и безопаснее успокоить человека и попросить его сделать несколько медленных, очень медленных вдохов и резких выдохов. При выдохах лучше слегка наклоняться вперед, чтобы наша «водосточная труба» из вертикального положения перешла в горизонтальное. Три-четыре таких вдоха-выдоха — и откашливание усилится. Кусок вылетит сам собой, просто и безопасно.
(Как правильно оказывать первую помощь при ожогах и кровотечениях, узнайте здесь)
Разожмите ему зубы
Это, наверное, самое распространенное заблуждение, в которое вполне серьезно верят миллионы россиян. Это непоколебимая уверенность в том, что человеку, у которого случился приступ эпилепсии, необходимо разжать зубы и вставить между ними что-нибудь жесткое. Красота! И вставляют ведь. Пытаются, по крайней мере. А эпилептики потом, придя в себя, с удивлением обнаруживают, что рот у них забит пластмассой от изгрызенной авторучки (в лучшем случае) или осколками собственных зубов (в худшем).
Так вот: не надо! Не пихайте человеку в рот что попало, ему и так несладко. Сделаете только хуже. Ведь чем обосновывают подобные действия доброхоты? Тем, что человек в припадке может откусить себе язык. Три раза «ха-ха-ха»! Чтоб вы знали — во время приступа все мышцы находятся в тонусе. Включая и язык, который тоже является мышцей. Он напряжен и потому не вывалится изо рта и не попадет между зубов. Максимум может быть прикушен кончик. Крови при этом немного, но, перемешавшись со вспененной слюной, она создает видимость небывалых разрушений в организме. Так и подогреваются мифы об откушенных языках.
(Три самых опасных заблуждения о первой помощи читайте здесь)
В общем, не лезьте в рот эпилептику с ножами-вилками-ложками. Если действительно хотите помочь, встаньте на колени у головы эпилептика и постарайтесь придержать ее, чтобы не было ударов о землю. Такие удары намного опаснее гипотетического прокушенного языка. А когда активная фаза приступа пройдет, судороги кончатся, аккуратно поверните человека набок, так как у него наступила вторая фаза — сон. Он может продлиться недолго, но все равно в таком состоянии мышцы расслаблены и потому существует возможность задохнуться от западения языка.
Такие вот суровые реалии нашей небезопасной жизни. Желательно хорошо их усвоить, ведь не зря же главнейший медицинский закон звучит так: «Не навреди!». А законы неплохо бы соблюдать — здоровее будем.
Источник: Молодой Специалист, ria-ami.ru
Бронхит
Пульмонология
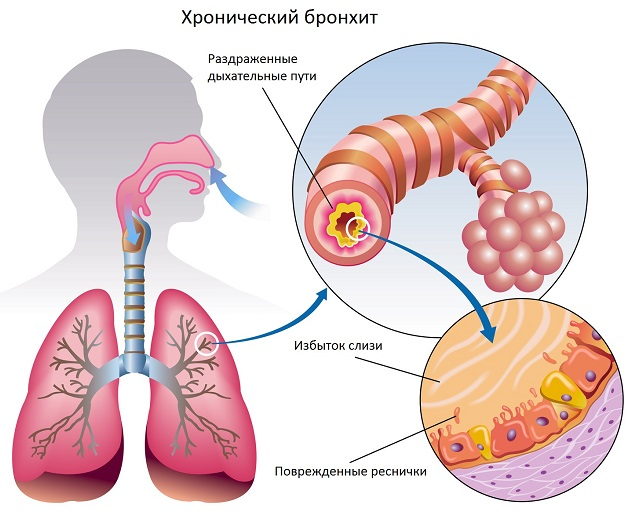
При бронхите бронхи воспаляются или выделяют слишком много слизи в просвет бронха. Воспаление обычно вызывается вирусами (теми же, которые вызывают острые респираторные заболевания, грипп) или вторичной бактериальной инфекцией (инфекционный бронхит).
Содержание:
- Что такое бронхит?
- Классификация заболевания
- Причины возникновения
- Симптомы бронхита
- Диагностика заболевания
- От чего следует отличать бронхит?
- Как лечить бронхит?
- Профилактика и прогноз
Что такое бронхит?
Бронхит — это распространенное заболевание, о котором слышали многие. Для этой болезни, обусловленной воспалительным процессом в нижних дыхательных путях, характерно возникновение кашля с выделением мокроты или без нее.
Во время нормального дыхания воздух проходит через бронхи — часть дыхательных путей, которые связывают гортань и трахею с альвеолами — «пузырьками», которыми заканчиваются дыхательные пути и через которые осуществляется газообмен. При бронхите развивается воспаление бронхов. Это значит, что клетки, выстилающие бронхи, перестают функционировать под действием какого-либо внешнего агента: микроба, табачного дыма, длительно вдыхаемого химического агента или крупных частиц пыли. В ответ на это развивается сильная секреция слизи, из-за которой возникает кашель.
По данным разных источников, ежегодная заболеваемость бронхитом достигает 20%.
На долю бронхита приходится примерно 10% обращений в поликлиники, особенно часто — в конце осени и зимой.
В этой статье будут изложены главные причины и симптомы заболевания, а также основные принципы лечения воспаления бронхов.
Классификация заболевания
Выделяют 2 основные формы бронхита — острую и хроническую.
Острый и хронический бронхит имеют разные причины возникновения и методы лечения.
- Острый бронхит — это инфекционное заболевание слизистой оболочки бронхов, которое чаще всего вызвано вирусами. Заболевание возникает остро, продолжается до 3х недель.
- Хронический бронхит — заболевание, которое возникает на фоне постоянного воздействия на бронхи разных веществ, вдыхаемых в течение длительно времени из воздуха (табачный дым, некоторые компоненты химических аэрозолей, крупные частички пыли). Главный критерий диагноза «хронический бронхит» — кашель, который длится не менее 3 месяцев в течение 2 последовательных лет.
Причины возникновения
Острый бронхит возникает на фоне попадания микробов в организм.
Более чем в 70% случаев причиной возникновения острого бронхита являются вирусы:
- Вирусы гриппа;
- Парагрипп;
- Аденовирусы;
- Риновирусы;
- Коронавирусы;
- Респираторно-синцитиальный вирус.
Бактерии редко бывают возбудителями острого бронхита — по данным некоторых авторов это происходит менее, чем в 10% случаев.
К бактериям, наиболее часто связанных с возникновением острого бронхита, относятся:
- Бордетеллы (прежде всего — Bordetella pertussis);
- Микоплазмы (прежде всего — Mycoplasma pneumoniae);
- Хламидии (прежде всего — Chlamydia pneumoniae).
Самой распространенной причиной хронического бронхита является курение, которое вызывает хроническое повреждение дыхательных путей. Аналогичное поражение может возникнуть на фоне длительного постоянного вдыхания токсичных паров или газов, строительной пыли.
Хронический бронхит может обостряться: как правило, это происходит при поражении существующего хронического воспаления в бронхах бактериями. Чаще всего причинами обострения хронического бронхита являются Гемофильная палочка, Стрептококк, Моракселла. Обострение хронического бронхита не является эквивалентом острого бронхита — это обострение самостоятельного заболевания, которое требует определенного лечения.
Симптомы бронхита
Симптомы острого бронхита:
- Кашель
Кашель быстро, стремительно начинается и стойко держится. У большинства пациентов кашель сохраняется от 1 до 3 недель, в среднем сохраняясь 14-18 дней. Часто бывает сухим (непродуктивным — без отхождения мокроты).
У некоторых пациентов кашель лающий, судорожный, доводящий до рвоты — это признак поражения организма Bordetella pertussis — возбудителя коклюша;
- Мокрота
Может быть слизистой (прозрачной, светлой); слизисто-гнойной (с желтый оттенком), гнойной (желто-зеленой). Гнойная мокроты — признак бактериального (а не вирусного) поражения слизистой оболочки бронхов;
- Повышение температуры (невысокое: зачастую до 37,5С, не выше 38С);
- Небольшая одышка при физической нагрузке;
- Общие симптомы: головная боль; боль в мышцах; заложенность носа; першение и боль в горле;
- Боли в грудной клетке при глубоком вдохе (возникают, как правило, из-за длительного кашля).
Симптомы хронического бронхита:
ГЛАВНЫЙ КРИТЕРИЙ: Наличие кашля в течение как минимум 3 месяцев на протяжении как минимум 2 лет подряд.
Также возможны:
- Периодическое отхождение слизистой мокроты (прозрачной, светлой);
- Ощущение нехватки воздуха или одышки при умеренных физических нагрузках;
- Ощущение дискомфорта или небольшого стеснения в груди;
- Усталость, общая слабость.
Критерии обострения хронического бронхита:
- Увеличение объема мокроты;
- Приобретение мокротой желтых/зеленых оттенков;
- Появление или усиление одышки/чувства нехватки воздуха;
- Подъем температуры, озноб, потливость;
- Нарастание общей слабости.
Диагностика заболевания
- Аускультация легких необходима для субъективной оценки Вашим врачом дыхательных шумов, хрипов в легочных путях: может выслушиваться жесткое дыхание и рассеянные сухие хрипы.
- Пульсоксиметрия должна быть проведена всем пациентам с жалобами на одышку, ощущение нехватки воздуха.
Этот неинвазивный метод исследования позволит определить степень насыщения крови кислородом с помощью пульсоксиметра — небольшого прибора, который надевается на палец и имеет небольшой датчик, оценивающий количества гемоглобина в крови при помощи небольших светоизлучающих диодов, «просвечивающих» палец. Оптимальные значения сатурация для здорового человека — выше 95%.
- Рентгенологическое исследование прежде всего необходимо для исключения других заболеваний, которые могут быть причиной кашля (например, пневмония).
У пациентов с бронхитом результаты обследования, как правило, находятся в пределах нормы; иногда рентгенологическая картина соответствует утолщению стенок бронхов.
- Спирометрия (или функция внешнего дыхания) необходима для объективной оценки объемных и скоростных показателей дыхания.
Во время этого теста пациент делает глубокий вдох, а затем выдыхает в трубку, подключенную к специальному аппарату, так быстро и сильно, как только может.
Аппарат измеряет, сколько воздуха и с какой скоростью пациент может выдохнуть из легких и как быстро он может сделать это. Прежде всего, это исследование необходимо провести:
- пациентам старшего возраста;
- длительно курящим или подвергающимся длительному вдыханию вредных веществ;
- пациентам, кашляющим после воздействия каких-то определенных агентов («аллергенов»);
- пациентам, кашляющим после физической нагрузки.
От чего следует отличать бронхит?
Поскольку диагноз бронхита основывается прежде всего на клинической картине заболевания, ведущим симптомом в которой является кашель, важно исключить наличие других причин кашля.
- Пневмония характеризуется кашлем с выделением мокроты, сопровождающимся лихорадкой (температура выше 38,0С), потливостью, увеличением частоты сердечных сокращений, частоты дыхательных движения, одышкой, общей слабостью, потливостью;
- Синдром постназального затекания слизи: кашель возникает рефлекторно из-за стекания выделений из воспаленных верхних дыхательных путей по задней стенке глотки в ниже расположенные отделы;
- Гастроэзофагеальная рефлюксная болезнь отмечается кашлем, возникающим, как правило, после приема пищи (в положении лежа, наклонившись вперед) на фоне изжоги, отрыжки;
- Бронхиальная астма характеризуется кашлем, сопровождающимся свистящим дыханием, одышкой, ощущением заложенности в грудной клетке, на фоне воздействия каких-либо аллергенов или сразу после физической нагрузки;
- Прием ингибиторов АПФ (препараты, снижающие артериальное давление): кашель обычно возникает в срок от 1 недели до полугода после начала приема;
- Сердечная недостаточность: кашель усиливается в положении лежа и по ночам, отмечается у пациентов с одышкой при физической нагрузке или в покое, отеками нижних конечностей;
- Легочная эмболия (закупорка артерий легких сгустками крови) отмечается кашлем с кровохарканьем, тахикардией, одышкой, болью в груди, головокружением, снижением артериального давления;
- Рак легких характеризуется длительным кашлем с кровохарканьем, снижением веса, общей слабостью, иногда болью в грудной клетке.
Как лечить бронхит?
При остром бронхите рекомендуется соблюдать следующие правила:
- Отказ от курения (избегать пассивного курения);
- Ограничение вдыхания химических загрязнителей или пыли;
- Обильное питье;
- Теплый чай, молоко, мед (в случае, если нет аллергических реакций) как народные средства от кашля являются эффективными;
Использование противокашлевых препаратов, в том числе рассасывание таблеток от кашля;
- Использование муколитических (разжижающих мокроту) и отхаркивающих препаратов при возникновении кашля с мокротой;
- Применение нестероидных противовоспалительных препаратов (НПВП) для облегчения общих симптомов — головной боли, мышечной боли, боли в суставах;
- Антибиотики для лечения не рекомендованы! Антибиотики не эффективны относительно вирусов, которые являются главной причиной возникновения бронхита.
50-90% пациентов в мире с острым бронхитом принимают антибиотики, что делает острый бронхит одной из наиболее распространенных причин возникновения антибиотикорезистентности — неэффективности антибиотиков относительно большого количества бактерий.
При хроническом бронхите рекомендуется:
- Отказ от курения (избегание пассивного курения);
- Ограничение вдыхания химических загрязнителей или пыли;
- Проведение дыхательной гимнастики;
- Использование препаратов, расширяющих бронхи, в ингаляционной форме (по показаниям, при наличие специфических «хрипов» в бронхов и снижением функции легких по данным спирометрии).
При обострении хронического бронхита рекомендуется:
- Обильное питье, домашний режим;
- Применение нестероидных противовоспалительных препаратов (НПВП) для облегчения общих симптомов — головной боли, мышечной боли, боли в суставах;
- Использование муколитических (разжижающих мокроту) и откалывающих препаратов;
- Применение антибиотиков (строго по назначению врача!) при
возникновение (или усиление) гнойности мокроты (приобретение мокротой зеленого цвета);
- Увеличение объема мокроты;
- Возникновение (или усиление) одышки.
Профилактика и прогноз
ПРОГНОЗ. Большинство пациентов с острым бронхитом выздоравливают без осложнений в течение 1-3 недель и не требуют последующего наблюдения врача. Однако, если Вы начинаете отмечать появление высокой температуры, затрудненного дыхания, одышки и ощущения нехватки воздуха, появления мокроты с прожилками крови, если Ваш кашель не проходит дольше 3-4 недель: необходимо повторно обратиться к врачу — такие симптомы могут служить неблагоприятным прогностическим признаком.
ПРОФИЛАКТИКА. Так как бронхит — инфекционное заболевание в качестве профилактики, прежде всего, необходимо соблюдать простые правила гигиены: часто мыть руки с мылом, использовать санитайзер. При чихании и кашле необходимо прикрывать рот сгибом локтя, а не ладонью. Носить одноразовую маску в эпидемический период острых респираторных инфекций необходимо больному человеку (меняя каждые 2 часа — это максимум), здоровым людям это делать не нужно.
ПРОГНОЗ. Пациенты с хроническим бронхитом обязательно должны бросить курить (или не начинать, что послужит максимально эффективной профилактикой этого заболевания). Необходимо прекратить воздействие вредных вдыхаемых веществ, которые послужили причиной возникновения хронического бронхита. Если пациенты с хроническим бронхитом не будут лечиться, будут продолжать подвергаться воздействию вдыхания вредных вещество, заболевание может усугубиться и «переродиться» в хроническую обструктивную болезнь легких (ХОБЛ) — заболевание, характеризующееся прогрессирующей одышкой, кашлем с отхождением мокроты, стойким и необратимым поражением бронхов, которое возникает из-за хронического повреждения, возникающего на фоне длительного воздействия вредных частиц или газов.
ПРОФИЛАКТИКА. Пациентам с хроническим бронхитом необходимо пройти вакцинацию от вируса гриппа и пневмококка, который служит главным возбудителем пневмонии. Грипп и пневмония могут быть очень опасны для любого человека с хроническим заболеванием легких.
Прививку от гриппа необходимо делать каждую осень, до наступления эпидемического сезона. В настоящее время распространены 3- и 4-валентные вакцина против вируса гриппа (валентность обозначает кол-во «видов» вируса, от которых будет защищать вакцина).
Прививку от пневмококковой инфекции можно делать в течение всего года, но лучше прививаться перед началом сезона острых респираторных заболеваний и гриппа, что соответствует рекомендациям ВОЗ. В настоящее время доступно 2 вакцины: 13- и 23-валентная. Люди 18-64 лет должны однократно получить 23-валентную; люди старше 65 лет: сначала должны получить 13-валентную, а затем через 1 год, затем через 5 лет (и далее — каждые 5 лет) — 23-валентную вакцину.
Несмотря на то, что бронхит — действительно часто встречаемое заболевания, следует помнить, что данная болезнь — это не просто «кашель», который слепо надо лечить приемом антибиотиков. Острый и хронический бронхит имеют свои особенности, отличаются причиной возникновения и лечением. Будьте внимательны к своему здоровью и помните о простых мерах гигиены, которые позволят Вам остаться здоровыми!
Автор статьи — А.В.Бучнева, терапевт
ИСПОЛЬЗУЕМЫЕ ИСТОЧНИКИ:
https://www.upto.com/contents/acute-bronchitis-in-adults?=bronchitis&source=_result&selectedTitle=1~150&usage_type=default&display_rank=1
https://www.upto.com/contents/acute-bronchitis-the-basics?=bronchitis%20patient%20education&source=_result&selectedTitle=1~150&usage_type=default&display_rank=1
https://www.upto.com/contents/chronic-bronchitis-the-basics?=bronchitis%20patient%20education&source=_result&selectedTitle=2~150&usage_type=default&display_rank=2
Клинические рекомендации РРО Хроническая обструктивная болезнь легких, 2016
GOLD 2020
Федеральные клинические рекомендации РРО по вакцинопрофилактике пневмококковой инфекции у взрослых 2019
- Patil H., Tiwari R. V., Repka M. A. Recent advancements in mucoadhesive floating drug delivery systems: A mini-review. Journal of Drug Delivery Science and Technology. 2016; 31: 65–71.DOI: 10.1016/j.jddst.2015.12.002.
- Мустафин Р. И., Буховец А. В., Протасова А. А., Шайхрамова Р. Н., Ситенков А. Ю., Семина И. И. Сравнительное исследование поликомплексных систем для гастроретентивной доставки метформина. Разработка и регистрация лекарственных средств. 2015; 1(10): 48–50.
- ОФС.1.2.1.1.0003.15 Спектрофотометрия в ультрафиолетовой и видимой областях // Государственная фармакопея, XIII изд.
- https://praktika-m.ru/blog/texniki-vyipolneniya-massazha-pri-bronxite.
- https://ilive.com.ua/health/kak-delat-massazh-pri-bronhite-drenazhnyy-vibracionnyy-banochnyy-tochechnyy_124685i16057.html.
- https://doctorpiter.ru/articles/6101/.
- https://moezdorovie.ru/medical-book/pulmonologija/bronhit-7/.
- Guardia, «La Médecine à travers les âges».
- Sprengel, «Pragmatische Geschichte der Heilkunde».
- А.В. Ланцова, Е.В. Санарова, Н.А. Оборотова и др. Разработка технологии получения инъекционной лекарственной формы на основе отечественной субстанции производной индолокарбазола ЛХС-1208 // Российский биотерапевтический журнал. 2014. Т. 13. № 3. С. 25-32.