Бронхит у детей — неспецифическое воспаление нижних отделов дыхательных путей, протекающее с поражением бронхов различного калибра. Бронхит у детей проявляется кашлем (сухим или с мокротой различного характера), повышением температуры тела, болью за грудиной, бронхиальной обструкцией, хрипами. Бронхит у детей диагностируется на основании аускультативной картины, данных рентгенографии легких, общего анализа крови, исследования мокроты, ФВД, бронхоскопии, бронхографии. Фармакотерапия бронхита у детей проводится антибактериальными препаратами, муколитиками, противокашлевыми средствами; физиотерапевтическое лечение включает ингаляции, УФО, электрофорез, баночный и вибрационный массаж, ЛФК.
Общие сведения
Бронхит у детей — воспаление слизистой бронхиального дерева различной этиологии. На каждую 1000 детей ежегодно приходится 100-200 случаев заболевания бронхитом. Острый бронхит составляет 50% всех поражений респираторного тракта у детей раннего возраста. Особенно часто заболевание развивается у детей первых 3-х лет жизни; наиболее тяжело протекает у грудных детей. Ввиду разнообразия причинно значимых факторов, бронхит у детей является предметом изучения педиатрии, детской пульмонологии и аллергологии-иммунологии.
Причины бронхита у детей
В большинстве случаев бронхит у ребенка развивается вслед за перенесенными вирусными заболеваниями — гриппом, парагриппом, риновирусной, аденовирусной, респираторно-синцитиальной инфекцией. Несколько реже бронхит у детей вызывается бактериальными возбудителями (стрептококком, пневмококком, гемофильной палочкой, моракселлой, синегнойной и кишечной палочками, клебсиеллой), грибками из рода аспергилл и кандида, внутриклеточной инфекцией (хламидией, микоплазмой, цитомегаловирусом). Бронхит у детей нередко сопровождает течение кори, дифтерии, коклюша.
Бронхит аллергической этиологии встречается у детей, сенсибилизированных ингаляционными аллергенами, поступающими в бронхиальное дерево с вдыхаемым воздухом: домашней пылью, средствами бытовой химии, пыльцой растений и др. В ряде случаев бронхит у детей связан с раздражением слизистой бронхов химическими или физическими факторами: загрязненным воздухом, табачным дымом, парами бензина и др.
Предрасположенность к бронхиту имеется у детей с отягощенным перинатальным фоном (родовыми травмами, недоношенностью, гипотрофией и др.), аномалиями конституции (лимфатико-гипопластическим и экссудативно-катаральным диатезом), врожденными пороками органов дыхания, частыми респираторными заболеваниями (ринитом, ларингитом, фарингитом, трахеитом), нарушением носового дыхания (аденоидами, искривлением носовой перегородки), хронической гнойной инфекцией (синуситами, хроническим тонзиллитом).
В эпидемиологическом плане наибольшее значение имеют холодное время года (преимущественно осенне-зимний период), сезонные вспышки ОРВИ и гриппа, пребывание детей в детских коллективах, неблагоприятные социально-бытовые условия.
Патогенез бронхита у детей
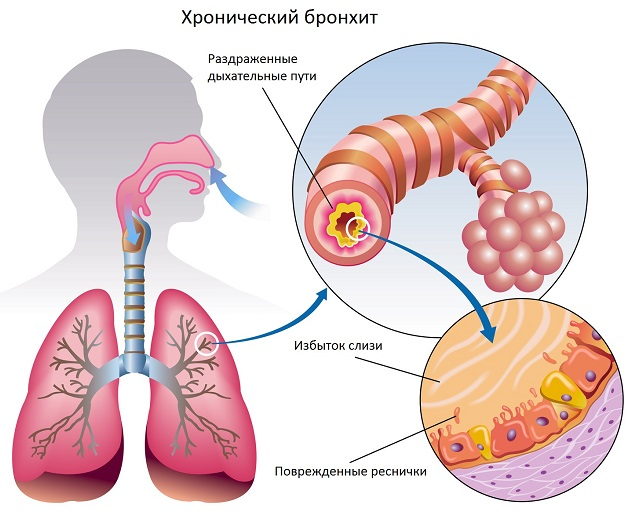
Специфика развития бронхита у детей неразрывно связана с анатомо-физиологическими особенностями дыхательных путей в детском возрасте: обильным кровоснабжением слизистой, рыхлостью подслизистых структур. Данные особенности способствуют быстрому распространению экссудативно-пролиферативной реакции из верхних дыхательных путей в глубину дыхательного тракта.
Вирусные и бактериальные токсины подавляют двигательную активность реснитчатого эпителия. В результате инфильтрации и отека слизистой, а также повышенной секреции вязкой слизи «мерцание» ресничек еще более замедляется — тем самым выключается основной механизм самоочищения бронхов. Это приводит к резкому снижению дренажной функции бронхов и затруднению оттока мокроты из нижних отделов респираторного тракта. На таком фоне создаются условия для дальнейшего размножения и распространения инфекции, обтурации секретом бронхов более мелкого калибра.
Таким образом, особенностями бронхита у детей служат значительная протяженность и глубина поражения бронхиальной стенки, выраженность воспалительной реакции.
Классификация бронхита у детей
По происхождению различают первичный и вторичный бронхит у детей. Первичный бронхит изначально начинается в бронхах и затрагивается только бронхиальное дерево. Вторичный бронхит у детей является продолжением или осложнением другой патологии респираторного тракта.
Течение бронхита у детей может быть острым, хроническим и рецидивирующим. С учетом протяженности воспаления выделяют ограниченный бронхит (воспаление бронхов в пределах одного сегмента или доли легкого), распространенный бронхит (воспаление бронхов двух и более долей) и диффузный бронхит у детей (двустороннее воспаление бронхов).
В зависимости от характера воспалительной реакции бронхит у детей может носить катаральный, гнойный, фибринозный, геморрагический, язвенный, некротический и смешанный характер. У детей чаще встречается катаральный, катарально-гнойный и гнойный бронхит. Особое место среди поражений дыхательных путей занимает бронхиолит у детей (в т. ч. облитерирующий) — двустороннее воспаление терминальных отделов бронхиального дерева.
По этиологии различают вирусные, бактериальные, вирусно-бактериальные, грибковые, ирритационные и аллергические бронхиты у детей. По наличию обструктивного компоненты выделяют необструктивные и обструктивные бронхиты у детей.
Симптомы бронхита у детей
Развитию острого бронхита у детей в большинстве случаев предшествуют признаки вирусной инфекции: саднение в горле, подкашливание, охриплость голоса, насморк, явления конъюнктивита. Вскоре возникает кашель: навязчивый и сухой в начале заболевания, к 5-7 дню он становится более мягким, влажным и продуктивным с отделением слизистой или слизисто-гнойной мокроты. При остром бронхите у ребенка отмечается повышение температуры тела до 38-38,5°С, (длительностью от 2-3 до 8-10 дней в зависимости от этиологии), потливость, недомогание, боль в грудной клетке при кашле, у детей раннего возраста — одышка. Течение острого бронхита у детей обычно благоприятное; заболевание заканчивается выздоровлением в среднем через 10-14 дней. В ряде случаев острый бронхит у детей может осложниться бронхопневмонией. При рецидивирующем бронхите у детей обострения случаются 3-4 раз в год.
Острый бронхиолит развивается преимущественно у детей первого года жизни. Течение бронхиолита характеризуется лихорадкой, тяжелым общим состоянием ребенка, интоксикацией, выраженными признаками дыхательной недостаточности (тахипноэ, экспираторной одышкой, цианозом носогубного треугольника, акроцианозом). Осложнениями бронхиолита у детей могут явиться апноэ и асфиксия.
Обструктивный бронхит у детей обычно манифестирует на 2-3-м году жизни. Ведущий признаком заболевания служит бронхиальная обструкция, которая выражается приступообразным кашлем, шумным свистящим дыханием, удлиненным выдохом, дистанционными хрипами. Температура тела может быть нормальной или субфебрильной. Общее состояние детей обычно остается удовлетворительным. Тахипноэ, одышка, участие в дыхании вспомогательной мускулатуры выражены меньше, чем при бронхиолите. Тяжелый обструктивный бронхит у детей может привести к дыхательной недостаточности и развитию острого легочного сердца.
Аллергический бронхит у детей обычно имеет рецидивирующее течение. В периоды обострений отмечается потливость, слабость, кашель с отделением слизистой мокроты. Температура тела остается нормальной. Аллергический бронхит у детей довольно часто сочетается с аллергическим конъюнктивитом, ринитом, атопическим дерматитом и может перейти в астматический бронхит или бронхиальную астму.
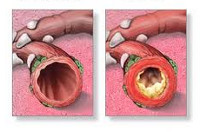
Хронический бронхит у детей характеризуется обострениями воспалительного процесса 2-3 раза в год, возникающими последовательно на протяжении как минимум двух лет подряд. Кашель является наиболее постоянным признаком хронического бронхита у детей: в период ремиссии он сухой, во время обострений — влажный. Мокрота откашливается с трудом и в небольших количествах; имеет слизисто-гнойный или гнойный характер. Отмечается невысокая и непостоянная лихорадка. Хронический гнойно-воспалительный процесс в бронхах может сопровождаться развитием деформирующего бронхита и бронхоэктазов у детей.
Диагностика бронхита у детей
Первичная диагностика бронхита у детей проводится педиатром, уточняющая — детским пульмонологом и детским аллергологом-иммунологом. При установлении формы бронхита у детей учитываются клинические данные (характер кашля и мокроты, частота и длительность обострений, особенности течения и т. д.), аускультативные данные, результаты лабораторных и инструментальных исследований.
Аускультативная картина при бронхите у детей характеризуется рассеянными сухими (при обструкции бронхов — свистящими) и влажными разнокалиберными хрипами.
В общем анализе крови на высоте остроты воспалительного процесса обнаруживается нейтрофильный лейкоцитоз, лимфоцитоз, увеличение СОЭ. Для аллергического бронхита у детей характерна эозинофилия. Исследование газового состава крови показано при бронхиолите для определения степени гипоксемии. Особое значение в диагностике бронхита у детей имеет анализ мокроты: микроскопическое исследование, бакпосев мокроты, исследование на КУБ, ПЦР-анализ. При невозможности самостоятельного откашливания ребенком секрета бронхов проводится бронхоскопия с забором мокроты.
Рентгенография легких при бронхите у детей выявляет усиление легочного рисунка, особенно в прикорневых зонах. При проведении ФВД ребенку могут фиксироваться умеренные обструктивные нарушения. В период обострения хронического бронхита у детей при бронхоскопии обнаруживаются явления распространенного катарального или катарально-гнойный эндобронхита. Для исключения бронхоэктатической болезни выполняется бронхография.
Дифференциальная диагностика бронхита у детей также должна проводиться с пневмонией, инородными телами бронхов, бронхиальной астмой, хронической аспирацией пищи, тубинфицированием, муковисцидозом и т.д.
Лечение бронхита у детей
В остром периоде детям с бронхитом показан постельный режим, покой, обильное питье, полноценное витаминизированное питание.
Специфическая терапия назначается с учетом этиологии бронхита у детей: она может включать противовирусные препараты (умифеновира гидрохлорид, римантадин и др.), антибиотики (пенициллины, цефалоспорины, макролиды), противогрибковые средства. Обязательным компонентом лечения бронхита у детей являются муколитики и отхаркивающие препараты, усиливающие разжижение мокроты и стимулирующие активность мерцательного эпителия бронхов (амброксол, бромгексин, мукалтин, грудные сборы). При сухом надсадном, изнуряющем ребенка кашле назначаются противокашлевые препараты (окселадин, преноксдиазин); при бронхообструкции — аэрозольные бронхолитики. Детям с аллергическим бронхитом показаны антигистаминные средства; при бронхиолите проводятся ингаляции бронходилятаторов и кортикостероидных препаратов.
Из методов физиотерапии для лечения бронхита у детей используются лекарственные, масляные и щелочные ингаляции, небулайзерная терапия, УФО, УВЧ и электрофорез на грудную клетку, микроволновая терапия и др. процедуры. В качестве отвлекающей терапии полезны постановка горчичников и банок, баночный массаж. При трудностях отхождения мокроты назначается массаж грудной клетки, вибрационный массаж, постуральный дренаж, санационные бронхоскопии, ЛФК.
Профилактика бронхита у детей
Профилактика бронхита у детей включает предупреждение вирусных инфекций, раннее применение противовирусных препаратов, исключение контакта с аллергическими факторами, оберегание ребенка от переохлаждений, закаливание. Важную роль играет своевременная профилактическая вакцинация детей против гриппа и пневмококковой инфекции.
Дети с рецидивирующими и хроническими бронхитами нуждаются в наблюдении педиатра и детского пульмонолога до стойкого прекращения обострений в течение 2-х лет, проведении противорецидивного лечения в осенне-зимний период. Вакцинопрофилактика противопоказана детям с аллергическим бронхитом; при других формах проводится через месяц после выздоровления.
Бронхиолит у детей
Бронхиолит у детей — это воспалительное заболевание нижних дыхательных путей, характеризующееся обструкцией бронхов малого диаметра и бронхиол. При острой форме обструкция связана с воспалительным процессом, при хронической — с пролиферацией фиброзной ткани. Основными проявлениями служат дыхательные расстройства: тахипноэ, одышка, втяжение межреберий, хрипы. Диагностика базируется на данных осмотра, рентгенографии, пульсоксиметрии, ФВД. Лечение бронхиолита направлено на восстановление проходимости дыхательного тракта, снижение гипоксемии (кислородотерапия, ингаляции).
Общие сведения
Бронхиолит у детей — очень актуальная проблема для педиатров всех стран. По мировым статистическим данным, ежегодно регистрируется до 150 млн. случаев заболевания. Бронхиолит ‒ самая распространенная причина госпитализации на первом году жизни. К развитию острого бронхиолита предрасположены дети до 2 лет. Около 13% детей требуют госпитализации, 1-3% из них нуждаются в интенсивной терапии в условиях реанимационного отделения. У 1% заболевших формируется хронический облитерирующий бронхиолит (ХОБ). Уровень летальности при бронхиолите ‒ 0,2-7%.

Бронхиолит у детей
Причины
В 95% случаев этиологическим фактором бронхиолита у детей первого-третьего года жизни выступает вирусная инфекция. Реже заболевание связано с воздействием бактерий и неинфекционных причин. Основные факторы патологии:
- Инфекционные агенты. Ведущая роль принадлежит рино-синцитиальному вирусу (РС), на его долю приходится 90% бронхиолитов в грудном возрасте, 60-70% ‒ в раннем детском. Второй этиологически значимый агент — риновирус, поражает чаще недоношенных детей и младенцев, лишенных грудного молока. Реже возбудителями являются вирусы гриппа, парагриппа, метапневмовирус, аденовирус. Из бактериальных агентов значимы микоплазма и хламидия.
- Ингаляционные вещества. Причиной бронхиолоита могут служить постоянные ингаляции горячего воздуха, токсичных паров, раздражающих газов, дыма, минеральной пыли.
- Лекарственные вещества. Отдельная форма патологии — облитерирующий лекарственный бронхиолит, ассоциированный с токсическим действием некоторых лекарственных средств: пенициллинов, цефалоспоринов, препаратов золота, триптофана.
- Другие заболевания. Вторичный бронхиолит развивается на фоне коллагенозов, болезни Крона, гистиоцитоза. Заболевание может быть исходом острого инфекционного бронхиолита, аспирации инородных тел. ХОБ сопровождает 50-80% трансплантаций легких и сердца, до 20% — костного мозга.
Факторы риска
Кроме основных этиологических причин, развитию бронхиолита у детей способствуют неблагоприятные медико-биологические и социальные факторы. Они же обусловливают и тяжелое течение заболевания:
- возраст 1-6 мес.
- недоношенность
- искусственное вскармливание
- дети от многоплодной беременности
- сопутствующая бронхо-легочная дисплазия, пороки развития легких и бронхов
- иммунодефицит
- курение матери.
Патогенез
Главным патогенетическим звеном является формирование воспаления в эпителии бронхиол. Токсичные пары и газы оказывают повреждающее действие на мембраны клеток, провоцируя некроз. При посттрансплантационных и лекарственных формах развивается аутоиммунная воспалительная реакция. Классическое инфекционное воспаление сопровождает вирусные и бактериальные бронхиолиты.
В ответ на проникновение повреждающего фактора запускается механизм воспалительного ответа, в результате которого происходит усиление кровотока, десквамация бронхиального эпителия, гиперсекреция слизи. В развитии бронхиолита у детей играют роль анатомо-физиологические особенности бронхиального дерева.
Слизистая оболочка имеет обильное кровоснабжение, недостаточно развит мышечный слой и реснитчатый эпителий. На фоне воспаления происходит сужение диаметра бронхиол за счет отека подслизистой основы, обтурации погибшими клетками. Кашлевой толчок снижен из-за недоразвития мышечных волокон и дефицита ресничек. Возникает обструкция мелких разветвлений бронхов, что, в свою очередь, отрицательно влияет на газообмен.
Классификация
В мире нет единой классификации бронхиолита у детей. Широкое распространение получила клиническая классификация, основанная на этиологическом факторе. Она включает постинфекционный, ингаляционный, лекарственный и ассоциированный с другими заболеваниями бронхиолит. По характеру течения выделяют два варианта:
- Острый. Имеет острое начало и продолжительность до 1 мес. Развивается у детей первых 24 месяцев.
- Хронический. Встречается в возрасте старше 3 лет и у взрослых. Часто формируется после перенесенного острого бронхиолита.
Симптомы бронхиолита у детей
Острый бронхиолит
Заболевание проявляется на 2-5 день острой респираторной инфекции. Наряду с катаральными явлениями нарастает интоксикационный синдром, возникают симптомы дыхательной недостаточности, усиливается кашель. На первый план при бронхиолите у детей выходят проявления бронхообструктивного синдрома (БОС) и дыхательной недостаточности (ДН). Ребенку трудно откашляться, кашель сухой, дыхание шумное, выдох свистящий. Хрипы слышны на расстоянии, грудная клетка выглядит вздутой.
При ДН отмечается учащение дыхательных движений до 50 и выше в минуту. В акте дыхания принимает участие вспомогательная мускулатура: межреберные мышцы, мышцы пресса, плечевой пояс, раздуваются крылья носа. У преждевременно рожденных детей дебютом бронхиолита может быть апноэ — остановка дыхания на 20 и более сек. При кислородном голодании синюшными становятся носогубный треугольник, кончики пальцев. Постепенно цианоз распространяется на конечности, видимые слизистые.
По причине усиленного дыхания происходят неощутимые потери жидкости из организма. При нарастающей дегидратации ребенок выглядит вялым, у него снижено количество мочеиспусканий, он плачет без слез, слизистые и кожа сухие. По мере развития гипоксии и ДН ребенок становится адинамичным, или, напротив, перевозбужденным. Тяжелая гипоксия приводит к нарушению сознания, судорогам.
Хронический бронхиолит
При хроническом бронхиолите постоянные проявления ‒ это рецидивирующий кашель, свистящее дыхание и одышка. Выраженность проявлений зависит от объема пораженного участка легкого. Кашель непродуктивный, не приносящий облегчения. С возрастом интенсивность кашля снижается, в периоды ремиссии он вовсе исчезает. Одышка сначала возникает только при физическом напряжении, со временем ее провоцируют даже малейшие нагрузки. Одышка в покое характерна для больных с двусторонним бронхиолитом.
Осложнения
Из ранних осложнений острого бронхиолита возможно развитие отита, инфекций мочевыводящих путей (3,3%), бактериальной пневмонии (1%). Почти половина детей, перенесших бронхиолит, в будущем имеет эпизоды бронхиальной обструкции. Дети с отягощенным по атопии семейным анамнезом угрожаемы по развитию бронхиальной астмы. У больных тотальной и субтотальной формой ХОБ формируется легочная гипертензия, хроническая сердечно-сосудистая недостаточность.
Диагностика
Первично диагностикой бронхиолита занимается педиатр, при необходимости привлекается детский пульмонолог. На приеме родители ребенка предъявляют жалобы на кашель, лихорадку, одышку. Обращает внимание быстрое развитие признаков ДН, связь с предшествующей ОРВИ. Алгоритм обследования:
- Объективные данные. Определяется учащение ЧД до 70 в мин., активное участие вспомогательной мускулатуры, дистанционные хрипы, серо-синюшный цвет кожных покровов. Над легочными полями прослушиваются патологические дыхательные феномены (крепитирующие влажные или сухие свистящие хрипы, ослабление дыхания), перкуторно — коробочный оттенок звука.
- Лабораторная диагностика. Общеклинические исследования малоинформативны и не обязательны для постановки диагноза. В общем анализе крови возможно ускорение СОЭ, повышение общего уровня лейкоцитов, лимфоцитов. При тяжелом течении бронхиолита может быть повышен креатинин, мочевина, при обезвоживании изменяется электролитный баланс.
- Рентген. Рентгенография грудной клетки не применяется как рутинное исследование. Ее проведение рекомендовано для исключения пневмонии у пациентов с выраженной ДН. При бронхиолите выявляется усиление сосудистого рисунка, участки ателектазирования.
- Функциональные методы. С целью определения напряжения кислорода в крови используют пульсоксиметрию. Уровень сатурации при дыхательной недостаточности ниже 94-92%. При спирометрии определяется снижение индекса Тиффно.
Во время диагностического поиска проводится дифференциация бронхиолита с заболеваниями, сопровождающимися ДН и бронхиальной обструкцией: бронхиальной астмой, обструктивным бронхитом, пневмонией.
Лечение бронхиолита у детей
Цель терапии — восстановление нормальной функции внешнего дыхания. Режим определяется состоянием ребенка, наличием отягощающих факторов. 80-90% детей могут находиться на амбулаторном лечении. Стационарный режим показан больным со среднетяжелой, тяжелой ДН, рецидивами апноэ. Желательна госпитализация при следующих факторах риска:
- возраст до 6 месяцев;
- трудности в кормлении, обезвоживание;
- низкий экономический и социальный уровень семьи;
- преморбидные состояния, способствующие утяжелению бронхиолита.
Респираторная поддержка
Техника дыхательной коррекции определяется уровнем гипоксемии, степенью ДН. Кислородотерапия свободным потоком проводится при сатурации стабильно ниже 92%. Искусственная или вспомогательная вентиляция легких показана при тяжелых респираторных расстройствах, рецидивирующих апноэ, выраженной кислородозависимости (потребность в кислородно-воздушной смеси с фракцией О2 более 50%).
Ингаляционная терапия
Рутинное назначение бронходилятаторов при остром течении бронхиолита не рекомендовано. Целесообразность их применения определяется при первом использовании через небулайзер. Если на фоне ингаляции у ребенка имеются достоверные признаки улучшения: повышение сатурации, снижение ЧД, уменьшение интенсивности хрипов, имеет смысл проведение дальнейшего курса. При облитерирующем бронхиолите с тяжелым течением показаны ингаляционные стероиды (флутиказон) и бронходилятаторы (сальбутамол, ипратропия бромид).
В исследованиях последних десятилетий доказан положительный клинический эффект от применения гипертонического солевого раствора. 3% раствор хлорида натрия оказывает противоотечное действие на уровне подслизистого слоя бронхиол. Назначают препарат в виде небулайзерной терапии.
Симптоматическая терапия
Направлена на коррекцию отдельных синдромов и проявлений. Симптоматическое лечение не влияет на механизм развития бронхиолита, но позволяет улучшить общее состояние, ускорить выздоровление.
- Инфузионная терапия. Ребенок с бронхиолитом должен получать такое количество жидкости, которое восполнит его физиологическую потребность без риска отека легких или мозга. Приоритетный путь введения — питье через рот, при невозможности — через желудочный зонд. При дегидратации 2-3 степени назначается внутривенное введение раствора NaCl 0,9% или Рингера.
- Обеспечение проходимости ВДП. При нарушении носового дыхания рекомендованы местные сосудосуживающие препараты коротким курсом. Используют капли на основе ксилометазолина, оксиметазолина. Из физических методов применяют санацию носовых ходов назальными аспираторами.
- Антибактериальная терапия. Показана при клинических признаках сопутствующей бактериальной инфекции: высокая лихорадка (39°С и выше), выраженный синдром интоксикации, прогрессирование ДН, нарастающие лейкоцитоз и СОЭ. При неосложненном течении бронхиолита использование системных антибактериальных препаратов целесообразно у младенцев первого полугодия жизни, у детей с хроническими очагами воспаления. Рекомендованы препараты из группы полусинтетических пенициллинов, макролидов.
- Муколитики. Применяются при рецидиве хронического бронхиолита у больных с кашлем и аускультативными изменениями над легкими. Эффективными являются препараты ацетилцистеина и амброксола. При легком течении предпочтительнее пероральный прием, при среднетяжелом — ингаляционный в сочетании с глюкокортикостероидами.
Реабилитация
Мероприятия по реабилитации актуальны для детей с ХОБ. Большое значение имеет максимально возможное пребывание на свежем воздухе в любых формах: прогулки, игры, ходьба. Позитивный отклик в детской пульмонологии получила кинезиотерапия: ЛФК, массаж, механотерапия. Для тренировки дыхательной мускулатуры проводится дыхательная гимнастика с помощью специальных приемов и приспособлений.
Прогноз и профилактика
При своевременном выявлении и адекватной терапии бронхиолита у детей прогноз благоприятен. Остаточные проявления могут сохраняться около месяца. Редко формируется хроническая форма — постинфекционный облитерирующий бронхиолит. Данный вариант течения неблагоприятен в плане инвалидизации больного. К профилактическим мероприятиям относят предупреждение преждевременных родов, отсутствие вредных привычек у родителей, приверженность матери грудному вскармливанию, обращение за медицинской помощью при первых признаках ОРВИ у маленьких детей.
- Guardia, «La Médecine à travers les âges».
- Puccinotti, «Storia della medicina» (Ливорно, 1954—1959).
- ОФС.1.2.1.1.0003.15 Спектрофотометрия в ультрафиолетовой и видимой областях // Государственная фармакопея, XIII изд.
- https://www.KrasotaiMedicina.ru/diseases/children/bronchitis.
- https://www.KrasotaiMedicina.ru/diseases/children/bronchiolitis.
- Sprengel, «Pragmatische Geschichte der Heilkunde».
- Мустафин Р. И., Буховец А. В., Протасова А. А., Шайхрамова Р. Н., Ситенков А. Ю., Семина И. И. Сравнительное исследование поликомплексных систем для гастроретентивной доставки метформина. Разработка и регистрация лекарственных средств. 2015; 1(10): 48–50.
- А.В. Ланцова, Е.В. Санарова, Н.А. Оборотова и др. Разработка технологии получения инъекционной лекарственной формы на основе отечественной субстанции производной индолокарбазола ЛХС-1208 // Российский биотерапевтический журнал. 2014. Т. 13. № 3. С. 25-32.