Медицинский эксперт статьи
Алексей Портнов, медицинский редактор
Последняя редакция: 26.06.2018
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Лечение бронхита Цефтриаксоном проводится в случаях доказанного или предполагаемого бактериального происхождения воспалительного процесса в бронхах, требующего применения антибактериальных препаратов.
Помогает ли Цефтриаксон при бронхите? Если причиной бронхита являются не вирусы, и бронхит не аллергический, то именно антибиотики-цефалоспорины третьего поколения, к которым относится Цефтриаксон (другие торговые названия — Цефатрин, Цефаксон, Бетаспорин, Лонгацеф, Роцефин, Эпицефин) быстрее всего справляются с микробной инфекций. Подробнее см. — Антибиотики при бронхите
[1], [2], [3]
Фармакологическая группа
Антибиотики: Цефалоспорины
Фармакологическое действие
Антибактериальные широкого спектра действия препараты
Показания к применению цефтриаксона при бронхите
Применяется Цефтриаксон:
- при остром бронхите, при хроническом бронхите и при обструктивном бронхите, причиной развития которых являются грамположительные и грамотрицательные бактерии (аэробные и анаэробные);
- инфекционном воспалении легких (включая абсцесс);
- остром бактериальном отите (вызываемом Staphylococcus aureus, Streptococcus pneumoniae, Haemophilus influenzae, Moraxella catarrhalis и др.);
- бактериальном менингите, вызванном Neisseria meningitidis, Streptococcus pneumoniae или Haemophilus influenzae (включая штаммы, продуцирующие бета-лактамазу);
- инфекциях кожных покровов и подкожных тканей;
- инфекционных заболеваниях мочевыводящих путей и органов малого таза (провоцируемых бактериями Escherichia coli, Proteus mirabilis, Proteus vulgaris, Morganella morganii, Chlamydia trachomatis, Klebsiella spp.);
- неосложненной гонорее;
- послеоперационных гнойно-септических осложнениях, в том числе септицемии и септикопиемии;
- клещевом боррелиозе.
Цефтриаксон не применяется при заболеваниях, вызываемых Enterobacter spp.
[4], [5], [6], [7]
Форма выпуска
Цефтриаксон выпускается только в форме кристаллического порошка (во флаконах по 500 мг, 1 и 2 г) для приготовления раствора, предназначенного для парентерального применения.
[8], [9], [10], [11], [12], [13], [14]
Фармакодинамика
Цефтриаксон действует бактерицидно — путем избирательного связывания с трансамидазами бактерий (катализирующих сшивание образующих стенку бактериальной клетки пептидогликановых полимеров) и необратимого ингибирования их синтеза, что приводит к повреждению клеточных мембран и гибели микроорганизмов.
Цефтриаксон активен против защитных бета-лактамаз различных микроорганизмомов — пенициллиназы и цефалоспориназы, что расширяет спектр его антибактериального действия.
[15], [16], [17], [18], [19], [20]
Фармакокинетика
При введении внутримышечно Цефтриаксон полностью адсорбируется тканями и быстро попадает в системный кровоток, на 90% связываясь белками; уровень биодоступности — 100%.
Когда начинает действовать Цефтриаксон при бронхите? Согласно инструкции, через 90 минут после в/м инъекции препарата достигается его максимальная концентрация в плазме крови. При этом терапевтически активные количества Цефтриаксона сохраняются в тканях органов и жидкостях организма (плевральной, синовиальной и др.) не менее суток.
Из организма препарат выводится с мочой (55-65%) и калом (35-45%) со средним периодом полувыведения 7-9 часов.
Отмечается более длительная задержка Цефтриаксона в организме пожилых, детей младшего возраста и у пациентов с почечной недостаточностью.
[21], [22], [23], [24], [25]
Использование цефтриаксона при бронхите во время беременности
Хотя Цефтриаксон, согласно официальным данным, не оказывает на плод тератогенного воздействия, его не назначают в первые три месяца беременности. На более поздних сроках врач должен оценивать соотношение риска его возможных побочных действий и целесообразности применения. Применение Цефтриасона лактирующим женщинам требует отмены кормления грудью.
Больше информации — Цефалоспорины при беременности
Противопоказания
Цефтриаксон противопоказан при повышенной чувствительности в бета-лактамным антибиотикам, снижении функции печени и/или почек, гипербилирубинемии новорожденных.
[26], [27], [28]
Побочные действия цефтриаксона при бронхите
Хотя в целом Цефтриаксона при бронхите хорошо переносится, среди его наиболее частых побочных действий отмечают: изменения со стороны крови (эозинофилию, тромбоцитоз, лейкопению), сыпь и диарею и локальные реакции в месте введения.
Намного реже могут проявляться тошнота, рвота, повышение билирубина и креатинина в крови. Также Цефтриаксон может осаждаться в желчи (особенно у детей), вызывая псевдолитиаз желчевыводяших протоков и образование конрементов в желчном пузыре.
[29], [30], [31], [32]
Способ применения и дозы
Цефтриаксон применяют парентерально, то есть назначаются внутримышечные уколы Цефтриаксон при бронхите.
Обычная суточная доза Цефтриаксона при бронхите у взрослых (и детей старше 12-ти лет) составляет 1-2 г, которые вводят один раз в день или в одинаковых дозах дважды в течение дня — в зависимости от типа и тяжести инфекции. Общая суточная доза не должна превышать 4 г.
Цефтриаксон при бронхите у детей младше 12-ти лет назначается в дозировке, определяемой по массе тела: 25-75 мг на каждый килограмм, вводится один раз в день (или два раза — в равных количествах). Максимально допустимая суточная доза составляет 2 г.
Сколько дней колоть Цефтриаксон при бронхите? Курс Цефтриаксона при бронхите определяется индивидуально, но стандартная продолжительность лечения составляет 7 дней.
[33], [34], [35], [36]
Передозировка
Длительное превышение дозировки Цефтриаксона может привести к ускоренному разрушению эритроцитов крови (гемолитической анемии), снижению количества лейкоцитов и тромбоцитов, а также агранулоцитозу.
[37], [38], [39], [40], [41]
Взаимодействия с другими препаратами
Не допускается одновременное использование Цефтриаксон с внутривенными растворами, содержащими кальций; антибиотиками группы аминогликозидов и фторхинолонов; нестероидными противовоспалительными препаратами; салицилатами; антикоагулянтами и мочегонными-сульфонамидами и производными этакриновой кислоты.
[42], [43], [44], [45], [46]
Условия хранения
Цефтриаксон нужно сохранять в темном месте при комнатной температуре.
[47], [48], [49], [50]
Срок годности
Срок годности препарата в нераспечатанных флаконах — 24 месяца.
[51], [52], [53], [54]
Отзывы
Данные Кокрановских обзоров и отзывы отечественных пульмонологов и врачей других специализаций свидетельствуют в пользу применения Цефтриаксона при широком спектре заболеваний бактериального происхождения.
Многих интересует уровень эффективности данного препарата при бронхитах в сравнении с другими антибиотиками группы цефалоспоринов. Например, что лучше при бронхите — Цефазолин или Цефтриаксон? Цефазолин является цефалоспорином первого поколения, он не действует на Haemophilus influenzae, и его не назначают при синуситах, отитах, бронхитах и внебольничной пневмонии, а применяют в лечении и профилактике послеоперационных инфекций (при вмешательствах на сердце, сосудах, органах ЖКТ и малого таза).
При обусловленных бактериями воспалениях носоглотки, среднего уха и дыхательных путей назначают именно Цефтриаксон, так как при своей высокой антибактериальной активности данный препарат и его аналоги — цефалоспорины третьего поколения Ципрофлоксацин, Цефотаксим, Цефаксон, Цебопим, Церазон и др. — реже вызывают побочные эффекты и действуют быстрее.
Что лучше, Цефтриаксон или Цефотаксим при бронхите? В обзоре нет клинически значимого различия между цефалоспоринами третьего поколения, и Цефотаксим применяется при тех же инфекциях, что Цефтртиаксон. Однако фармацевтам известно, что преимущество Цефтриаксона в том, что в его структуре вместо малоустойчивой ацетильной группы Цефотаксима имеется более метаболически стабильный тиотриазиндионный фрагмент, повышающий устойчивость к резистентным грамотрицательным бактериям.
Код по МКБ-10
J20 Острый бронхит
J41 Простой и слизисто-гнойный хронический бронхит
Внимание!
Для простоты восприятия информации, данная инструкция по применению препарата «Цефтриаксон при остром и обструктивном бронхите: дозировки, курс лечения» переведена и изложена в особой форме на основании официальной инструкции по медицинскому применению препарата. Перед применением ознакомьтесь с аннотацией, прилагающейся непосредственно к медицинскому препарату.
Описание предоставлено с ознакомительной целью и не является руководством к самолечению. Необходимость применения данного препарата, назначение схемы лечения, способов и дозы применения препарата определяется исключительно Лечащим врачом. Самолечение опасно для Вашего здоровья.
АНТИБИОТИКИ в лечении острых бронхитов у детей
Какова основная этиологическая причина острых и рецидивирующих бронхитов?
Какова тактика выбора антибактериальных препаратов?
Бронхит является одним из самых распространенных инфекционных заболеваний респираторного тракта у детей и, казалось бы, не представляет особой проблемы для врача-педиатра. Однако это весьма обманчивое впечатление. Существует множество нерешенных вопросов, связанных с терминологией, этиологией и патогенезом этого заболевания, а также влиянием экологических, аллергических и иных агрессивных факторов. Все это создает ряд объективных трудностей и в интерпретации клинических данных, и в выборе тактики терапии.
Прежде всего остановимся на определении понятий. В настоящее время принято выделять три клинические формы бронхита: острый, рецидивирующий и хронический [5]. Острый бронхит встречается в любом возрастном периоде жизни человека и представляет собой острое самокупирующееся (т. е. самоизлечивающееся) воспаление слизистой оболочки трахеобронхиального дерева, обычно завершающееся полным излечением и восстановлением функций [6]. Чаще всего острый бронхит является одним из проявлений острого респираторного заболевания различной этиологии — вирусной, бактериальной, грибковой, паразитарной, смешанной. Существует также острый ирритативный бронхит химической, аллергической и другой неинфекционной природы.
Острый бронхит, если он не сопровождается клинически выраженными признаками обструкции, принято обозначать как острый простой бронхит, или просто острый бронхит.
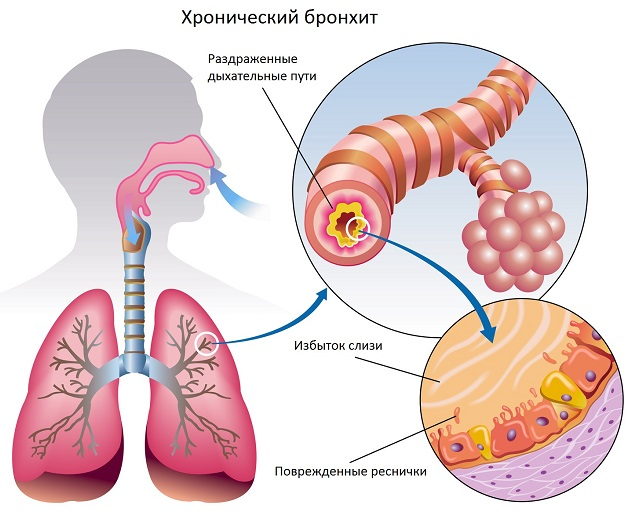
В отличие от него острый обструктивный бронхит характеризуется тем, что воспаление слизистой оболочки бронхов сопровождается сужением и/или закупоркой дыхательных путей за счет отека и гиперплазии слизистой оболочки, гиперсекреции слизи или развития бронхоспазма. Возможен сочетанный характер бронхообструкции. Обструктивный бронхит несколько чаще регистрируется у детей раннего возраста, т. е. у детей до 3 лет. Причем в этом возрасте обструктивный синдром преимущественно обусловлен гиперсекрецией вязкой и густой слизи и гиперплазией слизистой оболочки. Бронхоспазм более характерен для детей старше 4 лет [1].
Одной из клинических форм острого воспаления слизистой оболочки бронхов является бронхиолит. Он, по сути, представляет собой клинический вариант острого обструктивного бронхита, но в отличие от последнего характеризуется воспалением слизистых оболочек мелких бронхов и бронхиол. Этим определяются клинические особенности заболевания, его тяжесть и прогноз. Бронхиолит встречается преимущественно у детей раннего возраста, причем чаще в грудном возрасте, т. е. до года [1, 5].
Под рецидивирующим бронхитом понимают такую форму заболевания, когда в течение года отмечается не менее трех эпизодов острого бронхита. Как правило, подобная склонность к развитию повторного воспаления слизистой бронхов не случайна, и в основе ее лежит снижение мукоцилиарного клиренса вследствие поражения мерцательного эпителия: повышенной вязкости слизи; изменения диаметра бронхов; увеличения резистентности респираторных путей; нарушения местной или общей противоинфекционной защиты.
Рецидивирующий бронхит клинически протекает в виде острого простого или обструктивного бронхитов, реже в виде эпизодов повторного бронхиолита. У детей рецидивирующий бронхит встречается в любом возрастном периоде детства, но наиболее часто регистрируется после 3 лет.
Терапия любого инфекционного заболевания и, в частности, выбор антибактериальной терапии, как известно, определяются этиологией процесса.
Причинами острого и рецидивирующего бронхитов в подавляющем большинстве случаев являются инфекционные агенты: вирусы, вирусно-бактериальные ассоциации и бактерии. Значительно менее распространены неинфекционные факторы: химические, физические, аллергические. Последние могут выступать как самостоятельные причинные факторы либо обуславливать предрасположение к развитию инфекционного воспалительного процесса или отягощать его течение.
Среди вирусов ведущее место занимают 1 и 3-й типы парагриппа, РС-вирус, аденовирусы. Реже в качестве причины бронхитов выступают риновирусы, вирусы гриппа, энтеровирусы, вирус кори, цитомегаловирус и др. Однако забывать об их этиологической значимости не следует.
Возрастной и эпидемиологический аспекты играют в развитии бронхита немаловажную роль. Такие вирусы, как парагрипп, аденовирус, риновирус, вирус гриппа практически с одинаковой частотой вызывают бронхит в любом возрасте. Здесь наибольшую значимость имеет эпидемиологическая ситуация: время года (преимущественно холодный период), «скученность» (проживание в общежитии, частое использование общественного транспорта, пребывание в детском коллективе и т. д.), эпидемия и т. д.
Риносинтициальный вирус как причина бронхита чаще встречается у детей раннего возраста, в основном от 6 месяцев до 3 лет, что, видимо, связано с определенным тропизмом этого возбудителя. При этом сезонность и «скученность» играют в развитии заболевания значительно меньшую роль.
Вид вирусной инфекции оказывает существенное влияние на характер поражения слизистой. Так, для парагриппа, гриппа, цитомегаловирусной инфекции характерны дистрофия и деструкция эпителия с отторжением целых слоев. Для РС-вирусной инфекции — гиперплазия эпителия мельчайших бронхов и бронхиол, подушкообразное разрастание эпителия с нарушением бронхиальной проводимости. Именно с этим связывают тот факт, что при РС-вирусной инфекции чаще развивается бронхиолит или острый обструктивный бронхит. Аденовирусная инфекция сопровождается выраженным экссудативным компонентом, нередко наблюдаются слизистые наложения, разрыхление и отторжение эпителия, имеет место образование в стенке бронха крупноклеточных инфильтратов. Это способствует формированию ателектазов и обструкции дыхательных путей.
Как отмечалось выше, вирусы могут быть самостоятельной причиной болезни. По нашим данным, у детей старше 4 лет вирусные бронхиты регистрируются примерно в 20% случаев, но у детей от 14 дней до 4 лет менее чем в 10% случаев. Роль вирусов в целом в этиологии инфекций трахеобронхиального дерева в этой возрастной группе оказалась невысока — до 15%. Как правило, они встречались в ассоциациях, чаще — с бактериями, реже — с другими представителями микробного мира: грибами, простейшими [7, 8].
Бактерии, способные становиться причиной острого бронхита, также весьма разнообразны. Причем этиологическая структура острых внебольничных и внутрибольничных заболеваний существенно различается. В этиологии внебольничных бронхитов, т. е. бронхитов, развившихся в обычных условиях жизни ребенка, принимает участие довольно большой спектр возбудителей.
В настоящее время в зависимости от характера клинических проявлений внебольничные бронхиты, так же как и пневмонии, принято делить на типичные и атипичные.
Для типичных бронхитов характерно острое начало с выраженной лихорадочной реакцией, интоксикацией, кашлем и довольно выраженными физикальными проявлениями. Типичные бронхиты обычно обусловлены пневмококком, моракселлой катарралис и гемофильной палочкой.
Для атипичных заболеваний трахеобронхиального дерева характерно малосимптомное подострое начало, с нормальной или субфебрильной температурой, отсутствием интоксикации. Самым типичным симптомом является сухой непродуктивный навязчивый кашель. Причинами атипичных внебольничных бронхитов являются хламидия пневмонии и микоплазма пневмонии [6, 7, 8]. При микоплазменной этиологии заболевания в его дебюте может отмечаться респираторный синдром при нормальной или субфебрильной температуре. При хламидийной, особенно у детей первых месяцев жизни, в половине случаев встречается конъюнктивит, а кашель носит коклюшеподобный характер.
Наблюдения зарубежных авторов и наши исследования, проведенные в 1996-1999 гг., свидетельствуют, что этиологическая значимость хламидий и микоплазм, являющихся внутриклеточными возбудителями инфекций, значительно выше, чем предполагалось ранее. Микоплазменная и хламидийная этиология бронхита и пневмонии у детей в настоящее время может составлять от 25 до 40%, причем она наиболее высока в первый год жизни и после 10 лет [7, 8].
Особенностью внутриклеточных возбудителей является их нечувствительность к традиционной антибактериальной терапии, что наряду с недостаточностью макрофагального звена защиты, характерной для этой инфекции, способствует затяжному и рецидивирующему течению воспалительного процесса в бронхах. Определенную роль играет и тот факт, что в окружении ребенка, как правило, имеются носители данного инфекционного агента, и это создает условия для реинфицирования. Поэтому микоплазменные и хламидийные бронхиты нередко приобретают затяжное (до 4-8 недель) или рецидивирующее течение.
Лечение острого бронхита в лихорадочный период болезни включает постельный режим, обильное питье, назначение жаропонижающих и противовоспалительных средств. Отдельным направлением является выбор противокашлевой терапии.
Но наиболее сложным следует признать вопрос о назначении и выборе антибактериальной терапии.
Большая значимость вирусов в этиологии болезни, преобладание легких форм, самокупирующийся характер заболевания ставят вопрос о целесообразности использования антибиотиков в терапии острых бронхитов. И вопрос этот широко обсуждается. Ряд исследований, проведенных на взрослых больных, свидетельствуют о том, что использование антибактериальной терапии не оказывает существенного влияния на исходы бронхита [4]. Это ставит под сомнение необходимость ее применения.
С другой стороны, по данным, приведенным в Государственном докладе о состоянии здоровья населения России [2], заболевания органов дыхания остаются ведущей причиной смерти детей первого года жизни (21,8 на 10000 родившихся) и детей от 1 года до 4 лет (55,6 на 100 000 детей этого возраста по сравнению с 2,6 на 100000 детей в возрасте от 5 до 9 лет). Наиболее распространенной причиной смерти является пневмония — основное осложнение бронхита в раннем детском возрасте. Проведенный нами анализ причин госпитализации детей раннего возраста в стационар показал, что почти в 50% случаев поводом является острая респираторная патология. Причем непосредственными поводами для госпитализации явились тяжелое состояние ребенка, обусловленное инфекционным токсикозом или выраженным бронхообструктивным синдромом, а также наличие неблагоприятного преморбидного фона (врожденные пороки развития, наследственные заболевания, энцефалопатия).
Таким образом, следует признать, что показанием к назначению антибактериальной терапии острых бронхитов в педиатрии является наличие выраженных симптомов интоксикации и длительной гипертермии (более 3 дней), особенно в группе детей раннего возраста, а также у детей всех возрастных групп с неблагоприятным преморбидным фоном, способным создать реальную угрозу развития пневмонического процесса.
Показанием к назначению антибиотиков следует считать клинические признаки, указывающие на бактериальную природу воспалительного процесса (слизисто-гнойный и гнойный характер мокроты) в совокупности с выраженной интоксикацией.
Затяжное течение заболевания, особенно при подозрении на внутриклеточную природу возбудителя, также является показанием к проведению антибактериальной терапии.
Бронхиолит, летальность от которого составляет 1-3%, также рассматривается как показание к назначению антибиотиков.
Наиболее широко при лечении бронхитов в настоящее время используются три группы препаратов — пенициллин и его производные из группы аминопенициллинов, оральные цефалоспорины второго поколения и макролиды [3].
Пенициллин и аминопенициллины (ампициллин, амоксициллин) оказывают бактерицидное действие на стрептококки, включая пневмококк, некоторые виды стафилококков и некоторые виды грамотрицательных бактерий, включая гемофильную палочку и моракселлу катарралис, — но легко разрушаются бета-лактамазами пневмококка, гемофильной палочки и моракселлы. Так называемые ингибитор-защищенные пенициллины (ампициллин сульбактам и амоксициллин клавуланат) за счет введения в их формулу ингибиторов бета-лактамаз сульбактама и клавулановой кислоты обладают намного более высокой эффективностью по отношению к таким возбудителям, как гемофильная палочка и моракселла катарралис. Да и по отношению к пневмококку они также более активны. Но все препараты пенициллинов не оказывают воздействия на внутриклеточных возбудителей. Кроме того, они существенно влияют на биоценоз кишечника и нередко вызывают аллергические реакции.
Цефалоспорины для орального применения (в основном 1 и 2 поколений) — цефалексин, цефаклор, цефоруксим аксетил — имеют те же сильные и слабые стороны, что и пенициллиновые производные. Цефалексин разрушается b-лактамазами бактерий, цефаклор и цефуроксим аксетил обладают довольно высокой устойчивостью к ферментам бактерий и эффективны по отношению к гемофильной палочке и моракселле катарралис. Но как и производные пенициллина, они не действуют на микоплазмы и хламидии, а кроме того, нередко вызывают выраженный кишечный дисбактериоз и аллергические реакции. Однако следует отметить, что цефалоспорины высокоэффективны при стрептококковой (в т. ч. и пневмококковой), стафилококковой и грамотрицательной (кишечная палочка и др.) этиологии заболевания.
Макролиды, особенно 2 и 3 поколений, существенно отличаются от антибиотиков двух предшествующих групп. Эритромицин воздействует как на стрептококки и некоторые виды стафилококка, так и на микоплазмы и хламидии. Но этот препарат требует четырехкратного приема, что резко снижает т. н. комплаентность лечения, т. е. реальное выполнение лечебных мероприятий. Особые трудности такой частый прием препаратов представляет у детей раннего возраста. Сам же эритромицин обладает крайне неприятным вкусом и характеризуется высокой частотой (до 20-23%) побочных проявлений со стороны желудочно-кишечного тракта в виде тошноты, рвоты, диареи, болевого синдрома. Но в отличие от пенициллинов и цефалоспоринов побочные эффекты макролидов, и эритромицина в частности, обусловлены не нарушением биоценоза кишечника, а прокинетическим, мотилиумподобным действием препаратов.
Макролиды 2 (спирамицин) и 3 поколений (рокситромицин, кларитромицин, азитромицин, джозамицин) лишены недостатков, присущих эритромицину. Их следует принимать 2-3 , а азитромицин — 1 раз в сутки. Они обладают удовлетворительными вкусовыми характеристиками, особенно детские лекарственные формы (суспензии и саше). Частота побочных проявлений не превышает 4-6% случаев. Кроме того, макролиды обладают антибактериальной активностью против ряда актуальных для педиатрии грамотрицательных бактерий: палочки дифтерии, коклюша, кампилобактера.
Слабой стороной этих препаратов является их оральное применение, что ограничивает возможность использования макролидов в тяжелых случаях, и низкая эффективность при гемофильной и энтеробактериальной этиологии заболевания. Исключение составляет азитромицин, обладающий высокой антигемофильной активностью.
Поскольку антибиотики при бронхите во всех случаях назначаются эмпирически, при их выборе необходимо учитывать ряд факторов: возраст ребенка, индивидуальную переносимость, внебольничный или внутрибольничный характер заражения, особенности клинической картины болезни (типичная, атипичная), характер течения (затяжное, рецидивирующее), эффективность предшествующей терапии.
Наиболее принятой практикой [6] является назначение при типичной картине острого бронхита (высокая температура, интоксикация, кашель, выраженные физикальные изменения в легких) в качестве препарата выбора амоксициллина или, лучше, амоксициллина клавуланата. Альтернативными препаратами (при неэффективности в течение 48 — 72 ч терапии, непереносимости) могут стать цефалоспорины и макролиды.
При атипичных бронхитах (нормальная или субфебрильная температура, отсутствие отчетливой интоксикации и одышки, невыразительность физикальных данных при наличии упорного, сухого или непродуктивного коклюшеподобного навязчивого кашля), при затяжном течении бронхита препаратами выбора являются макролиды.
Литература
1. Артамонов Р. Г. Состояние бронхов при затяжных и хронических сегментарных и долевых пневмониях у детей первых лет жизни. Автореф. дис… канд. мед. наук. М., 1958.
2. Белая книга. Здоровье матери и ребенка // Медицинский курьер. 1998. № 1 (8). С. 14-16.
3. Белоусов Ю. Б., Омельяновский В. В. Клиническая фармакология болезней органов дыхания. Справочное рук-во. М., 1996. С. 144-147.
4. Международный журнал медицинской практики. 1997. № 4. С. 29.
5. Рачинский С. В. и соавт. Бронхиты у детей. Л.: Медицина, 1978. 211 с.
6. Руководство по медицине. Диагностика и терапия. Под ред. Р. Беркоу. М., 1997, т. 1. С. 449-450.
7. Самсыгина Г. А., Зайцева О. В., Брашнина Н. П., Казюкова Т. В. // Педиатрия. 1998, № 3. С. 50-53.
8. Самсыгина Г. А., Охлопкова К. А., Суслова О. В. Болезни органов дыхания у детей. Матер. конф. М. 21-22.09.99, стр. 112.
Обратите внимание!
- В настоящее время выделяют три клинические формы бронхита: острый, рецидивирующий и хронический
- Причинами острого и рецидивирующего бронхитов в подавляющем большинстве случаев являются инфекционные агенты: вирусы, бактерии, вирусно-бактериальные ассоциации
- Лечение бронхита в лихорадочный период болезни включает постельный режим, обильное питье, жаропонижающие и противовоспалительные средства
- Показанием к антибактериальной терапии является бактериальная природа воспалительного процесса (по клиническим признакам) в совокупности с выраженной интоксикацией
- Харенко Е. А., Ларионова Н. И., Демина Н. Б. Мукоадгезивные лекарственные формы. Химико-фармацевтический журнал. 2009; 43(4): 21–29. DOI: 10.30906/0023-1134-2009-43-4-21-29.
- Мирский, «Медицина России X—XX веков» (Москва, РОССПЭН, 2005, 632 с.).
- Moustafine R. I., Bukhovets A. V., Sitenkov A. Y., Kemenova V. A., Rombaut P., Van den Mooter G. Eudragit® E PO as a complementary material for designing oral drug delivery systems with controlled release properties: comparative evaluation of new interpolyelectrolyte complexes with countercharged Eudragit® L 100 copolymers. Molecular Pharmaceutics. 2013; 10(7): 2630–2641. DOI: 10.1021/mp4000635.
- https://ilive.com.ua/health/ceftriakson-pri-ostrom-i-obstruktivnom-bronhite-dozirovki-kurs-lecheniya_128172i15828.html.
- https://www.lvrach.ru/2001/01/4528449.
- Харенко Е. А., Ларионова Н. И., Демина Н. Б. Мукоадгезивные лекарственные формы. Химико-фармацевтический журнал. 2009; 43(4): 21–29. DOI: 10.30906/0023-1134-2009-43-4-21-29.