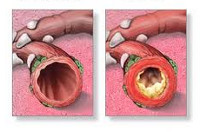
Диагноз бронхита устанавливают на основе его клинической картины (например, наличие обструктивного синдрома) и при отсутствии признаков поражения лёгочной ткани (нет инфильтративных или очаговых теней на рентгенограмме). Нередко бронхит сочетается с пневмонией, в таком случае он выносится в диагноз при существенном дополнении клинической картины болезни. В отличие от пневмонии бронхит при ОРВИ всегда имеет диффузный характер и обычно равномерно поражает бронхи обоих лёгких. При преобладании локального бронхитического изменения в какой-либо части лёгкого используют соответствующие определения: базальный бронхит, односторонний бронхит, бронхит приводящего бронха и др.
Клиническое обследование
Острый бронхит (простой). Основной симптом — кашель. Вначале заболевания кашель имеет сухой характер, через 1-2 сут становится влажным, сохраняется в течение 2 нед. Более длительный кашель наблюдается после перенесенного ранее трахеита. В случае если приступы кашля (особенно у школьников) продолжаются в течение 4-6 нед при отсутствии других симптомов, следует думать об иной возможной причине, например коклюше, инородном теле в бронхе и др.
Мокрота в начале болезни имеет слизистый характер. На 2-й неделе болезни мокрота может приобретать зеленоватый цвет, обусловленный примесью продуктов дегидратации фибрина, а не присоединением вторичной бактериальной инфекции, и не требует назначения антибиотиков.
У детей первого года жизни может наблюдаться умеренная одышка (частота дыхательных движений (ЧДД) до 50 в минуту). Перкуторно иногда определяется коробочный оттенок лёгочного звука, либо изменения отсутствуют. При аускультации в лёгких выслушиваются диффузные сухие и влажные крупно- и среднепузырчатые хрипы, которые могут меняться по количеству и характеру, но не исчезают при кашле. У некоторых детей во сне появляются свистящие хрипы на выдохе. Асимметричность аускультативных изменений должна настораживать в плане пневмонии.
Острый обструктивный бронхит. Синдром бронхиальной обструкции характеризуется одышкой (ЧДД до 60-70 в минуту), усилением навязчивого сухого кашля, появлением сухих свистящих хрипов на фоне удлиненного выдоха не только при аускультации, но и слышимых на расстоянии. У половины больных выслушиваются и влажные необильные мелкопузырчатые хрипы. Грудная клетка вздута. Температура умеренная или отсутствует. Отмечается беспокойство ребёнка.
Острый бронхиолит обычно развивается как первый обструктивный эпизод на 3-4-е сутки ОРВИ, чаще PC-вирусной этиологии. Обструкция бронхов связана больше с отечностью слизистой, а не с бронхоконстрикцией. Температура тела обычно нормальная или субфебрильная. Для бронхиолита характерна одышка с втяжением уступчивых мест грудной клетки (яремной ямки и межреберных промежутков), раздуванием крыльев носа у маленьких детей, с ЧДД до 70-90 в минуту, удлинение выдоха (при тахипноэ может отсутствовать). Кашель сухой, иногда с «высоким» спастическим звуком. Отмечается периоральный цианоз.
Острый облитерирующий бронхиолит (постинфекционный облитери-рующий бронхиолит). Заболевание характеризуется крайне тяжелым течением и яркой клинической картиной. В остром периоде наблюдаются тяжелые дыхательные расстройства на фоне стойкой фебрильной температуры и цианоза. Отмечается шумное «свистящее» дыхание. При аускультации на фоне удлиненного выдоха выслушивается обилие крепитирующих и мелкопузырчатых влажных хрипов. обычно асимметричных.
Микоплазменный бронхит чаще развивается у детей школьного возраста. Отличительной особенностью микоплазменного бронхита является высокая температурная реакция с первых дней заболевания, конъюнктивит, обычно без выпота, навязчивый кашель, выраженный обструктивный синдром (удлинение выдоха, свистящие хрипы) при отсутствии токсикоза и нарушения общего самочувствия. Катаральные явления выражены незначительно.
При микоплазменной инфекции поражаются мелкие бронхи, поэтому при аускультации выслушиваются крепитирующие хрипы и масса мелкопузырчатых влажных, которые локализуются асимметрично, что указывает на неравномерность поражения бронхов.
Микоплазменный бронхит может протекать атипично: без обструктивного синдрома и одышки. Заподозрить данную этиологию бронхита позволяет наличие асимметричных хрипов и конъюнктивит.
Хламидийный бронхит у детей первых месяцев жизни вызывается Chlamidia trachomatis. Заражение происходит во время родов от матери, имеющей хламидийную инфекцию гениталий. На фоне хорошего самочувствия и нормальной температуры в возрасте 2-4 мес возникает картина бронхита. Появляется кашель, который на 2-4-й нед усиливается. В некоторых случаях он становится приступообразным, как при коклюше, но в отличие от последнего протекает без реприз. Явления обструкции и токсикоза выражены мало, одышка умеренная. На фоне жесткого дыхания выслушиваются мелко- и среднепузырчатые влажные хрипы.
В диагностике хламидийного бронхита помогает характерный анамнез, наличие конъюнктивита на первом месяце жизни.
У детей школьного возраста и подростков бронхит вызывается Chlamidia pheumonia и характеризуется нарушением общего состояния, высокой температурой, охриплостью голоса за счет сопутствующего фарингита, может наблюдаться боль в горле. Часто развивается обструктивный синдром, который может способствовать развитию «бронхиальная астма позднего начала».
В этих случаях необходимо исключение пневмонии, что подтверждается отсутствием очаговых или инфильтративных изменений в лёгких на рентгенограмме.
Рецидивирующий бронхит. Основными симптомами рецидивирующего бронхита являются умеренное повышение температуры в течение 2-3 сут с последующим появлением кашля, чаще влажного, но малопродуктивного. Затем кашель становится продуктивным с выделением слизисто-гнойной мокроты. При аускультации выслушиваются влажные разнокалиберные хрипы распространенного характера. Заболевание может длиться от 1 до 4 нед.
Рецидивирующий обструктивный бронхит. В первые дни ОРВИ (2-4-е сутки) синдром бронхиальной обструкции протекает как острый обсгруктивный бронхит, но синдром обструкции может сохраняться длительно с одышкой, вначале сухим, а затем влажным кашлем с выделением слизисто-гнойной мокроты. При аускультации выслушиваются сухие свистящие и разнокалиберные влажные хрипы на фоне удлиненного выдоха, хрипы могут быть слышны на расстоянии.
Лабораторная диагностика
Острый бронхит (простой). Изменения в клиническом анализе крови чаще обусловлены вирусной инфекцией, может наблюдаться умеренный лейкоцитоз.
Острый обсгруктивный бронхит. В гемограмме отмечаются характерные признаки вирусной инфекции.
Острый бронхиолит. В гемограмме — гипоксемия (раО2 снижается до 55-60 мм рт. ст.) и гипервентиляция (раО2 снижается).
Острый облитерирующий бронхиолит (постинфекционный облитери-рующий бронхиолит). В клиническом анализе крови отмечается умеренный лейкоцитоз, нейтрофильный сдвиг, повышение СОЭ. Также характерны гипоксемия и гиперкапния.
Микоплазменный бронхит. В клиническом анализе крови обычно нет изменений, иногда увеличивается СОЭ при нормальном содержании лейкоцитов. В диагностике надежных экспресс-методик не существует. Специфический IgM появляется намного позже. Нарастание титра антител позволяет поставить лишь ретроспективный диагноз.
Хламидийный бронхит. В гемограмме отмечается лейкоцитоз, эозинофилия, повышение СОЭ. Хламидийные антитела класса IgM выявляются в титре 1:8 и более, класса IgG в титре 1:64 и выше при условии, что у матери они ниже, чем у ребёнка.
Инструментальные методы
Острый бронхит (простой). Рентгенологические изменения в лёгких обычно представлены в виде усиления лёгочного рисунка, чаще в прикорневых и нижнемедиальных зонах, иногда отмечается усиление воздушности лёгочной ткани. Очаговые и инфильтративные изменения в лёгких отсутствуют.
Острый обструктивный бронхит. На рентгеновском снимке — вздутие ткани лёгких.
Острый бронхиолит. На рентгенограммах выявляются признаки вздутия ткани лёгких, усиление бронхососудистого рисунка, реже — мелкие ателектазы, линейные и очаговые тени.
Острый облитерирующий бронхиолит (постинфекционный облитерирующий бронхиолит). На рентгенограммах выявляются мягкотеневые сливающиеся очаги, чаще односторонние, без четких контуров — «ватное лёгкое» с картиной воздушной бронхограммы. Дыхательная недостаточность нарастает первые две недели.
Микоплазменный бронхит. На рентгенограмме отмечается усиление лёгочного рисунка, по локализации совпадающее с локализацией максимального количества хрипов. Иногда тень бывает настолько выражена, что ее необходимо дифференцировать от участка негомогенной инфильтрации, типичной для микоплазменной пневмонии.
Хламидийный бронхит. На рентгенограмме в случае хламидийной пневмонии отмечаются мелкоочаговые изменения, а в клинической картине преобладает выраженная одышка.
Рецидивирующий бронхит. Рентгенологически отмечается усиление бронхососудистого рисунка, у 10% детей — повышенная прозрачность лёгочной ткани.
Рецидивирующий обструктивный бронхит. На рентгенограммах выявляется некоторое вздутие лёгочной ткани, усиление бронхососудистого рисунка, отсутствие очагов инфильтрации лёгочной ткани (в отличие от пневмонии). Следует исключать хронические заболевания лёгких, которые также протекают с обструкцией: муковисцидоз, облитерирующий бронхиоблит, врожденные пороки развития лёгких, хроническая аспирация пищи и др.
Дифференциальная диагностика
Острый бронхит (простой). При повторных эпизодах обструктивного бронхита следует исключать бронхиальную астму.
Острый обструктивный бронхит. В случае упорного течения обструктивного бронхита, устойчивого к терапии, необходимо думать о других возможных его причинах, например о пороках развития бронхов, инородном теле в бронхах, привычной аспирации пищи, стойком воспалительном очаге и т.д.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12]
Бронхит у детей
Бронхит у детей — неспецифическое воспаление нижних отделов дыхательных путей, протекающее с поражением бронхов различного калибра. Бронхит у детей проявляется кашлем (сухим или с мокротой различного характера), повышением температуры тела, болью за грудиной, бронхиальной обструкцией, хрипами. Бронхит у детей диагностируется на основании аускультативной картины, данных рентгенографии легких, общего анализа крови, исследования мокроты, ФВД, бронхоскопии, бронхографии. Фармакотерапия бронхита у детей проводится антибактериальными препаратами, муколитиками, противокашлевыми средствами; физиотерапевтическое лечение включает ингаляции, УФО, электрофорез, баночный и вибрационный массаж, ЛФК.
Общие сведения
Бронхит у детей — воспаление слизистой бронхиального дерева различной этиологии. На каждую 1000 детей ежегодно приходится 100-200 случаев заболевания бронхитом. Острый бронхит составляет 50% всех поражений респираторного тракта у детей раннего возраста. Особенно часто заболевание развивается у детей первых 3-х лет жизни; наиболее тяжело протекает у грудных детей. Ввиду разнообразия причинно значимых факторов, бронхит у детей является предметом изучения педиатрии, детской пульмонологии и аллергологии-иммунологии.
Причины бронхита у детей
В большинстве случаев бронхит у ребенка развивается вслед за перенесенными вирусными заболеваниями — гриппом, парагриппом, риновирусной, аденовирусной, респираторно-синцитиальной инфекцией. Несколько реже бронхит у детей вызывается бактериальными возбудителями (стрептококком, пневмококком, гемофильной палочкой, моракселлой, синегнойной и кишечной палочками, клебсиеллой), грибками из рода аспергилл и кандида, внутриклеточной инфекцией (хламидией, микоплазмой, цитомегаловирусом). Бронхит у детей нередко сопровождает течение кори, дифтерии, коклюша.
Бронхит аллергической этиологии встречается у детей, сенсибилизированных ингаляционными аллергенами, поступающими в бронхиальное дерево с вдыхаемым воздухом: домашней пылью, средствами бытовой химии, пыльцой растений и др. В ряде случаев бронхит у детей связан с раздражением слизистой бронхов химическими или физическими факторами: загрязненным воздухом, табачным дымом, парами бензина и др.
Предрасположенность к бронхиту имеется у детей с отягощенным перинатальным фоном (родовыми травмами, недоношенностью, гипотрофией и др.), аномалиями конституции (лимфатико-гипопластическим и экссудативно-катаральным диатезом), врожденными пороками органов дыхания, частыми респираторными заболеваниями (ринитом, ларингитом, фарингитом, трахеитом), нарушением носового дыхания (аденоидами, искривлением носовой перегородки), хронической гнойной инфекцией (синуситами, хроническим тонзиллитом).
В эпидемиологическом плане наибольшее значение имеют холодное время года (преимущественно осенне-зимний период), сезонные вспышки ОРВИ и гриппа, пребывание детей в детских коллективах, неблагоприятные социально-бытовые условия.
Патогенез бронхита у детей
Специфика развития бронхита у детей неразрывно связана с анатомо-физиологическими особенностями дыхательных путей в детском возрасте: обильным кровоснабжением слизистой, рыхлостью подслизистых структур. Данные особенности способствуют быстрому распространению экссудативно-пролиферативной реакции из верхних дыхательных путей в глубину дыхательного тракта.
Вирусные и бактериальные токсины подавляют двигательную активность реснитчатого эпителия. В результате инфильтрации и отека слизистой, а также повышенной секреции вязкой слизи «мерцание» ресничек еще более замедляется — тем самым выключается основной механизм самоочищения бронхов. Это приводит к резкому снижению дренажной функции бронхов и затруднению оттока мокроты из нижних отделов респираторного тракта. На таком фоне создаются условия для дальнейшего размножения и распространения инфекции, обтурации секретом бронхов более мелкого калибра.
Таким образом, особенностями бронхита у детей служат значительная протяженность и глубина поражения бронхиальной стенки, выраженность воспалительной реакции.
Классификация бронхита у детей
По происхождению различают первичный и вторичный бронхит у детей. Первичный бронхит изначально начинается в бронхах и затрагивается только бронхиальное дерево. Вторичный бронхит у детей является продолжением или осложнением другой патологии респираторного тракта.
Течение бронхита у детей может быть острым, хроническим и рецидивирующим. С учетом протяженности воспаления выделяют ограниченный бронхит (воспаление бронхов в пределах одного сегмента или доли легкого), распространенный бронхит (воспаление бронхов двух и более долей) и диффузный бронхит у детей (двустороннее воспаление бронхов).
В зависимости от характера воспалительной реакции бронхит у детей может носить катаральный, гнойный, фибринозный, геморрагический, язвенный, некротический и смешанный характер. У детей чаще встречается катаральный, катарально-гнойный и гнойный бронхит. Особое место среди поражений дыхательных путей занимает бронхиолит у детей (в т. ч. облитерирующий) — двустороннее воспаление терминальных отделов бронхиального дерева.
По этиологии различают вирусные, бактериальные, вирусно-бактериальные, грибковые, ирритационные и аллергические бронхиты у детей. По наличию обструктивного компоненты выделяют необструктивные и обструктивные бронхиты у детей.
Симптомы бронхита у детей
Развитию острого бронхита у детей в большинстве случаев предшествуют признаки вирусной инфекции: саднение в горле, подкашливание, охриплость голоса, насморк, явления конъюнктивита. Вскоре возникает кашель: навязчивый и сухой в начале заболевания, к 5-7 дню он становится более мягким, влажным и продуктивным с отделением слизистой или слизисто-гнойной мокроты. При остром бронхите у ребенка отмечается повышение температуры тела до 38-38,5°С, (длительностью от 2-3 до 8-10 дней в зависимости от этиологии), потливость, недомогание, боль в грудной клетке при кашле, у детей раннего возраста — одышка. Течение острого бронхита у детей обычно благоприятное; заболевание заканчивается выздоровлением в среднем через 10-14 дней. В ряде случаев острый бронхит у детей может осложниться бронхопневмонией. При рецидивирующем бронхите у детей обострения случаются 3-4 раз в год.
Острый бронхиолит развивается преимущественно у детей первого года жизни. Течение бронхиолита характеризуется лихорадкой, тяжелым общим состоянием ребенка, интоксикацией, выраженными признаками дыхательной недостаточности (тахипноэ, экспираторной одышкой, цианозом носогубного треугольника, акроцианозом). Осложнениями бронхиолита у детей могут явиться апноэ и асфиксия.
Обструктивный бронхит у детей обычно манифестирует на 2-3-м году жизни. Ведущий признаком заболевания служит бронхиальная обструкция, которая выражается приступообразным кашлем, шумным свистящим дыханием, удлиненным выдохом, дистанционными хрипами. Температура тела может быть нормальной или субфебрильной. Общее состояние детей обычно остается удовлетворительным. Тахипноэ, одышка, участие в дыхании вспомогательной мускулатуры выражены меньше, чем при бронхиолите. Тяжелый обструктивный бронхит у детей может привести к дыхательной недостаточности и развитию острого легочного сердца.
Аллергический бронхит у детей обычно имеет рецидивирующее течение. В периоды обострений отмечается потливость, слабость, кашель с отделением слизистой мокроты. Температура тела остается нормальной. Аллергический бронхит у детей довольно часто сочетается с аллергическим конъюнктивитом, ринитом, атопическим дерматитом и может перейти в астматический бронхит или бронхиальную астму.
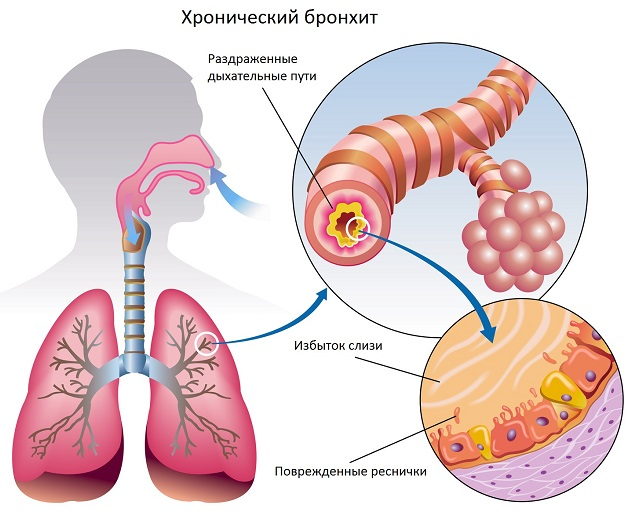
Хронический бронхит у детей характеризуется обострениями воспалительного процесса 2-3 раза в год, возникающими последовательно на протяжении как минимум двух лет подряд. Кашель является наиболее постоянным признаком хронического бронхита у детей: в период ремиссии он сухой, во время обострений — влажный. Мокрота откашливается с трудом и в небольших количествах; имеет слизисто-гнойный или гнойный характер. Отмечается невысокая и непостоянная лихорадка. Хронический гнойно-воспалительный процесс в бронхах может сопровождаться развитием деформирующего бронхита и бронхоэктазов у детей.
Первичная диагностика бронхита у детей проводится педиатром, уточняющая — детским пульмонологом и детским аллергологом-иммунологом. При установлении формы бронхита у детей учитываются клинические данные (характер кашля и мокроты, частота и длительность обострений, особенности течения и т. д.), аускультативные данные, результаты лабораторных и инструментальных исследований.
Аускультативная картина при бронхите у детей характеризуется рассеянными сухими (при обструкции бронхов — свистящими) и влажными разнокалиберными хрипами.
В общем анализе крови на высоте остроты воспалительного процесса обнаруживается нейтрофильный лейкоцитоз, лимфоцитоз, увеличение СОЭ. Для аллергического бронхита у детей характерна эозинофилия. Исследование газового состава крови показано при бронхиолите для определения степени гипоксемии. Особое значение в диагностике бронхита у детей имеет анализ мокроты: микроскопическое исследование, бакпосев мокроты, исследование на КУБ, ПЦР-анализ. При невозможности самостоятельного откашливания ребенком секрета бронхов проводится бронхоскопия с забором мокроты.
Рентгенография легких при бронхите у детей выявляет усиление легочного рисунка, особенно в прикорневых зонах. При проведении ФВД ребенку могут фиксироваться умеренные обструктивные нарушения. В период обострения хронического бронхита у детей при бронхоскопии обнаруживаются явления распространенного катарального или катарально-гнойный эндобронхита. Для исключения бронхоэктатической болезни выполняется бронхография.
Дифференциальная диагностика бронхита у детей также должна проводиться с пневмонией, инородными телами бронхов, бронхиальной астмой, хронической аспирацией пищи, тубинфицированием, муковисцидозом и т.д.
Лечение бронхита у детей
В остром периоде детям с бронхитом показан постельный режим, покой, обильное питье, полноценное витаминизированное питание.
Специфическая терапия назначается с учетом этиологии бронхита у детей: она может включать противовирусные препараты (умифеновира гидрохлорид, римантадин и др.), антибиотики (пенициллины, цефалоспорины, макролиды), противогрибковые средства. Обязательным компонентом лечения бронхита у детей являются муколитики и отхаркивающие препараты, усиливающие разжижение мокроты и стимулирующие активность мерцательного эпителия бронхов (амброксол, бромгексин, мукалтин, грудные сборы). При сухом надсадном, изнуряющем ребенка кашле назначаются противокашлевые препараты (окселадин, преноксдиазин); при бронхообструкции — аэрозольные бронхолитики. Детям с аллергическим бронхитом показаны антигистаминные средства; при бронхиолите проводятся ингаляции бронходилятаторов и кортикостероидных препаратов.
Из методов физиотерапии для лечения бронхита у детей используются лекарственные, масляные и щелочные ингаляции, небулайзерная терапия, УФО, УВЧ и электрофорез на грудную клетку, микроволновая терапия и др. процедуры. В качестве отвлекающей терапии полезны постановка горчичников и банок, баночный массаж. При трудностях отхождения мокроты назначается массаж грудной клетки, вибрационный массаж, постуральный дренаж, санационные бронхоскопии, ЛФК.
Профилактика бронхита у детей
Профилактика бронхита у детей включает предупреждение вирусных инфекций, раннее применение противовирусных препаратов, исключение контакта с аллергическими факторами, оберегание ребенка от переохлаждений, закаливание. Важную роль играет своевременная профилактическая вакцинация детей против гриппа и пневмококковой инфекции.
Дети с рецидивирующими и хроническими бронхитами нуждаются в наблюдении педиатра и детского пульмонолога до стойкого прекращения обострений в течение 2-х лет, проведении противорецидивного лечения в осенне-зимний период. Вакцинопрофилактика противопоказана детям с аллергическим бронхитом; при других формах проводится через месяц после выздоровления.
- Мустафин Р. И., Протасова А. А., Буховец А. В., Семина И.И. Исследование интерполимерных сочетаний на основе (мет)акрилатов в качестве перспективных носителей в поликомплексных системах для гастроретентивной доставки. Фармация. 2014; 5: 3–5.
- Bangun H., Aulia F., Arianto A., Nainggolan M. Preparation of mucoadhesive gastroretentive drug delivery system of alginate beads containing turmeric extract and anti-gastric ulcer activity. Asian Journal of Pharmaceutical and Clinical Research. 2019; 12(1):316–320. DOI: 10.22159/ajpcr.2019.v12i1.29715.
- Харенко Е. А., Ларионова Н. И., Демина Н. Б. Мукоадгезивные лекарственные формы. Химико-фармацевтический журнал. 2009; 43(4): 21–29. DOI: 10.30906/0023-1134-2009-43-4-21-29.
- https://ilive.com.ua/health/diagnostika-bronhita-u-detey_86080i15937.html.
- https://www.KrasotaiMedicina.ru/diseases/children/bronchitis.
- Moustafine R. I., Bukhovets A. V., Sitenkov A. Y., Kemenova V. A., Rombaut P., Van den Mooter G. Eudragit® E PO as a complementary material for designing oral drug delivery systems with controlled release properties: comparative evaluation of new interpolyelectrolyte complexes with countercharged Eudragit® L 100 copolymers. Molecular Pharmaceutics. 2013; 10(7): 2630–2641. DOI: 10.1021/mp4000635.