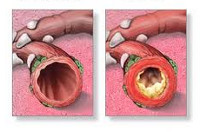
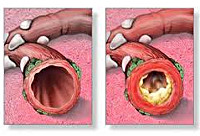
Диагноз бронхита устанавливают на основе его клинической картины (например, наличие обструктивного синдрома) и при отсутствии признаков поражения лёгочной ткани (нет инфильтративных или очаговых теней на рентгенограмме). Нередко бронхит сочетается с пневмонией, в таком случае он выносится в диагноз при существенном дополнении клинической картины болезни. В отличие от пневмонии бронхит при ОРВИ всегда имеет диффузный характер и обычно равномерно поражает бронхи обоих лёгких. При преобладании локального бронхитического изменения в какой-либо части лёгкого используют соответствующие определения: базальный бронхит, односторонний бронхит, бронхит приводящего бронха и др.
Клиническое обследование
Острый бронхит (простой). Основной симптом — кашель. Вначале заболевания кашель имеет сухой характер, через 1-2 сут становится влажным, сохраняется в течение 2 нед. Более длительный кашель наблюдается после перенесенного ранее трахеита. В случае если приступы кашля (особенно у школьников) продолжаются в течение 4-6 нед при отсутствии других симптомов, следует думать об иной возможной причине, например коклюше, инородном теле в бронхе и др.
Мокрота в начале болезни имеет слизистый характер. На 2-й неделе болезни мокрота может приобретать зеленоватый цвет, обусловленный примесью продуктов дегидратации фибрина, а не присоединением вторичной бактериальной инфекции, и не требует назначения антибиотиков.
У детей первого года жизни может наблюдаться умеренная одышка (частота дыхательных движений (ЧДД) до 50 в минуту). Перкуторно иногда определяется коробочный оттенок лёгочного звука, либо изменения отсутствуют. При аускультации в лёгких выслушиваются диффузные сухие и влажные крупно- и среднепузырчатые хрипы, которые могут меняться по количеству и характеру, но не исчезают при кашле. У некоторых детей во сне появляются свистящие хрипы на выдохе. Асимметричность аускультативных изменений должна настораживать в плане пневмонии.
Острый обструктивный бронхит. Синдром бронхиальной обструкции характеризуется одышкой (ЧДД до 60-70 в минуту), усилением навязчивого сухого кашля, появлением сухих свистящих хрипов на фоне удлиненного выдоха не только при аускультации, но и слышимых на расстоянии. У половины больных выслушиваются и влажные необильные мелкопузырчатые хрипы. Грудная клетка вздута. Температура умеренная или отсутствует. Отмечается беспокойство ребёнка.
Острый бронхиолит обычно развивается как первый обструктивный эпизод на 3-4-е сутки ОРВИ, чаще PC-вирусной этиологии. Обструкция бронхов связана больше с отечностью слизистой, а не с бронхоконстрикцией. Температура тела обычно нормальная или субфебрильная. Для бронхиолита характерна одышка с втяжением уступчивых мест грудной клетки (яремной ямки и межреберных промежутков), раздуванием крыльев носа у маленьких детей, с ЧДД до 70-90 в минуту, удлинение выдоха (при тахипноэ может отсутствовать). Кашель сухой, иногда с «высоким» спастическим звуком. Отмечается периоральный цианоз.
Острый облитерирующий бронхиолит (постинфекционный облитери-рующий бронхиолит). Заболевание характеризуется крайне тяжелым течением и яркой клинической картиной. В остром периоде наблюдаются тяжелые дыхательные расстройства на фоне стойкой фебрильной температуры и цианоза. Отмечается шумное «свистящее» дыхание. При аускультации на фоне удлиненного выдоха выслушивается обилие крепитирующих и мелкопузырчатых влажных хрипов. обычно асимметричных.
Микоплазменный бронхит чаще развивается у детей школьного возраста. Отличительной особенностью микоплазменного бронхита является высокая температурная реакция с первых дней заболевания, конъюнктивит, обычно без выпота, навязчивый кашель, выраженный обструктивный синдром (удлинение выдоха, свистящие хрипы) при отсутствии токсикоза и нарушения общего самочувствия. Катаральные явления выражены незначительно.
При микоплазменной инфекции поражаются мелкие бронхи, поэтому при аускультации выслушиваются крепитирующие хрипы и масса мелкопузырчатых влажных, которые локализуются асимметрично, что указывает на неравномерность поражения бронхов.
Микоплазменный бронхит может протекать атипично: без обструктивного синдрома и одышки. Заподозрить данную этиологию бронхита позволяет наличие асимметричных хрипов и конъюнктивит.
Хламидийный бронхит у детей первых месяцев жизни вызывается Chlamidia trachomatis. Заражение происходит во время родов от матери, имеющей хламидийную инфекцию гениталий. На фоне хорошего самочувствия и нормальной температуры в возрасте 2-4 мес возникает картина бронхита. Появляется кашель, который на 2-4-й нед усиливается. В некоторых случаях он становится приступообразным, как при коклюше, но в отличие от последнего протекает без реприз. Явления обструкции и токсикоза выражены мало, одышка умеренная. На фоне жесткого дыхания выслушиваются мелко- и среднепузырчатые влажные хрипы.
В диагностике хламидийного бронхита помогает характерный анамнез, наличие конъюнктивита на первом месяце жизни.
У детей школьного возраста и подростков бронхит вызывается Chlamidia pheumonia и характеризуется нарушением общего состояния, высокой температурой, охриплостью голоса за счет сопутствующего фарингита, может наблюдаться боль в горле. Часто развивается обструктивный синдром, который может способствовать развитию «бронхиальная астма позднего начала».
В этих случаях необходимо исключение пневмонии, что подтверждается отсутствием очаговых или инфильтративных изменений в лёгких на рентгенограмме.
Рецидивирующий бронхит. Основными симптомами рецидивирующего бронхита являются умеренное повышение температуры в течение 2-3 сут с последующим появлением кашля, чаще влажного, но малопродуктивного. Затем кашель становится продуктивным с выделением слизисто-гнойной мокроты. При аускультации выслушиваются влажные разнокалиберные хрипы распространенного характера. Заболевание может длиться от 1 до 4 нед.
Рецидивирующий обструктивный бронхит. В первые дни ОРВИ (2-4-е сутки) синдром бронхиальной обструкции протекает как острый обсгруктивный бронхит, но синдром обструкции может сохраняться длительно с одышкой, вначале сухим, а затем влажным кашлем с выделением слизисто-гнойной мокроты. При аускультации выслушиваются сухие свистящие и разнокалиберные влажные хрипы на фоне удлиненного выдоха, хрипы могут быть слышны на расстоянии.
Лабораторная диагностика
Острый бронхит (простой). Изменения в клиническом анализе крови чаще обусловлены вирусной инфекцией, может наблюдаться умеренный лейкоцитоз.
Острый обсгруктивный бронхит. В гемограмме отмечаются характерные признаки вирусной инфекции.
Острый бронхиолит. В гемограмме — гипоксемия (раО2 снижается до 55-60 мм рт. ст.) и гипервентиляция (раО2 снижается).
Острый облитерирующий бронхиолит (постинфекционный облитери-рующий бронхиолит). В клиническом анализе крови отмечается умеренный лейкоцитоз, нейтрофильный сдвиг, повышение СОЭ. Также характерны гипоксемия и гиперкапния.
Микоплазменный бронхит. В клиническом анализе крови обычно нет изменений, иногда увеличивается СОЭ при нормальном содержании лейкоцитов. В диагностике надежных экспресс-методик не существует. Специфический IgM появляется намного позже. Нарастание титра антител позволяет поставить лишь ретроспективный диагноз.
Хламидийный бронхит. В гемограмме отмечается лейкоцитоз, эозинофилия, повышение СОЭ. Хламидийные антитела класса IgM выявляются в титре 1:8 и более, класса IgG в титре 1:64 и выше при условии, что у матери они ниже, чем у ребёнка.
Инструментальные методы
Острый бронхит (простой). Рентгенологические изменения в лёгких обычно представлены в виде усиления лёгочного рисунка, чаще в прикорневых и нижнемедиальных зонах, иногда отмечается усиление воздушности лёгочной ткани. Очаговые и инфильтративные изменения в лёгких отсутствуют.
Острый обструктивный бронхит. На рентгеновском снимке — вздутие ткани лёгких.
Острый бронхиолит. На рентгенограммах выявляются признаки вздутия ткани лёгких, усиление бронхососудистого рисунка, реже — мелкие ателектазы, линейные и очаговые тени.
Острый облитерирующий бронхиолит (постинфекционный облитерирующий бронхиолит). На рентгенограммах выявляются мягкотеневые сливающиеся очаги, чаще односторонние, без четких контуров — «ватное лёгкое» с картиной воздушной бронхограммы. Дыхательная недостаточность нарастает первые две недели.
Микоплазменный бронхит. На рентгенограмме отмечается усиление лёгочного рисунка, по локализации совпадающее с локализацией максимального количества хрипов. Иногда тень бывает настолько выражена, что ее необходимо дифференцировать от участка негомогенной инфильтрации, типичной для микоплазменной пневмонии.
Хламидийный бронхит. На рентгенограмме в случае хламидийной пневмонии отмечаются мелкоочаговые изменения, а в клинической картине преобладает выраженная одышка.
Рецидивирующий бронхит. Рентгенологически отмечается усиление бронхососудистого рисунка, у 10% детей — повышенная прозрачность лёгочной ткани.
Рецидивирующий обструктивный бронхит. На рентгенограммах выявляется некоторое вздутие лёгочной ткани, усиление бронхососудистого рисунка, отсутствие очагов инфильтрации лёгочной ткани (в отличие от пневмонии). Следует исключать хронические заболевания лёгких, которые также протекают с обструкцией: муковисцидоз, облитерирующий бронхиоблит, врожденные пороки развития лёгких, хроническая аспирация пищи и др.
Дифференциальная диагностика
Острый бронхит (простой). При повторных эпизодах обструктивного бронхита следует исключать бронхиальную астму.
Острый обструктивный бронхит. В случае упорного течения обструктивного бронхита, устойчивого к терапии, необходимо думать о других возможных его причинах, например о пороках развития бронхов, инородном теле в бронхах, привычной аспирации пищи, стойком воспалительном очаге и т.д.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12]
Обструктивный бронхит у детей
Обструктивный бронхит у детей — воспалительное поражение бронхиального дерева, протекающее с явлением обструкции, т. е. нарушением проходимости бронхов. Течение обструктивного бронхита у детей сопровождается малопродуктивным кашлем, шумным свистящим дыханием с форсированным выдохом, тахипноэ, дистанционными хрипами. При диагностике обструктивного бронхита у детей учитываются данные аускультации, рентгенографии грудной клетки, спирометрии, бронхоскопии, исследования крови (общего анализа, газов крови). Лечение обструктивного бронхита у детей проводится с помощью ингаляционных бронхолитиков, небулайзерной терапии, муколитиков, массажа, дыхательной гимнастики.
Общие сведения
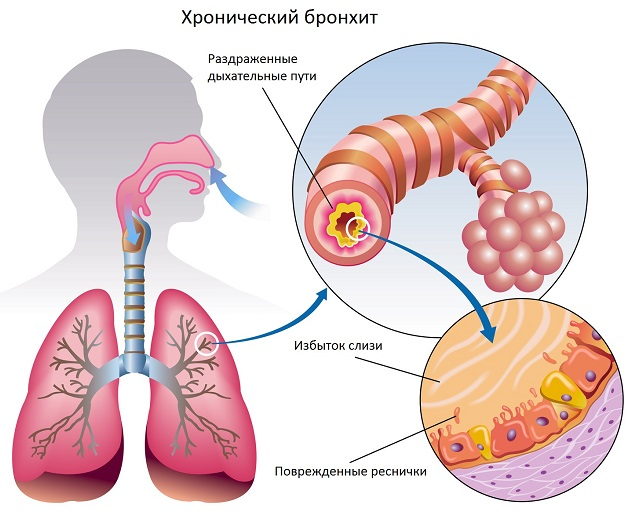
Бронхиты у детей являются самими распространенными заболеваниями респираторного тракта. У детей раннего возраста воспаление бронхов нередко протекает с бронхообструктивным синдромом, обусловленным отеком слизистой, повышенной бронхиальной секрецией и бронхоспазмом. В первые три года жизни обструктивный бронхит переносят около 20% детей; у половины из них в дальнейшем эпизоды бронхообструкции повторяются, как минимум 2-3 раза.
Дети, неоднократно болеющие острыми и обструктивными бронхитами, составляют группу риска по развитию хронической бронхолегочной патологии (хронического бронхита, облитерирующего бронхиолита, бронхиальной астмы, бронхоэктатической болезни, эмфиземы легких). В связи с этим вопросы трактовки этиологии и патогенеза, клинического течения, дифференциальной диагностики и современного терапевтического лечения являются приоритетными для педиатрии и детской пульмонологии.
Обструктивный бронхит у детей
Причины
В этиологии обструктивного бронхита у детей первостепенную роль играют респираторно-синцитиальный вирус, вирус парагриппа 3 типа, энтеровирусы, вирусы гриппа, адено- и риновирусы. Подтверждением ведущего значения вирусных возбудителей служит тот факт, что в большинстве наблюдений манифестации обструктивного бронхита у ребенка предшествует ОРВИ.
При повторных эпизодах обструктивного бронхита у детей в смыве с бронхов часто выявляется ДНК персистирующих инфекций — хламидий, микоплазм, герпесвирусов, цитомегаловируса. Часто бронхит с обструктивным синдромом у детей провоцируется плесневым грибком, который интенсивно размножается на стенах помещений с повышенной влажностью. Оценить этиологическое значение бактериальной флоры довольно затруднительно, поскольку многие ее представители выступают условно-патогенными компонентами нормальной микрофлоры дыхательных путей.
Немаловажную роль в развитии обструктивного бронхита у детей играет аллергический фактор — повышенная индивидуальная чувствительность к пищевым продуктам, лекарственным препаратам, домашней пыли, шерсти животных, пыльце растений. Именно поэтому обструктивному бронхиту у детей часто сопутствуют аллергический конъюнктивит, аллергический ринит, атопический дерматит.
Рецидивам эпизодов обструктивного бронхита у детей способствует глистная инвазия, наличие очагов хронической инфекции (синуситов, тонзиллита, кариеса и др.), активное или пассивное курение, вдыхание дыма, проживание в экологически неблагоприятных регионах и т. д.
Патогенез
Патогенез обструктивного бронхита у детей сложен. Вторжение вирусного агента сопровождается воспалительной инфильтрацией слизистой бронхов плазматическими клетками, моноцитами, нейтрофилами и макрофагами, эозинофилами. Выделение медиаторов воспаления (гистамина, простагландинов и др.) и цитокинов приводит к отеку бронхиальной стенки, сокращению гладкой мускулатуры бронхов и развитию бронхоспазма.
Вследствие отека и воспаления увеличивается количество бокаловидных клеток, активно вырабатывающих бронхиальный секрет (гиперкриния). Гиперпродукция и повышенная вязкость слизи (дискриния) вызывают нарушение функции реснитчатого эпителия и возникновение мукоцилиарной недостаточности (мукостаза). Вследствие нарушения откашливания, развивается обтурация дыхательных путей бронхиальным секретом. На этом фоне создаются условия для дальнейшего размножения возбудителей, поддерживающих патогенетические механизмы обструктивного бронхита у детей.
Некоторые исследователи в бронхообструкции видят не только нарушение процесса внешнего дыхания, но и своего рода приспособительные реакции, которые в условиях поражения реснитчатого эпителия защищают легочную паренхиму от проникновения в нее патогенов из верхних дыхательных путей. Действительно, в отличие от простого бронхита, воспаление с обструктивным компонентом значительно реже осложняется пневмонией у детей.
Для обозначения обструктивного бронхита у детей иногда используются термины «астматический бронхит» и «спастический бронхит», однако они являются более узкими и не отражают всей полноты патогенетических механизмов заболевания.
По течению обструктивный бронхит у детей может быть острым, рецидивирующим и хроническим или непрерывно-рецидивирующим (при бронхолегочной дисплазии, облетирующем бронхиолите и др.). По степени выраженности бронхиальной обструкции выделяют: легкую (I), среднетяжелую (II), тяжелую (III) степень обструктивного бронхита у детей.
Симптомы обструктивного бронхита у детей
Чаще всего первый эпизод обструктивного бронхита развивается у ребенка на 2-3-м году жизни. В начальном периоде клиническая картина определяется симптомами ОРВИ — повышенной температурой тела, першением в горле, насморком, общим недомоганием. У детей раннего возраста нередко развиваются диспептические симптомы.
Бронхиальная обструкция может присоединяться уже в первые сутки заболевания или через 2-3 дня. При этом отмечается увеличение частоты дыхания (до 50-60 в мин.) и продолжительности выдоха, который становится шумным, свистящим, слышимым на расстоянии. Кроме тахипноэ, экспираторной или смешанной одышки у детей с обструктивным бронхитом отмечается задействованность в акте дыхания вспомогательной мускулатуры, увеличение переднезаднего размера грудной клетки, втяжение ее уступчивые мест при дыхании, раздувание крыльев носа. Кашель у детей с обструктивным бронхитом малопродуктивный, со скудной мокротой, иногда мучительный, приступообразный, не приносящий облегчения. Даже при влажном кашле мокрота отходит с трудом. Отмечается бледность кожных покровов или периоральный цианоз. Проявления обструктивного бронхита у детей могут сопровождаться шейным лимфаденитом. Бронхообструкция держится 3-7 дней, исчезает постепенно по мере стихания воспалительных изменений в бронхах.
У детей первого полугодия, особенно соматически ослабленных и недоношенных, может развиваться наиболее тяжелая форма обструктивного синдрома — острый бронхиолит, в клинике которого преобладают признаки тяжелой дыхательной недостаточности. Острый обструктивный бронхит и бронхиолит нередко требуют госпитализации детей, поскольку данные заболевания приблизительно в 1% случаев заканчиваются летальным исходом. Затяжное течение обструктивного бронхита наблюдается у детей с отягощенным преморбидным фоном: рахитом, хронической ЛОР-патологией, астенизацией, анемией.
Диагностика
Клинико-лабораторное и инструментальное обследование детей с обструктивным бронхитом проводится педиатром и детским пульмонологом; по показаниям ребенку назначаются консультации детского аллерголога-иммунолога, детского отоларинголога и других специалистов. При аускультации выслушивается удлиненный выдох, разнокалиберные влажные и рассеянные сухие хрипы с двух сторон; при перкуссии над легкими определяется коробочный оттенок.
На рентгенограммах органов грудной клетки выражены признаки гипервентиляции: повышение прозрачности легочной ткани, горизонтальное расположение ребер, низкое стояние купола диафрагмы. В общем анализе крови может выявляться лейкопения, лимфоцитоз, небольшое увеличение СОЭ, эозинофилия. При исследовании газового состава крови обнаруживается умеренная гипоксемия. В случае необходимости дополнительно проводится иммунологическое, серологическое, биохимическое исследование крови; определение ДНК основных респираторных патогенов в крови методом ПЦР, постановка аллергологических проб. Выявлению возбудителей могут способствовать микроскопическое исследование мокроты, бакпосев мокроты на микрофлору, исследование смывов из носоглотки.
При обструктивном бронхите у детей необходимо исследование дыхательных объемов (ФВД), в том числе с лекарственными пробами. С целью визуальной оценки состояния слизистой оболочки бронхов, проведения бронхоальвеолярного лаважа, цитологического и бактериологического исследования промывных вод детям с обструктвиным бронхитом выполняется бронхоскопия.
Повторные эпизоды обструктивного бронхита требуют дифференциальной диагностики с бронхиальной астмой у детей.
Лечение обструктивного бронхита у детей
Терапия обструктивного бронхита у детей раннего возраста проводится в стационаре; более старшие дети подлежат госпитализации при тяжелом течении заболевания. Общие рекомендации включают соблюдение полупостельного режима и гипоаллергенной (преимущественно молочно-растительной) диеты, обильное питье (чаи, отвары, морсы, щелочные минеральные воды). Важными режимными моментами служат увлажнение воздуха, регулярная влажная уборка и проветривание палаты, где лечатся дети с обструктивным бронхитом.
При выраженной бронхообструкции активно применяется кислородотерапия, горячие ножные ванны, баночный массаж, удаление слизи из верхних дыхательных путей электроотсосом. Для снятия обструкции целесообразно использовать ингаляции адреномиметиков (сальбутамола, тербуталина, фенотерола) через небулайзер или спейсер. При неэффективности бронхолитиков лечение обструктивного бронхита у детей дополняется кортикостероидами.
Для разжижения мокроты показано применение препаратов с муколитическим и отхаркивающим эффектами, лекарственных и щелочных ингаляций. При обструктивном бронхите детям назначаются спазмолитические и противоаллергические средства. Антибактериальная терапия проводится только в случае присоединения вторичной инфекции.
С целью обеспечения адекватного дренажа бронхиального дерева детям с обструктивным бронхитом показана дыхательная гимнастика, вибрационный массаж, постуральный дренаж.
Прогноз и профилактика
Около 30-50% детей склонны к повторению обструктивного бронхита в течение одного года. Факторами риска рецидива бронхообструкции служат частые ОРВИ, наличие аллергии и очагов хронической инфекции. У большинства детей эпизоды обструкции прекращаются в дошкольном возрасте. Бронхиальная астма развивается у четверти детей, перенесших рецидивирующий обструктивный бронхит.
К мерам профилактики обструктивного бронхита у детей относится предупреждение вирусных инфекций, в том числе при помощи вакцинации; обеспечение гипоаллергенной среды, закаливание, оздоровление на климатических курортах. После перенесенного обструктивного бронхита дети находятся на диспансерном наблюдении у педиатра, возможно — детского пульмонолога и аллерголога.
- Debjit B., Rishab B., Darsh G., Parshuram R., Sampath K. P. K. Gastroretentive drug delivery systems- a novel approaches of control drug delivery systems. Research Journal of Science and Technology;10(2): 145–156. DOI: 10.5958/2349-2988.2018.00022.0.
- Ковнер, «Очерки истории M.».
- М.П. Киселева, З.С. Шпрах, Л.М. Борисова и др. Доклиническое изучение противоопухолевой активности производного N-гликозида индолокарбазола ЛХС-1208. Сообщение II // Российский биотерапевтический журнал. 2015. № 3. С. 41-47.
- https://ilive.com.ua/health/diagnostika-bronhita-u-detey_86080i15937.html.
- https://www.KrasotaiMedicina.ru/diseases/children/obstructive-bronchitis.
- Мустафин Р. И., Протасова А. А., Буховец А. В., Семина И.И. Исследование интерполимерных сочетаний на основе (мет)акрилатов в качестве перспективных носителей в поликомплексных системах для гастроретентивной доставки. Фармация. 2014; 5: 3–5.
- Puccinotti, «Storia della medicina» (Ливорно, 1954—1959).