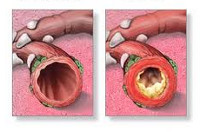
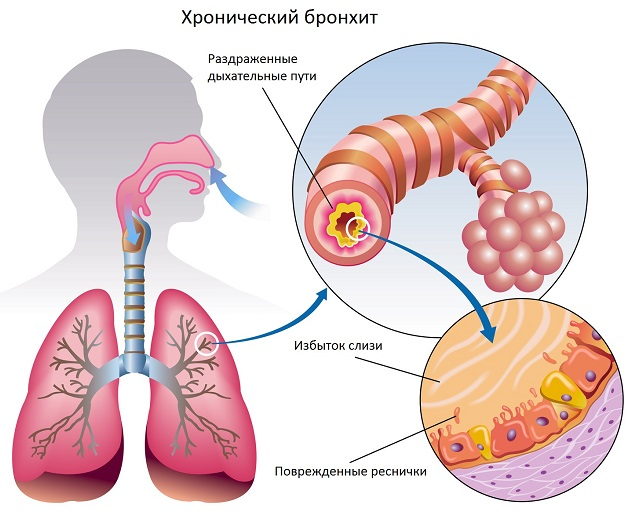
Бронхит относится к заболеваниям нижних дыхательных путей и представляет собой воспаление слизистой оболочки бронхов или всех слоев бронхиальной стенки. Может возникать как самостоятельное заболевание или как осложнение ОРЗ.
Течение болезни у кормящих матерей осложняется тем, что многие лекарства противопоказаны при кормлении грудью (МВ). Лечение подбирается таким образом, чтобы польза для женщины перевешивала риск побочных эффектов для малыша.
Причины возникновения в период ГВ
Причина острого бронхита — действие раздражителей (микроорганизмы, аллергены, пыль, химические вещества). Инфекционный бронхит вирусной, бактериальной или смешанной природы является наиболее частым из них. В первом случае бронхит возникает при заражении гриппом, парагриппом, метапневмовирусом, синцитиальной инфекцией дыхательной системы, корью.
Бактериальный бронхит развивается при попадании в организм бактерий (хламидии, микоплазмы, бордетеллы, стафилококки, стрептококки, Haemophilus influenzae). Если вирусный бронхит осложнился началом вторичной бактериальной инфекции, речь идет о смешанном бронхите.
Заболевание также может возникать на фоне переохлаждения, вдыхания пыли или химических паров. Эти причины вторичны и повышают риск бронхита при попадании инфекции в организм.
При наличии провоцирующих факторов увеличивается вероятность перехода острого воспаления в хроническую форму и последующих обострений. К таким факторам относятся:
- курение;
- чрезмерное употребление алкоголя;
- неблагоприятные условия окружающей среды;
- небезопасные условия труда;
- Острые воспалительные заболевания бронхов и легких;
- ОСТРЫЕ ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ бронхов и легких; ОСТРЫЕ ЗАБОЛЕВАНИЯ ДЫХАТЕЛЬНОЙ СИСТЕМЫ;
- Наличие очагов хронических инфекций верхних дыхательных путей и полости рта;
- генетическая предрасположенность;
- ослабленный иммунитет.
Во время беременности иммунная система организма восстанавливается. Врожденный иммунитет повышается, а приобретенный иммунитет ослабевает. Количество антител (иммуноглобулинов) к предыдущим инфекциям уменьшается, что увеличивает риск респираторных инфекций и осложнений бронхита.
Клиническая картина
В зависимости от формы бронхита клинические симптомы могут различаться. Однако общий симптом для всех видов заболеваний — кашель.
Симптомы острого неосложненного бронхита (в зависимости от глубины поражения бронхов и возбудителя инфекции):
- охриплость голоса;
- боль в горле при глотании;
- повторяющийся сухой кашель (после стихания воспаления появляется много слизисто-гнойной мокроты)
- боль в груди;
- общая интоксикация организма (повышение температуры тела, головная боль, озноб, недомогание).
При остром обструктивном бронхите к симптомам добавляется одышка. Возникает из-за сужения просвета бронхов. Сначала затрудненное дыхание наблюдается только при физических нагрузках, а при прогрессировании обструкции возникает даже в состоянии покоя. Нарушение проходимости бронхов грозит перейти воспалительный процесс в хроническую форму.
Аллергический бронхит возникает после длительного воздействия аллергенов (пыльца, шерсть животных, птичьи перья, клещи, лекарства, моющие средства и продукты питания). Характерными симптомами этой формы бронхита являются:
- приступы надоедливого сухого кашля, в основном ночью;
- затрудненное дыхание;
- нормальная или субфебрильная температура тела;
- При аускультации слышны хрипы при вдохе.
Без лечения острый аллергический бронхит может перейти в хроническую форму и привести к астме.
В фазе ремиссии состояние женщины удовлетворительное. Кашель дразнит только по утрам, но по мере развития воспалительного процесса становится постоянным. Образуется прозрачная слизистая мокрота. Обострение хронического бронхита сопровождается усилением кашля и сокращением времени между приступами. Увеличивается количество выделяемой мокроты, она становится слизисто-прочной,с зеленоватым оттенком. Возможно повышение температуры тела и общее недомогание.
Диагностика
Для постановки диагноза и выбора тактики лечения необходимо провести диагностику, которая позволит отличить бронхит от других заболеваний, сопровождающихся кашлем. Для этого, прежде всего, необходимо собеседование с медсестрой, сбор анамнеза болезни, внешний осмотр, аускультация, барабаны.
С целью выявления возбудителя, характера воспаления и назначения антибактериальной терапии проводится анализ мокроты. Общий анализ крови малоинформативен. Показатели крови могут быть немного повышены, а скорость оседания эритроцитов может увеличиться.
Рентген грудной клетки, бронхоскопия и спирометрия могут быть выполнены как инструментальные методы диагностики.
Лечение у кормящей мамы
Лечение бронхита у кормящих мам требует тщательного подбора медикаментов, так как многие из них нельзя принимать в период лактации, чтобы не навредить малышу. Именно поэтому чаще всего используются народные средства, которые мягче и безопаснее аптечных.
Лечение острого неосложненного бронхита проводится в амбулаторных условиях, но при возникновении осложнений может потребоваться госпитализация. Например, если у женщины сопутствующие сердечно-сосудистые заболевания, симптомы тяжелого отравления (высокая температура, судороги), возникает бронхит, нарушается проходимость бронхов.
Как лечить врач определяет индивидуальный случай: с учетом рисков и для кормящей мамы и малыша. Наиболее популярны при грудном вскармливании сиропы, травяные чаи, таблетки и ингаляции.
Медикаментозная терапия
В него входят препараты, относящиеся к следующим фармакологическим группам:
- противовирусные — индукторы интерферона, стимулирующие выработку белков, препятствующих развитию и размножению вирусов;
- Отхаркивающие средства — стимулируют выделение мокроты при сухом кашле (в период лактации допускается применение препаратов, содержащих действующее вещество амброксол, а также сиропов на основе подорожника, аниса, тимьяна, плюща, тимьяна);
- муколитические препараты;
- жаропонижающие средства;
- витаминные комплексы;
- иммуномодуляторы.
При бактериальной инфекции у врача есть выбор: назначать антибиотики или нет. Если польза для кормящей мамы значительно перевешивает риски негативного воздействия для малыша, ответ — назначить. Кроме того, есть группы антибиотиков, которые разрешены при грудном вскармливании. Это пенициллины, цефалоспорины и макролиды. Эти препараты проникают в грудное молоко в минимальных количествах и не влияют на его полезные свойства.
При бронхите аллергической природы кормящей женщине назначают антигистаминные препараты. Они блокируют особые рецепторы и подавляют аллергическую реакцию.
Соблюдение режима
Многие кормящие матери прекращают кормление грудью, когда они больны, из страха заразить своего ребенка. Не стоит, ведь интерферон малыш получает с молоком матери, который вырабатывается в организме женщины с 3-го дня болезни. Это предотвращает развитие вируса у ребенка.
Чтобы не передать инфекцию ребенку воздушно-капельным путем, марлевую повязку следует накладывать каждый раз при кормлении грудью и менять каждые 2 часа. Также следует чаще проветривать комнату и поддерживать влажность воздуха.
Кормящая мать должна по возможности отдыхать в постели и пить много жидкости. Это могут быть: негазированные напитки, компоты, варенья, чай.
Физиотерапия
Не все физиотерапевтические процедуры разрешены во время кормления грудью, так как они могут повлиять на лактацию, как и лечебный массаж. Эффективна дыхательная гимнастика. Он помогает выпрямить легкие, расширить просвет бронхов, облегчить отхождение мокроты и уменьшить выраженность воспалительного процесса.
Подробнее о дыхательных упражнениях Стрельниковой вы можете узнать из этого видео:
Народные средства
В период грудного вскармливания можно принимать травы от кашля: настои плодов шиповника и цветов.ромашка и календула, листья розмарина, готовые сборы от кашля. Ингаляции можно проводить над паром или с помощью небулайзера. Это самый безопасный способ лечения кашля у кормящей матери, поскольку препарат не проникает в грудное молоко и не причиняет вреда ребенку. Не запрещены горчица, перец горошком, если нет температуры.
Прогноз и осложнения
Особого внимания требует лечение бронхита у кормящих мам. Хотя прогноз в большинстве случаев благоприятный, нельзя позволять болезни повернуться вспять. Сначала могут возникнуть такие осложнения, как бронхит, бронхиальная непроходимость, пневмония. Последнее может привести к инфекционному маститу. Во-вторых, прием лекарств без консультации с врачом может нанести вред вашему ребенку. Поэтому женщине стоит вызвать врача на дом или посетить поликлинику при появлении первых симптомов заболевания.
Справочные материалы (скачать)
Заключение
Период кормления грудью — самое счастливое время в жизни женщины, когда она находится в тесном контакте со своим малышом. Чтобы не портить радость общения с малышом, нужно позаботиться о своем здоровье. Вам не нужно лечить себя. Ваш врач поставит диагноз и подберет лечение, чтобы не навредить ребенку и матери. Это позволит избежать осложнений и ускорит выздоровление. Схема лечения должна быть скорректирована с учетом возможного риска для женщины и ребенка.
Антибиотики при грудном вскармливании: особенности применения
Прием антибиотиков при грудном вскармливании
Прием антибиотиков при грудном вскармливании, как правило, предполагает прекращение кормления ребенка грудью во время курса лечения. Как показывает практика, нередко следствием временного отказа от кормления грудью становится нарушение естественного процесса лактации. И тогда малыша приходится переводить на искусственное вскармливание специальными молочными смесями…
К препаратам, которыми ни в коем случае нельзя проводить лечение антибиотиками при грудном вскармливании, относятся тетрациклин, левомицетин, линкомицин, ципрофлоксацин, клиндамицин и метронидазол. Так, тетрациклин и его дженерики могут вызывать у детей нарушения образования костной ткани, что отражается на росте трубчатых скелетных костей и формировании зачатков зубов. Левомицетин угнетает кроветворные функции костного мозга грудных детей и может привести к цианозу (синюшности кожи и слизистых оболочек из-за высокого содержания в крови восстановленного гемоглобина) и снижению артериального давления. А применение клиндамицина или метронидазола чревато нарушением белкового обмена (амилоидозом).
Также абсолютно противопоказаны в период кормления грудью все антибиотики группы фторхинолонов, широко применяемые для лечения урологических инфекций, в частности, циститов бактериального происхождения. Тем не менее, в США офлоксацин — препарат группы фторхинолонов II поколения — вошел в безопасные антибиотики при грудном вскармливании. А британские медики придерживаются диаметрально противоположного мнения и считают, что все антибиотики группы фторхинолонов (офолоксацин, ципролон, цифлоксинал, цифран, левофлоксацин, авелокс, нолицин и др.) не подходят для женщин, которые кормят грудью. Фторхинолоны повреждают межсуставные хрящи и негативно влияют на рост детей грудного возраста. При однократном приеме 200 мг офлоксацина кормящими женщинами концентрация его в грудном молоке равна содержанию в плазме ее крови.
Антибиотики, совместимые с грудным вскармливанием
Антибиотики, разрешенные при грудном вскармливании, включают антибактериальные препараты таких групп, как пенициллины, цефалоспорины и макролиды. Точнее сказать, применение данных лекарственных средств в терапии кормящих женщин «обычно не противопоказано»… Считается, что в грудное молоко пенициллины (пенициллин, ампициллин, ампиокс, амоксициллин, амоксиклав) и цефалоспорины (цефазолин, цефалексин, цефакситин) попадают в незначительных количествах, а, значит, безопасны для здоровья грудничков.
Согласно исследованиям American Academy of Pediatrics (Американской академии педиатрии), амоксициллин допустимо использовать во время грудного вскармливания: разовая доза в 1 г, принятая кормящей мамой, попадает в молоко в незначительном объеме (менее 0,095% от материнской дозы), что не приводят к неблагоприятным последствиям для ребенка. Однако иногда может появиться сыпь и возникнуть нарушение кишечной микрофлоры. Побочные реакции (сыпь на коже, диарея, молочница) были отмечены у 8,3% детей, подвергшихся воздействию амоксициллина.
Официально антибиотики группы цефалоспоринов не вызывают последствий для грудных детей. Но эти препараты провидят к дисбактериозу и тем самым сокращают выработку в кишечнике витамина К. А это, в свою очередь, создает дефицитт свертывающего фактора протромбина в крови (повышение риска кровотечений), а также снижает уровень усвоения кальция и витамина D, которое происходит только с участием витамина К.
К антибиотикам, совместимым с грудным вскармливанием, принято относить и макролиды: эритромицин, азитромицин, сумамед, вильпрофен и др. Хотя в инструкции к тому же сумамеду черным по белому написано: «В периоды беременности и кормления грудью сумамед не назначают, за исключением тех случаев, когда польза от применения препарата превышает возможный риск». Как утверждают британские фармацевты, допустимо лечение антибиотиками при грудном вскармливании только с помощью эритромицина, а все остальные препараты из группы макролидов не должны использоваться во время беременности и лактации. Так что, как видите, единого мнения у специалистов нет, и к приему «разрешенных» антибиотиков следует подходить максимально осмотрительно.
Отдельно стоит сказать о группе антибиотиков-аминогликозидов (неомицин, канамицин, гентамицин, амикацин и др.). Аминогликозиды более токсичны, чем все остальные антибиотики. Их назначают только в самых тяжелых случаях — при менингите, сепсисе, перитоните, абсцессах внутренних органов. А их побочные действия даже страшно перечислять, достаточно назвать только снижение слуха (вплоть до полной глухоты), поражение зрительного нерва и необратимые вестибулярные расстройства.
Врачи, назначающие антибиотики при грудном вскармливании, обязаны предупреждать своих пациенток о возможности проявления аллергической реакции у ребенка и других вполне вероятных негативных последствиях антибактериальной терапии. И в таком случае рекомендовано или прекратить прием лекарства, или временно перестать кормить ребенка грудью.
[7], [8], [9], [10], [11], [12], [13], [14], [15], [16]
Грудное вскармливание после антибиотиков
Если кормящей маме необходима антибактериальная терапия и врач назначил прием антибиотика, то грудное вскармливание после антибиотиков проводится в установленном порядке, а вот прием лекарственного средства корректируется со временем кормления. По словам специалистов, принимать назначенное лекарство лучше всего перед самым продолжительным перерывом в кормлении — то есть вечером, перед сном. Однако конкретные рекомендации (по схеме и длительности приема, суточной и разовой дозировке препарата) должен дать врач.
Грудное вскармливание после антибиотиков, которые противопоказаны или не рекомендованы при лактации, следует возобновлять только после того, как препарат и все его метаболиты (продукты биологической трансформации) будут выведены из тканей и органов кормящей женщины. У каждого медпрепарата, в том числе и антибиотика, этот временной отрезок свой. Он указывается в инструкции конкретного лекарственного средства (в разделе «Фармакокинетика»).
Чем меньше препарат связывается с белками плазмы крови, тем его элиминация (удаление) будет дольше. Есть антибиотики, которые выводятся из организма через 40-60 часов, а есть такие, которые задерживаются в организме на течение 5-7 дней после приема последней дозы.
Назначение медикаментозных препаратов — компетенция лечащего врача. И это аксиома. Однако антибиотики при грудном вскармливании и в XXI веке относятся к спорным вопросам клинической практики. Поэтому во избежание подчас необратимых последствий следует относиться с особой осторожностью к приему данной группы препаратов.
[17], [18], [19], [20], [21]
— ?
Простуда при грудном вскармливании у мамы — чем лечить?
Простуда или ОРЗ (острые респираторные заболевания) — это следствие активности группы вирусов, поражающих различные отделы верхних дыхательных путей. В обычном состоянии иммунитет женщины способен защитить ее от агрессии микроорганизмов. Но в период лактации организм тратит собственные ресурсы на производство грудного молока, истощая защитные силы, поэтому встретившись лицом к лицу с вирусом, мама может заболеть. Зная, чем лечить простуду при грудном вскармливании и как минимизировать негативное влияние медикаментов на организм младенца, можно победить вирус и выздороветь в кратчайшие сроки.
Как протекает простуда во время грудного вскармливания
Грудное вскармливание продолжается в большинстве случаев 1-1,5 года, за это время избежать встречи хотя бы с одним возбудителем ОРЗ вряд ли удастся. Заражение происходит при попадании на слизистую (носовых ходов, гортани) мельчайших частичек мокроты (при чихании или кашле), содержащих вирусы, при общении с больным человеком.
Алгоритм протекания простуды при грудном вскармливании таков:
- Инкубационный период. Продолжается 1-3 дня, в течение этого времени отсутствуют явные признаки простуды, но наблюдается ухудшение самочувствия;
- Острый респираторный период, сопровождающийся чиханием, покраснением и першением в горле, кашлем, слабостью, мышечной болью, повышением температуры;
- Присоединение бактериальной инфекции и, соответственно, развитие осложнений, если иммунитет не справился с вирусом;
- Выздоровление. При нормальном течении заболевания наступает на 5-7 день, а при осложненном ОРЗ — на 7-10 сутки.
При простуде кормящей маме часто рекомендуют не прикладывать ребенка с целью исключения заражения. На самом деле при поражении инфекцией верхних дыхательных путей не повышается риск инфицирования младенца. Наоборот, лучшей защитой и профилактикой ОРЗ для малыша являются антитела, которые вырабатываются материнским организмом в ответ на атаку вирусов и содержатся в грудном молоке. В результате кроха если и заболевает, то переносит болезнь легче и без осложнений. Зная, что можно от простуды при грудном вскармливании, получится справиться с заболеванием на начальном этапе.
Как защитить ребенка от простуды и интоксикации при грудном вскармливании
Простуда при грудном вскармливании у мамы требует незамедлительного обращения к опытному врачу. Лечение заболевания в большинстве случаев потребует назначения медикаментов. Но лактация — не повод отказаться от приема лекарственных средств, так как подавляющее число современных медпрепаратов проникает в грудное молоко в небольших количествах. При необходимости всегда можно подобрать альтернативные средства, совместимые с грудным вскармливанием. Простуда у кормящей мамы — это своеобразная тренировка для иммунитета ее малыша, повышающая его адаптивные возможности.
При соблюдении правил личной гигиены и простых профилактических мероприятий существует минимальный риск того, что ребенок заболеет. Оградить младенца от встречи с вирусом можно, если мама и остальные члены семьи будут:
- Надевать маску (лучше одноразового использования, ее меняют каждые 2 часа);
- Мыть руки с мылом перед тем, как взять кроху на руки. Выделение слизи из носа требует постоянного «высмаркивания», такая предосторожность в разы снижает риск заражения младенца;
- Регулярно проветривать помещение и проводить влажную уборку квартиры (особенно детской комнаты).
Несмотря на плохое самочувствие, маме нужно продолжать грудное вскармливание. Отказ от прикладывания к груди лишает ребенка защитных антител, с которыми она может поделиться с ним, если будет продолжать кормить. Позаимствованные у матери антитела помогут малышу противостоять вирусу и предупредят развитие осложнений. В первые дни простуды, когда женщина ослабела от повышенной температуры, бесконечного насморка и назойливого кашля, ей потребуется помощь близких людей, так как в таком состоянии она просто не сможет обеспечить полноценный уход за крошкой.
Иногда очень сложно предупредить присоединение бактериальной инфекции, в результате кормящей маме нужно назначать антибиотики. Но и здесь не нужно полностью отказываться от кормления грудью, так как врач, зная о том, что ребенок находится на естественном вскармливании, сможет подобрать соответствующие препараты. С целью предупреждения дисбактериоза у ребенка при необходимости бактериальной терапии у матери рекомендуется прием пробиотиков. Если же совместить грудное вскармливание и лечение агрессивными медикаментами невозможно, то потребуется временный отказ от прикладываний. При этом мать должна постоянно сцеживаться для поддержания лактации.
Как и чем лечить простуду при грудном вскармливании
Большинство кормящих мам не знают, как вылечить простуду при грудном вскармливании так, чтобы терапия не отразилась на здоровье малыша. Весь секрет успешного лечения заключается в том, чтобы поддержать организм, обеспечив ему покой и поступление необходимых витаминов (аскорбиновой кислоты).
Приблизить момент выздоровления поможет:
- своевременное (при первых признаках ОРЗ) обращение к терапевту;
- соблюдение постельного режима. Организм, находясь в спокойном состоянии, аккумулирует энергию и успешно противостоит инфекции. Даже при незначительных проявлениях простуды лучше сразу отправиться в постель — такой шаг многократно снижает риск развития осложнений;
- обильное питье. Это необходимо не только для поддержания лактации (при температуре, в пик болезни количество грудного молока уменьшается), но и для выведения токсинов, накапливающихся в организме в результате активности вирусов. Пить можно морсы, компоты, чай с малиной, липой или лимоном, исключив предварительно вероятность появления аллергической реакции у ребенка;
- прием противовирусных препаратов, других лекарств, рекомендованных врачом;
- проведение вспомогательной терапии с помощью народных средств.
Высокая температура и основные симптомы простуды — нормальное явление в первые 3 дня заболевания. Если «сбить» температуру не удается, или на протяжении 5 дней наблюдается субфебрилитет, а характерные для ОРЗ признаки развиваются по нарастающей, то это может свидетельствовать о присоединении бактериальной инфекции. Такое состояние требует повторного обращения к терапевту для корректировки схемы лечения.
Определяя, чем лечиться от простуды при грудном вскармливании, нужно исходить из безопасности выбранного средства для ребенка:
Противовирусные препараты, совместимые с ГВ
Противовирусные лекарственные средства нужно принимать в первые часы заболевания, при появлении таких незначительных симптомов, как першение в горле, слабость, чихание, субфебрильная (или высокая) температура. И если «Арбидол», «Гропринозин», «Новирин», «Ремантадин» запрещены при грудном вскармливании, то «Оциллококцинум», «Анаферон» или «Афлубин» хотя и разрешены в период лактации, но могут привести к развитию аллергии у ребенка. «Подстегнуть» иммунитет и предупредить размножение вирусов кормящая мама сможет, если воспользуется препаратами, содержащими альфа-интерферон человека — это ректальные свечи «Виферон» и капли «Гриппферон». Нужно помнить, что спустя 3-4 дня после заражения применение иммуномодулирующих лекарств если не бесполезно, то не принесет желаемого результата.
Жаропонижающие лекарства, разрешенные при ГВ
При температуре, не превышающей 38,5 С при условии, что кормящая женщина нормально себя чувствует, принимать жаропонижающие препараты не нужно. Именно при гипертермии в организме вырабатываются антитела к вирусу, атаковавшему слизистые оболочки. Когда показатели температуры приближаются к пограничным (39 С), то в период лактации рекомендуется принимать лекарственные средства на основе парацетамола и ибупрофена. Привычные «Фервекс», «Фармацитрон», «Флюколд» и подобные комбинированные препараты принимать при грудном вскармливании нельзя.
Лекарства при рините
Водянистые выделения из носовых ходов — неотъемлемая часть ОРЗ. Слизистая носоглотки при попадании на нее вирусов воспаляется, краснеет и отекает. В результате затрудняется носовое дыхание, организм испытывает кислородное голодание, ухудшается самочувствие.
Кормящим женщинам при насморке разрешено использовать сосудосуживающие препараты на основе:
• нафазолина (название — «Нафтизин»);
• ксилометазолина («Галазолин»);
• оксиметазолина («Називин»);
• тетризолина («Тизин»);
• масляные капли («Пиносол»).
Параллельно с каплями рекомендуются промывания солевым раствором с помощью системы АкваМарис. Можно использовать для очищения слизистой носа одноименный спрей или любой другой на основе морской воды.
Курс лечения сосудосуживающими препаратами не должен превышать 5 дней, при отсутствии улучшений необходимо обратиться за новыми назначениями к ЛОРу.
Препараты, назначаемые при боли в горле, изнурительном кашле
Саднящая боль в горле практически всегда сопровождает простуду. Избавиться от нее быстро невозможно, однако немного снять воспаление слизистой гортани можно с помощью полосканий антисептиками местного действия. Для таких целей подойдет «Хлоргексидин», «Гексорал», «Йодинол», «Фурацилин». Полоскания можно чередовать с орошением горла антимикробными спреями: «Хлорофиллиптом», «Каметоном». Призваны «смягчить» горло таблетки для рассасывания: «Стрепсилс», «Исла Моос», «Доктор Тайс с шалфеем». При ангине полезно обрабатывать поверхность миндалин раствором Люголя.
Из народных средств при першении и боли в горле помогут полоскания из отваров трав: шалфея, ромашки, календулы, чабреца и йодно-солевые орошения. Теплое питье (молоко+мед, малина, чай+лимон, имбирь+лимон) снимет воспаление, избавит от неприятных ощущений.
Кашель — это серьезный симптом, лечить его нужно под наблюдением терапевта. В зависимости от вида (мокрый, сухой) назначаются соответствующие лекарственные препараты. Основное предназначение всех сиропов — это разжижение мокроты, что способствует очищению бронхов и легких. Наиболее эффективным, но совместимым с грудным вскармливанием отхаркивающим средством является Амброксол («Лазолван»). Часто назначается «Геделикс», «Доктор Мом», «Грудной Эликсир» и др., в их химическом составе присутствуют растительные компоненты (алтейка, плющ, солодка). При грудном кашле рекомендованы ингаляции посредством небулайзера с «Амброксолом», «Боржоми» без газа, Декасаном, Пульмикортом. Характер кашля должен отслеживать врач каждые 2-3 дня, а при изменении интенсивности отхождения и вязкости мокроты нужно немедленно обратиться за консультацией.
Идеальное средство от простуды при грудном вскармливании — это профилактика, поэтому нужно тщательно следить за личной гигиеной, принимать витаминные комплексы, не посещать массовые собрания и избегать общения с больными людьми во время эпидемии.
2017-03-16
Все новости
- Мустафин Р. И., Протасова А. А., Буховец А. В., Семина И.И. Исследование интерполимерных сочетаний на основе (мет)акрилатов в качестве перспективных носителей в поликомплексных системах для гастроретентивной доставки. Фармация. 2014; 5: 3–5.
- М.П. Киселева, З.С. Смирнова, Л.М. Борисова и др. Поиск новых противоопухолевых соединений среди производных N-гликозидов индоло[2,3-а] карбазолов // Российский онкологический журнал. 2015. № 1. С. 33-37.
- Patil H., Tiwari R. V., Repka M. A. Recent advancements in mucoadhesive floating drug delivery systems: A mini-review. Journal of Drug Delivery Science and Technology. 2016; 31: 65–71.DOI: 10.1016/j.jddst.2015.12.002.
- https://mdc51.ru/grudnoe-vskarmlivanie-i-bronhit.html.
- https://ilive.com.ua/health/antibiotiki-pri-grudnom-vskarmlivanii-osobennosti-primeneniya_106726i15828.html.
- https://apteka24-podolsk.ru/news/prostuda-pri-grudnom-vskarmlivanii-u-mamy-chem-lechit/.
- Мирский, «Медицина России X—XX веков» (Москва, РОССПЭН, 2005, 632 с.).