Наш эксперт — доктор медицинских наук, профессор Владимир Таточенко.
Линии защиты
Бронхит у малыша пугает родителей. Младенец дышит тяжело, со свистом, кашляет. На день-другой поднимается температура… Но не надо к бронхиту относиться, как к абсолютному злу, в этом заболевании мы можем разглядеть и… пользу. Если бы вирус, который малыш подхватил из окружающего его воздуха, вместе с теми микробами, которые у нас всегда живут в носоглотке, не осели в бронхах, а провалились глубже, в легкие, у ребенка началась бы пневмония. А эта болезнь — гораздо опаснее бронхита. Когда-то, до изобретения антибиотиков, она была основной причиной смерти младенцев.
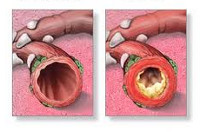
Бронхи — вторая линия защиты после аденоидов, миндалин, слизистой носоглотки. Те вирусы, которые не осели в носоглотке, попадают в бронхи, прилипают к бронхиальному эпителию и вызывают его воспаление. Ребенок начинает кашлять, и это очень хорошо, потому что никак по-другому он не может очистить бронхи от мокроты.
У младенцев бронхиты обычно протекают с затрудненным дыханием и свистом на выдохе. Этот свист обычно тревожит родителей. Но то, что он есть — на самом деле тоже хорошо. Он говорит о том, что и мелкие бронхи очищаются: спазм сужает просвет между бронхами и струя воздуха, проходя через этот небольшой просвет, при кашле достигает сверхзвуковой скорости, вынося все ненужное из организма.
Кроме того, есть еще один механизм, оберегающий младенца от пневмонии. В первые месяцы жизни дети защищены от многих инфекций антителами, которые перешли к ним от матери. Если мама за год-два до беременности болела бронхитом, она передала антитела, защищающие ее от повторного заражения этой болезнью, своему ребенку. Казалось бы, он не должен теперь заболеть, даже есть встретится с вирусами. Но парадокс в том, что именно младенцы, чьи мамы за несколько лет до их рождения болели бронхитом, те малыши, у которых есть антитела к его вирусам, при заражении болеют наиболее ярко. И медики видят в таком парадоксе опять-таки механизм защиты от пневмонии: более грозной болезни не дает развиться бурный и мощный бронхит. Для этого, видимо, и нужны материнские антитела. Младенцы, у которых их нет, бронхитами болеют реже, зато пневмониями — чаще.
Пугающий свист
Бронхит вызывают в основном РС-вирус и парагриппозные вирусы третьего типа. Официальной статистики, как часто бронхитом болеют малыши до года, — нет. По наблюдениям Института педиатрии РАМН в средней полосе России бронхитом переболевает каждый 10‑й грудной ребенок. Давние исследования в других регионах давали и более внушительные цифры.
Заболевание обычно начинается с невысокой температуры, насморка и кашля. Через три-четыре дня болезнь как бы вызревает: беспокойство ребенка усиливается, появляется шумное свистящее дыхание, причем вдох малыш делает свободно и быстро, а выдох — с усилием, выделяется много мокроты. Родители обычно умоляют врачей облегчить ребенку дыхание, снять одышку и свист. Но если при помощи лекарств расширить просвет между бронхами на следующий день рентгеновский снимок покажет у малыша пневмонию. Поэтому маленькому придется потерпеть, подышать со свистом, потрудиться, чтобы защитить свои легкие.
Чем лечить?
Бронхит — не бактериальное заболевание, поэтому лечить его антибиотиками бессмысленно, хотя, к сожалению, участковые педиатры то тут, то там их назначают. Правда, в одном случае из десяти к вирусной инфекции присоединяется бактериальная, и тогда назначение антибиотиков оправдано. Например, если поднимается очень высокая температура, изменяются показатели крови, хрипы с одной стороны слышны более явно, чем с другой… Врач может назначить антибиотики на один-два дня, чтобы за это время решить, осложнилось течение болезни бактериальным присутствием или нет… Если осложнилось — курс надо продолжить, если нет — антибиотики отменить.
Сейчас малышам во время бронхита прописывают симпатомиметики или бета-агонисты — они быстро действуют и прекрасно улучшают проходимость бронхов. Как только малышу становится чуть-чуть полегче, родители обычно спрашивают, нельзя ли лекарства заменить травами.
Делать этого не стоит. Если ребенок склонен к аллергии, а вы можете пока не знать, есть у него такая склонность или нет, отхаркивающие травы могут вызвать аллергическую реакцию. Точно так же, как и мед, которым родители иногда порываются накормить кашляющего младенца.
А вот что на самом деле поможет болеющему грудничку, так это свежий воздух и массаж с поколачиванием, который помогает откашляться. В Институте педиатрии лежали младенцы, которым с первых дней болезни делали массаж, и бронхит у них проходил без медикаментозного лечения.
В тяжелых случаях младенцам вводят стероидные гормоны, на два-три дня малышей кладут в больницу. Как правило, это бывает, когда бронхит осложняется астматическим компонентом.
Что это булькает?
Болезнь проходит, но дыхание у малыша какое-то время еще остается, как говорят родители, с хрипотцой. У ребенка в груди что-то булькает. Это неприятно и это пугает.
На самом деле ничего страшного нет, просто у малыша после болезни наблюдается снижение кашлевого рефлекса. Во время болезни он был повышен. Взрослый человек, чтобы не издавать столь неприятных звуков, откашлялся бы, но младенец преспокойно булькает мокротой до тех пор, пока она совершенно не закроет просвет в бронхах, а потом одним кашлевым толчком все выталкивает наружу. Если вас беспокоят эти звуки, нажмите легонько ребенку пальцем на трахею или ложечкой на корень языка и он откашляется. Снижение кашлевого рефлекса продолжается две недели — месяц.
А вдруг астма?
…всегда спрашивают родители, когда малыш при бронхите начинает дышать с трудом.
Да, внешне обструктивный бронхит и астма похожи. Только при астме сужение просвета бронхов вызывают аллергены, а при бронхите — вирусы. Но родителям даже и не надо пытаться ставить диагноз прежде, чем это сделает врач.
Если малыш трижды переболел бронхитами один за другим подряд, врач начинает думать об астме. Вирусный бронхит может настигнуть любого, но если у ребенка есть предрасположенность к аллергии, если его родители — аллергики, бронхиты для такого малыша могут закончиться астмой. Так что малышам, которые повторно перенесли бронхит, обычно определяют иммуноглобулин Е в крови. Если анализ показывает, что ребенок — аллергик, ему прописывают такую же терапию, какую проводят в межприступный период при настоящей бронхиальной астме.
Больше 10 лет мы следили за детьми, которые в младенчестве перенесли бронхиты. Дети, склонные к аллергии, болели в первый год жизни бронхитами по несколько раз. 45% из них заболели потом астмой. Это печально. Но 55% — большинство — не заболели. А у тех детей, тоже перенесших в младенчестве бронхит, которые не были склонны к аллергии, никакой астмы нет.
Недавно закончилось подобное исследование в США, оно длилось 15 лет. Американские врачи пришли к таким же выводам: сам вирусный бронхит никакого отношения к аллергии не имеет, но если ребенку в силу генетической предрасположенности суждено заболеть астмой, бронхит в младенчестве повышает этот риск.
Повремените с выходом в свет
Как оградить малыша от бронхита?
Хорошо бы иметь вакцину против РС-вируса. Но пока ее нет. Единственная профилактика — не устраивать младенцам бурную светскую жизнь. Не созывать на смотрины внушительные компании гостей, которые выдохнут в воздух вашей квартиры огромное количество самых разнообразных вирусов. Не возить грудничков в общественном транспорте. Не ходить с ними по магазинам. В общем, как можно меньше контактов.
А когда ребенок подрастет, ту же инфекцию он будет переносить легко: неделю покашляет, и все.
Тревожные сигналы, требующие срочного вызова врача:
>> Температура выше 38,0.
>> Частое дыхание — более 70 вдохов в минуту.
>> Нарастающая бледность и синюшность кожи.
>> Появление одышки.
Смотрите также:
- Лимфатик, аллергик или артритик? Телосложение ребёнка расскажет, чем он может заболеть →
- Критический возраст: когда иммунитет ребёнка слабее всего →
- Правила жизни для больных гепатитом В →
Как вылечить бронхит у детей
Наверное, в мире нет таких людей, которые не сталкивались с такой проблемой, как бронхит. Бронхит представляет собой воспаление слизистой оболочки бронхов. Как лечить бронхит знают далеко немногие родители. Для лучшего понимания этого заболевания необходимо для начала разобраться в строение и функции бронхов.
Строение и функция бронхов
Бронхи представляют собой полые трубки, стенка которых состоит из трех оболочек: внутренней (слизистой), средней и наружной. Разветвляясь, бронхи образуют густое бронхиальное дерево, а главные функции бронхов состоят в проведении, согревании, увлажнении и очищении воздуха.
Бонхит представляет собой воспаление слизистой оболочки бронхов.
Бронхит и причины его развития
Бронхит неразрывно связан с респираторными вирусными инфекциями. По данным всемирной организации здравоохранения, острые респираторные вирусные инфекции (ОРВИ) занимают первое место в структуре заболеваемости детей раннего возраста. Таким образом, вирусы являются одной из самых частых причин развития острого бронхита. Помимо вирусов, к бронхиту приводят бактерии, воздействие химических и токсических веществ, физических факторов. Существуют различные формы бронхита у детей: острый бронхит (простой), острый бронхиолит, острый обструктивный бронхит, хронический бронхит. Именно такие записи врачей вы можете увидеть в амбулаторной карточке или выписке своего заболевшего ребенка. Остановимся более подробно на каждой из форм и постараемся объяснить сложные термины более понятным и доступным языком.
Виды бронхита у детей
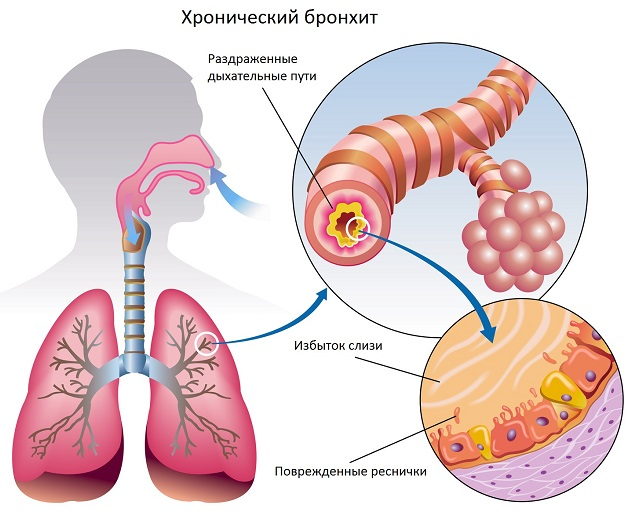
Острый простой бронхит характеризуется воспалением слизистой оболочки бронхов без сужения просвета бронха. Соответственно при обструктивном бронхите у ребенка имеется обструкция (сужение) бронхов. Бронхиолит представляет собой вариант обструктивного бронхита и развивается при воспалении самых мелких по диаметру бронхов у детей первого полугодия жизни. Как правило, бронхиолит является одной из тяжелых форм бронхита у детей. Хронический бронхит — это более длительное, глубокое и выраженное поражение бронхов, при котором идет перестройка слизистой оболочки. Он может быть самостоятельным заболеванием, но у детей чаще развивается на фоне других болезней (муковисцидоз, бронхиальная астма, пороки развития).
Симптомы бронхита у детей
- Повышение температуры тела. Температура тела колеблется в пределах 37,2-37,8, а в ряде случаев, может достигать 38 и более градусов. Редко бронхит может протекать без температуры.
- Вялость, слабость, сонливость.
- Основной симптом бронхита — кашель, сухой и навязчивый в начале заболевания, в дальнейшем — влажный и легко откашливающийся. При хроническом бронхите длительность кашля может быть в течении нескольких месяцев.
- Может отмечаться частое дыхание, появление синевы над верхней губой, втяжение отдельных участков грудной клетки при дыхании. Данные симптомы появляются у детей при сужении просвета бронха из-за отека, повышенного образования слизи и сокращения мышечных клеток бронхов.
При усилении у ребенка слабости, вялости, кашля, появлении тошноты и рвоты, повышении температуры выше 38,0-38,5 в течение нескольких суток необходимо в срочном порядке обратиться к врачу!
Лечение бронхита
Лечение детского бронхита должно быть комплексным и включать в себя:
- Диету. У детей первого года жизни очень важно уменьшить суточный объем питания, при этом увеличить количество кормлений за сутки. Что касается детей старшего возраста, также рекомендуется питаться не обильно и малыми порциями. Необходимо пить много жидкости. Это могут быть различные морсы, некрепкий чай, соки, вода. Важно отметить, что указанные напитки должны быть теплыми, но не горячими или холодными!
- Лечение причины появления бронхита. Как было сказано ранее, основными причинами развития бронхитов являются вирусы и бактерии. Воздействовать на вирусы можно противовирусными препаратами. В данном случае можно использовать интерферон, лаферон в нос (перед применением проконсультируйтесь с врачом). На бактерии губительно действуют антибиотики. В лечении бронхитов у детей могут использоваться различные антибиотики: полусинтетические пенициллины (ампициллин, амоксициллин, аугментин, амоксиклав и др.), цефалосоприны (зиннат, цефтриаксон, цефепим и др.), макролиды (азитромицин, кларитромицин, джозамицин и др.). Обращаем ваше внимание, что определить причину появления бронхита может только лечащий врач с учетом ваших жалоб, опроса и результатов обследования.
- Лечение, направленное на разжижение и улучшение отхождения мокроты, расширение бронхов. Применяются отхаркивающие препараты и муколитики. Из отхаркивающих препаратов предпочтение отдается гербиону, мукалтину и проспану. При густой, вязкой мокроте используют муколитики (препараты, разжижающие мокроту), а именно: ацетилцистеин, карбоцистеин, бромгексин, амброксол. При сужении бронхов используют ингаляции с бронхорасширяющими препаратами: сальбутамол, беротек, атровент, беродуал, комбивент. Для проведения ингаляций используют небулайзер. Его очень удобно использовать в домашних условиях. Небулайзер представляет собой ингалятор, который распыляет лекарственное средство на очень маленькие частицы и, тем самым, способствует его попаданию во все отделы дыхательной системы.
Для правильного и эффективного проведения ингаляций используют небулайзер.
- Противокашлевые препараты. У детей могут применяться коротко, на этапе сухого мучительного кашля, имеют противопоказания по возрасту. Из препаратов данной группы стоит отметить синекод, коделак.
- Антигистаминные препараты. Применяются прежде всего у детей с аллергическими проявлениями. Часто используется лоратадин, аллергодил, зиртек.
- Жаропонижающие препараты. Необходимо применять при повышении температуры тела выше 38,5-39,0. Препарат выбора — парацетамол. Использовать ацетилсалициловую кислоту (аспирин) у детей при лихорадке на фоне вирусной инфекции категорически запрещено!
- Физиотерапевтическое лечение, местное лечение. Из физиотерапевтических методов используются УВЧ, ЭВТ на грудную клетку. Механизм действия данных методов основан на законах физики, которые использовали в качестве терапии при заболевании. Местная терапия утратила свою актуальность и используется в редких случаях. К таким методам относятся горчичники, мази «Доктор Мом», «Детский бальзам», «Пульмекс».
Использовать ацетилсалициловую кислоту (аспирин) у детей при лихорадке на фоне вирусной инфекции категорически запрещено!
Бронхит у детей является заболеванием, которое хорошо поддается лечению. Ребенок, у которого отмечаются симптомы бронхита, должен быть своевременно осмотрен педиатром. Лишь лечащий врач сможет оценить тяжесть состояния и решить вопрос о лечении ребенка на дому или в профильном стационаре.
Особенности протекания и лечения бронхита у детей
Эликсир КОДЕЛАК® БРОНХО С ЧАБРЕЦОМ подходит для лечения кашля с затрудненным отхождением мокроты как у взрослых, так и у детей с 2 лет.
Подробнее о КОДЕЛАК® БРОНХО…
Имеются противопоказания. Необходимо получить консультацию специалиста.
При покупке средств от кашля для ребенка необходимо обращать внимание на возрастные ограничения. Современные противокашлевые препараты в разных формах выпуска и дозировках предназначены для детей разных возрастных групп.
Подробнее о препаратах от кашля…
Для облегчения сухого кашля у детей в зависимости от их возраста используют противокашлевые препараты в разных лекарственных формах выпуска — капли, сироп или таблетки.
Подробнее…
Надсадный лающий кашель у детей является частым признаком поражения верхних дыхательных путей при простуде, а также при ряде инфекционных заболеваний, в том числе при коклюше.
Как помочь ребенку при лающем кашле?
Препарат КОДЕЛАК® БРОНХО С ЧАБРЕЦОМ удачно сочетает изученные свойства синтетических молекул и целебные свойства лекарственных трав.
Подробнее о КОДЕЛАК® БРОНХО…
Имеются противопоказания. Необходимо получить консультацию специалиста.
Бронхит — распространенное заболевание дыхательных путей. У детей чаще всего болезнь протекает остро, имеет инфекционную природу, что обусловлено воздействием респираторных вирусов на слизистую, покрывающую бронхи изнутри. Как и для всех респираторных заболеваний, для вирусного бронхита характерен сезонный рост заболеваемости, с пиком в осенне-зимний период. Следует отметить, что поражение бронхов более типично именно для детей, нежели для взрослых.
Как вылечить острый бронхит у ребенка и при этом не навредить малышу? Об этом пойдет речь в нашей статье.
Бронхит и его симптомы у детей
Как следует уже из названия заболевания, для него характерно воспаление бронхов, слизистой оболочки или всей толщи стенок бронхов. Причиной воспалительного процесса могут быть инфекционные агенты, аллергены, а также негативное воздействие факторов внешней среды — смог, частички пыли, выхлопы автомобилей, вдыхание паров химических веществ и многое другое.
В зависимости от причины, вызвавшей развитие заболевания, выделяют инфекционный и неинфекционный бронхит.
- В подавляющем большинстве случаев причиной острого инфекционного бронхита являются респираторные вирусы — вирусы гриппа и ОРВИ. Значительно реже острый бронхит имеет бактериальную или смешанную вирусно-бактериальную природу. Как правило, бактериальный, или гнойный, бронхит является вторичным. Развивается он на фоне первичной вирусной природы заболевания и, по сути, является его осложнением при неадекватном или несвоевременном лечении.
- Разновидностью неинфекционного бронхита является аллергический, а также обусловленный химическими или физическими факторами.
По продолжительности и цикличности возникающего в бронхах воспалительного процесса бронхит может быть острым или хроническим.
- Для острого типичны «грудной» кашель с возможным периодическим отхождением сгустков мокроты. Также могут быть общие симптомы, свойственные простудным заболеваниям: повышенная температура тела, слабость, недомогание, астения и другие проявления интоксикации. Как правило, продолжительность острого бронхита не превышает 2-3 недель.
- Для хронического бронхита типичны периодически повторяющиеся эпизоды обострений в течение года.
Помимо прочего, вследствие хронического воспалительного процесса происходят вторичные изменения структуры бронхов и формируются нарушения дыхательной функции легких. Обострения бронхита при такой форме болезни повторяются с частотой не менее 3 раз в год[1].
Среди всех болезней органов дыхания у детей на долю острого бронхита приходится около 20%[2]. При этом у детей раннего и младшего дошкольного возраста этот показатель еще выше и достигает 30-40%[3]. Например, у детей в возрасте до 4 лет случаи заболевания острым бронхитом встречаются в 2-4 раза чаще, чем у детей более старших возрастных групп (7-15 лет)[4].
Локальный иммунитет верхних дыхательных путей у детей до 6 лет еще не до конца сформирован, секреторный иммуноглобулин А и противовоспалительные цитокины синтезируются в недостаточном количестве. Поэтому инфекция у детей из носоглотки и горла легко «спускается» в нижние дыхательные пути и вызывает воспаление[5]. Особенно опасен острый бронхит в первые 18 месяцев жизни ребенка. Именно в этот период в его легких происходят формирование бронхиол и альвеол, становление местного иммунитета[6].
Почти в 90% случаев острый бронхит вызывают именно вирусы[7]. Поэтому шанс заболеть значительно повышается осенью и зимой, в период активности гриппа и других ОРВИ[8].
Медицинский факт
Существует около 200 видов различных вирусов, которые могут вызывать острое воспаление бронхов[9]. Чаще всего это вирусы гриппа типов А и В, парагриппа, коронавирусная инфекция, риновирусы или респираторно-синцитиальная инфекция[10].
Когда инфекционный агент попадает на слизистую бронхов, начинается воспалительный процесс. Организм вырабатывает большое количество биологически активных веществ, цитокинов и медиаторов воспаления[11]. Воспаленная слизистая отекает, увеличиваясь в толщине. Как следствие — сужается внутренний просвет бронхов, что может приводить к нарушению вентиляции легких и затрудненному дыханию. Этому аспекту необходимо уделять повышенное внимание, особенно у детей младшего возраста. Даже незначительное воспаление слизистой бронхов может стать причиной дыхательной недостаточности.
Параллельно под влиянием раздражающего действия вирусов и формирующегося воспалительного процесса начинает активнее вырабатываться слизистый секрет бронхов. С его помощью в нормальных условиях бронхи самостоятельно очищают себя изнутри от чужеродных агентов, попавших на их поверхность. Однако при воспалении эвакуационная работа слизистой бронхов нарушается, и выведение секрета становится затруднительным. Как следствие, слизь скапливается в просвете бронхов, затаивается, становится густой и вязкой. Так формируется патологическая мокрота, состоящая из слизистого секрета, отмерших клеток слизистой бронхов, микробов и продуктов их жизнедеятельности. Мокрота служит хорошей питательной средой и субстратом для размножения бактерий. Поэтому застой мокроты в бронхах грозит риском развития вторичных бактериальных осложнений, таких как гнойный бронхит или пневмония.
В связи с этим при лечении бронхита у детей комплекс лечебных действий должен быть направлен на скорейшую борьбу с воспалением, а также разжижение и стимуляцию отхождения мокроты из бронхов.
Типичным симптомом бронхита у детей является кашель. Зачастую он — единственное проявление заболевания. Приступы, как правило, идут «из глубины» грудной клетки и могут сочетаться с неприятными ощущениями за грудиной. Кашель может быть с незначительным отхождением мокроты или вовсе без нее. В детском возрасте процесс отхаркивания намного сложнее, чем у взрослых — мокрота у детей более вязкая, а дыхательная мускулатура, выталкивающая слизистые массы, еще недостаточно развита. Слабая сила кашлевых толчков, анатомически узкий просвет бронхов, сопровождающийся при бронхите дополнительным бронхоспазмом и отеком слизистой, затрудняют выведение мокроты. Вот почему лечение кашля при бронхите у детей должно быть комплексным, направленным как на разжижение густой мокроты, так и на стимуляцию самого процесса отхаркивания, а также на борьбу с воспалением и спазмом гладкой мускулатуры бронхов.
Помимо кашля, проявлениями бронхита у ребенка могут быть также:
- незначительное повышение температуры;
- слабость, астения;
- снижение активности, аппетита;
- ухудшение общего состояния[12].
Дети младшего возраста не могут точно сказать, что именно их беспокоит, но становятся капризными, раздражительными, вялыми[13].
Последствия заболевания
Неправильное или несвоевременное лечение бронхита у ребенка может привести к развитию осложнений, затяжному течению болезни или переходу ее в хроническую форму. Наиболее грозным осложнением бронхита является пневмония. Часто острый бронхит может сочетаться с воспалительными процессами верхних дыхательных путей и ЛОР-органов — синуситом, отитом или тонзиллитом[14].
Если воспалительный процесс в бронхах затягивается, может изменяться само строение слизистой оболочки[15]. В этом случае происходит ее необратимая деформация, которая становится предрасполагающим фактором развития астмы и/или хронической обструктивной болезни легких.
Поэтому не стоит ждать, что острый бронхит пройдет сам по себе. Необходимо своевременно обратиться за помощью к педиатру и далее четко соблюдать его рекомендации.
Как правильно лечить бронхит у ребенка: особенности терапии
Чтобы вылечить бронхит у ребенка, необходимо обеспечить создание ему условий, способствующих скорейшему выздоровлению, и подобрать подходящие лекарственные препараты.
Малышу следует обеспечить покой и полупостельный режим. Воздух в помещении должен быть теплым, но при этом комнату рекомендуется несколько раз в день проветривать. На время проветривания ребенка следует или увести из комнаты, или накрыть одеялом и повернуть спиной к окну.
Желательно, чтобы воздух не был слишком сухим, особенно зимой. Для поддержания оптимальной влажности воздуха можно использовать специальные готовые увлажнители или подручные средства, например, поставить емкость с водой около нагревательных приборов или завесить радиаторы отопления влажной тканью и периодически ее менять. В питании ребенка при бронхите должно быть достаточно белка, дополнительно можно давать поливитамины[16].
Из лекарственных средств используют средства этиотропной терапии — противовирусные препараты и/или антибиотики, в зависимости от вида возбудителя, ставшего причиной болезни. Также применяют широкую палитру симптоматических средств — жаропонижающие, противовоспалительные, муколитические и отхаркивающие препараты. Оптимально использовать 2-3 препарата, которые в совокупности обладают всеми перечисленными свойствами.
В среднем острый бронхит у детей лечат 1-2 недели, если нет осложнений или предрасполагающих к ним факторов. Длительность приема препаратов указывается в инструкции и может несколько отличаться от сроков самого заболевания.
Лекарственные средства для детей
К лекарствам для детей предъявляют повышенные требования. Они должны быть безопасны, а разница между лечебной и токсической дозой должна быть как можно больше. Это уменьшает риск развития нежелательных явлений в случае передозировки при непреднамеренном приеме препарата.
Детские лекарственные средства должны быть удобными для приема и применения у малышей, поэтому предпочтительны жидкие формы выпуска (капли, сиропы, суспензии) или свечи. В сиропах желательно минимизировать наличие спирта, сахара, ароматизаторов, красителей, а также других ингредиентов, несущих потенциальный риск развития аллергических реакций. Зачастую основу детских препаратов образуют натуральные составляющие, в частности растительные средства и экстракты целебных трав. Как мы уже говорили, лучше использовать комбинированные препараты, которые содержат в своем составе несколько компонентов, направленных на комплексное лечебное действие.
Распространенной ошибкой при лечении бронхита является бесконтрольно широкое применение антибактериальных препаратов. Так как в подавляющем большинстве случаев острый бронхит вызывают вирусы, то лечение необходимо начинать с приема противовирусных средств. Антибиотики же следует использовать исключительно по назначению врача. Их выписывают только при бронхите подтвержденной бактериальной природы, при осложнениях и при наличии хронических очагов инфекции[17].
На заметку
Около 86,6% семей в России покупают и применяют антибиотики самостоятельно, без консультации терапевта или педиатра. Чаще всего такое самолечение антибактериальными препаратами проводят при ОРЗ и кашле. Прием антибиотиков не снижает и не предупреждает риск развития бактериальных осложнений вирусного бронхита, не влияет на длительность заболевания, но зато может приводить к дисбактериозу, антибиотик-ассоциированной диареи и другим нарушениям стула, а также к появлению в организме бактерий, устойчивых к действию антибактериальных препаратов[18].
Целесообразно применение противовирусных средств, интерферонов или иммуномодулирующих препаратов, стимулирующих выработку собственных интерферонов в организме[19]. Особенно если ОРВИ началась с поражения верхних дыхательных путей (носа и горла). К таким лекарственным препаратам относят «Арбидол», «Гриппферон», «Генферон Лайт», «Виферон», «Амиксин».
Применять их лучше всего с первых же дней заболевания, оптимально ― в первые 48 часов от момента появления начальных симптомов простуды. Необходимо четко следовать схеме приема, которая указана в инструкции по медицинскому применению этих препаратов. Для детей существуют специальные детские формы и дозировки указанных препаратов, каждую из которых можно использовать с определенного возраста ребенка. Этот момент обязательно следует уточнить перед покупкой лекарственного средства.
При кашле и остром бронхите у детей также используют препараты, которые уменьшают выраженность воспаления в дыхательных путях и в слизистой бронхов. Одним из наиболее популярных действующих веществ является фенспирид (средства на его основе: «Эреспал», «Эриспирус», «Сиресп» и другие). Для детей эти препараты выпускают в виде сиропа.
Облегчение кашля и выведение мокроты из бронхов — главные направления терапии острого бронхита у детей. Они позволяют предотвратить присоединение вторичной бактериальной инфекции, улучшить состояние ребенка, снизить длительность лечения и не допустить осложнений[20].
Стоит особо отметить, что при бронхите не рекомендуется использовать противокашлевые средства, подавляющие или угнетающие кашлевой рефлекс. Подавление кашля препятствует нормальному отхождению мокроты из бронхов, способствует ее застою и несет потенциальный риск развития осложнений. Рекомендуется раннее применение муколитиков, стимулирующих очищение бронхов[21] и способствующих скорейшему переходу кашля из непродуктивного или малопродуктивного в продуктивный с мокротой. Наиболее популярными муколитическими веществами являются амброксол, бромгексин и ацетилцистеин. Основной принцип действия всех муколитиков заключается в разжижении вязкой густой мокроты. Переход мокроты в жидкое состояние уже облегчает ее отхождение.
Вместе с тем у детей этого может быть недостаточно. Слабая сила кашлевых толчков и несформированный навык отхаркивания могут создавать предпосылки к плохому отхождению даже жидкой мокроты и, как следствие, риску «заболачивания» легких. Поэтому часто лечение дополняется применением отхаркивающих средств, активно стимулирующих выведение мокроты из бронхов. Большинство этих средств имеют растительное происхождение — тимьян (чабрец), алтей, термопсис, экстракт листьев плюща, подорожника и т.д. Растительные экстракты входят в состав многих препаратов, которые применяют для лечения бронхита у детей. Например, «Коделак Бронхо с чабрецом», «Бронхикум», «Проспан» и другие.
Также следует отметить, что среди муколитиков отхаркивающим потенциалом обладают молекулы бромгексина и амброксола.
Отдельно стоит рассмотреть группу комбинированных препаратов для лечения бронхита у детей. Они содержат в своем составе сразу несколько компонентов и одновременно обладают комплексным эффектом — муколитическим, отхаркивающим, противовоспалительным, спазмолитическим и даже противовирусным действием.
Примеры таких препаратов — «Аскорил экспекторант» и «Коделак Бронхо». Первый препарат содержит в своем составе бромгексин, гвайфенезин и сальбутамол. «Аскорил экспекторант» способствует разжижению мокроты и ее выведению, имеет бронхолитическое и муколитическое действие. Из аптек его отпускают только по назначению врача, так как препарат имеет рецептурный статус.
«Коделак Бронхо» выпускается в двух лекарственных формах — эликсир и таблетки, несколько отличающихся в своем составе. Эликсир «Коделак бронхо с чабрецом» разрешен к применению у детей с 2 лет и имеет в составе три основных компонента — амброксол, глицират (получаемый из корня солодки) и экстракт травы чабреца. Таблетки «Коделак бронхо» могут применяться у детей с 12 лет и также имеют многокомпонентный состав — амброксол, глицират, термопсис и натрия гидрокарбонат. В комплексе препараты обладают муколитическим, отхаркивающим, противовоспалительным и противовирусным действием. При этом действующие вещества в нем содержатся в тщательно выверенной дозировке — компоненты усиливают действие друг друга[22].
При лечении острого бронхита у детей важно обеспечить ребенку уход и правильно подобрать лекарства. Препараты для выведения мокроты и противовирусные средства можно использовать с первых же дней заболевания. При этом лекарства комплексного действия предпочтительнее. А вот антибиотики следует принимать только после обследования у педиатра.
- З.С. Смирнова, Л.М. Борисова, М.П. Киселева и др. Противоопухолевая активность соединения ЛХС-1208 (N-гликозилированные производные индоло[2,3-а]карбазола) // Российский биотерапевтический журнал 2010. № 1. С. 80.
- Мирский, «Хирургия от древности до современности. Очерки истории.» (Москва, Наука, 2000, 798 с.).
- Debjit B., Rishab B., Darsh G., Parshuram R., Sampath K. P. K. Gastroretentive drug delivery systems- a novel approaches of control drug delivery systems. Research Journal of Science and Technology;10(2): 145–156. DOI: 10.5958/2349-2988.2018.00022.0.
- https://aif.ru/health/children/20441.
- https://moezdorovie.ru/blog/articles/kak-vylechit-bronhit-u-detey/.
- https://www.kp.ru/guide/bronkhit-u-detei.html.
- А.В. Ланцова, Е.В. Санарова, Н.А. Оборотова и др. Разработка технологии получения инъекционной лекарственной формы на основе отечественной субстанции производной индолокарбазола ЛХС-1208 // Российский биотерапевтический журнал. 2014. Т. 13. № 3. С. 25-32.
- Pund A. U., Shandge R. S., Pote A. K. Current approaches on gastroretentive drug delivery systems. Journal of Drug Delivery and Therapeutics. 2020; 10(1): 139–146. DOI: 10.22270/jddt.v10i1.3803.
- Киржанова Е. А., Хуторянский В. В., Балабушевич Н. Г., Харенко А. В., Демина Н. Б. Методы анализа мукоадгезии: от фундаментальных исследований к практическому применению в разработке лекарственных форм. Разработка и регистрация лекарственных средств. 2014; 3(8): 66–80. DOI: 10.33380/2305-2066-2019-8-4-27-31.
- Patil H., Tiwari R. V., Repka M. A. Recent advancements in mucoadhesive floating drug delivery systems: A mini-review. Journal of Drug Delivery Science and Technology. 2016; 31: 65–71.DOI: 10.1016/j.jddst.2015.12.002.