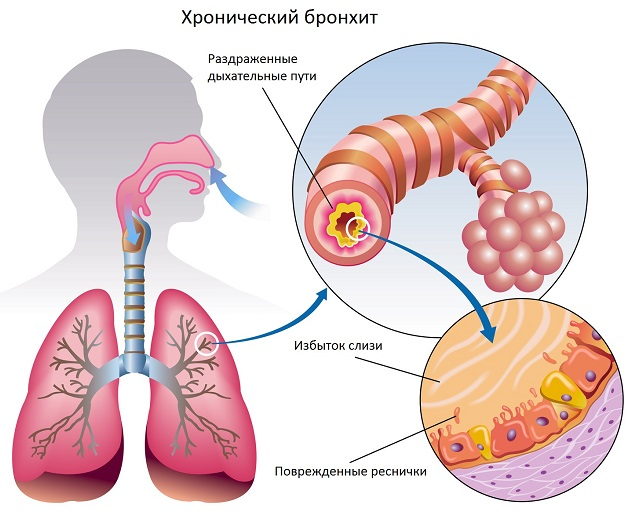
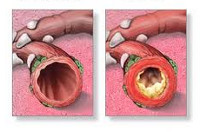
Обструктивный бронхит — диффузное воспаление бронхов мелкого и среднего калибра, протекающее с резким бронхиальным спазмом и прогрессирующим нарушением легочной вентиляции. Обструктивный бронхит проявляется кашлем с мокротой, экспираторной одышкой, свистящим дыханием, дыхательной недостаточностью. Диагностика обструктивного бронхита основана на аускультативных, рентгенологических данных, результатах исследования функции внешнего дыхания. Терапия обструктивного бронхита включает назначение спазмолитиков, бронходилататоров, муколитиков, антибиотиков, ингаляционных кортикостероидных препаратов, дыхательной гимнастики, массажа.
Общие сведения
Бронхиты (простые острые, рецидивирующие, хронические, обструктивные) составляют большую группу воспалительных заболеваний бронхов, различную по этиологии, механизмам возникновения и клиническому течению. К обструктивным бронхитам в пульмонологии относят случаи острого и хронического воспаления бронхов, протекающие с синдромом бронхиальной обструкции, возникающей на фоне отека слизистой, гиперсекреции слизи и бронхоспазма. Острые обструктивные бронхиты чаще развиваются у детей раннего возраста, хронические обструктивные бронхиты — у взрослых.
Хронический обструктивный бронхит, наряду с другими заболеваниями, протекающими с прогрессирующей обструкцией дыхательных путей (эмфиземой легких, бронхиальной астмой), принято относить к хронической обструктивной болезни легких (ХОБЛ). В Великобритании и США в группу ХОБЛ также включены муковисцидоз, облитерирующий бронхиолит и бронхоэктатическая болезнь.
Обструктивный бронхит
Причины
Острый обструктивный бронхит этиологически связан с респираторно-синцитиальными вирусами, вирусами гриппа, вирусом парагриппа 3-го типа, аденовирусами и риновирусами, вирусно-бактериальными ассоциациями. При исследовании смыва с бронхов у пациентов с рецидивирующими обструктивными бронхитами часто выделяют ДНК персистирующих инфекционных возбудителей — герпесвируса, микоплазмы, хламидий. Острый обструктивный бронхит преимущественно встречается у детей раннего возраста. Развитию острого обструктивного бронхита наиболее подвержены дети, часто страдающие ОРВИ, имеющие ослабленный иммунитет и повышенный аллергический фон, генетическую предрасположенность.
Главными факторами, способствующими развитию хронического обструктивного бронхита, служат курение (пассивное и активное), профессиональные риски (контакт с кремнием, кадмием), загрязненность атмосферного воздуха (главным образом, двуокисью серы), дефицит антипротеаз (альфа1-антитрипсина) и др. В группу риска по развитию хронического обструктивного бронхита входят шахтеры, рабочие строительных специальностей, металлургической и сельскохозяйственной промышленности, железнодорожники, сотрудники офисов, связанные с печатью на лазерных принтерах и др. Хроническим обструктивным бронхитом чаще заболевают мужчины.
Патогенез
Суммация генетической предрасположенности и факторов окружающей среды приводит к развитию воспалительного процесса, в который вовлекаются бронхи мелкого и среднего калибра и перибронхиальная ткань. Это вызывает нарушение движения ресничек мерцательного эпителия, а затем и его метаплазию, утрату клеток реснитчатого типа и увеличение количества бокаловидных клеток. Вслед за морфологической трансформацией слизистой происходит изменение состава бронхиального секрета с развитием мукостаза и блокады мелких бронхов, что приводит к нарушению вентиляционно-перфузионного равновесия.
В секрете бронхов уменьшается содержание неспецифических факторов местного иммунитета, обеспечивающих противовирусную и противомикробную защиту: лактоферина, интерферона и лизоцима. Густой и вязкий бронхиальный секрет со сниженными бактерицидными свойствами является хорошей питательной средой для различных патогенов (вирусов, бактерий, грибков). В патогенезе бронхиальной обструкции существенная роль принадлежит активации холинергических факторов вегетативной нервной системы, вызывающих развитие бронхоспастических реакций.
Комплекс этих механизмов приводит к отеку слизистой бронхов, гиперсекреции слизи и спазму гладкой мускулатуры, т. е. развитию обструктивного бронхита. В случае необратимости компонента бронхиальной обструкции следует думать о ХОБЛ — присоединении эмфиземы и перибронхиального фиброза.
Симптомы острого обструктивного бронхита
Как правило, острый обструктивный бронхит развивается у детей первых 3-х лет жизни. Заболевание имеет острое начало и протекает с симптомами инфекционного токсикоза и бронхиальной обструкции.
Инфекционно-токсические проявления характеризуются субфебрильной температурой тела, головной болью, диспепсическими расстройствами, слабостью. Ведущими в клинике обструктивного бронхита являются респираторные нарушения. Детей беспокоит сухой или влажный навязчивый кашель, не приносящий облегчения и усиливающийся в ночное время, одышка. Обращает внимание раздувание крыльев носа на вдохе, участие в акте дыхания вспомогательной мускулатуры (мышц шеи, плечевого пояса, брюшного пресса), втяжение уступчивых участков грудной клетки при дыхании (межреберных промежутков, яремной ямки, над- и подключичной области). Для обструктивного бронхита типичен удлиненный свистящий выдох и сухие («музыкальные») хрипы, слышимые на расстоянии.
Продолжительность острого обструктивного бронхита — от 7-10 дней до 2-3 недель. В случае повторения эпизодов острого обструктивного бронхита три и более раз в год, говорят о рецидивирующем обструктивном бронхите; при сохранении симптомов на протяжении двух лет устанавливается диагноз хронического обструктивного бронхита.
Симптомы хронического обструктивного бронхита
Основу клинической картины хронического обструктивного бронхита составляют кашель и одышка. При кашле обычно отделяется незначительное количество слизистой мокроты; в периоды обострения количество мокроты увеличивается, а ее характер становится слизисто-гнойным или гнойным. Кашель носит постоянный характер и сопровождается свистящим дыханием. На фоне артериальной гипертензии могут отмечаться эпизоды кровохарканья.
Экспираторная одышка при хроническом обструктивном бронхите обычно присоединяется позже, однако в некоторых случаях заболевание может дебютировать сразу с одышки. Выраженность одышки варьирует в широких пределах: от ощущений нехватки воздуха при нагрузке до выраженной дыхательной недостаточности. Степень одышки зависит от тяжести обструктивного бронхита, наличия обострения, сопутствующей патологии.
Обострение хронического обструктивного бронхита может провоцироваться респираторной инфекцией, экзогенными повреждающими факторами, физической нагрузкой, спонтанным пневмотораксом, аритмией, применением некоторых медикаментов, декомпенсацией сахарного диабета и др. факторами. При этом нарастают признаки дыхательной недостаточности, появляется субфебрилитет, потливость, утомляемость, миалгии.
Объективный статус при хроническом обструктивном бронхите характеризуется удлиненным выдохом, участием дополнительных мышц в дыхании, дистанционными свистящими хрипами, набуханием вен шеи, изменением формы ногтей («часовые стеклышки»). При нарастании гипоксии появляется цианоз.
Тяжесть течения хронического обструктивного бронхита, согласно методическим рекомендациям российского общества пульмонологов, оценивается по показателю ОФВ1 (объему форсированного выдоха в 1 сек.).
- I стадия хронического обструктивного бронхита характеризуется значением ОФВ1, превышающим 50% от нормативной величины. В этой стадии заболевание незначительно влияет на качество жизни. Пациенты не нуждаются в постоянном диспансерном контроле пульмонолога.
- II стадия хронического обструктивного бронхита диагностируется при снижении ОФВ1 до 35-49% от нормативной величины. В этом случае заболевание существенно влияет на качество жизни; пациентам требуется систематическое наблюдение у пульмонолога.
- III стадия хронического обструктивного бронхита соответствует показателю ОФВ1 менее 34% от должного значения. При этом отмечается резкое снижение толерантности к нагрузкам, требуется стационарное и амбулаторное лечение в условиях пульмонологических отделений и кабинетов.
Осложнениями хронического обструктивного бронхита являются эмфизема легких, легочное сердце, амилоидоз, дыхательная недостаточность. Для постановки диагноза хронического обструктивного бронхита должны быть исключены другие причины одышки и кашля, прежде всего туберкулез и рак легкого.
Диагностика
В программу обследования лиц с обструктивным бронхитом входят физикальные, лабораторные, рентгенологические, функциональные, эндоскопичесике исследования. Характер физикальных данных зависит от формы и стадии обструктивного бронхита. По мере прогрессирования заболевания ослабевает голосовое дрожание, появляется коробочный перкуторный звук над легкими, уменьшается подвижность легочных краев; аускультативно выявляется жесткое дыхание, свистящие хрипы при форсированном выдохе, при обострении — влажные хрипы. Тональность или количество хрипов изменяются после откашливания.
Рентгенография легких позволяет исключить локальные и диссеминированные поражения легких, обнаружить сопутствующие заболевания. Обычно через 2-3 года течения обструктивного бронхита выявляется усиление бронхиального рисунка, деформация корней легких, эмфизема легких. Лечебно-диагностическая бронхоскопия при обструктивном бронхите позволяет осмотреть слизистую бронхов, осуществить забор мокроты и бронхоальвеолярный лаваж. С целью исключения бронхоэктазов может потребоваться выполнение бронхографии.
Необходимым критерием диагностики обструктивного бронхита является исследование функции внешнего дыхания. Наибольшее значение имеют данные спирометрии (в т. ч. с ингаляционными пробами), пикфлоуметрии, пневмотахометрии. На основании полученных данных определяются наличие, степень и обратимость бронхиальной обструкции, нарушения легочной вентиляции, стадия хронического обструктивного бронхита.
В комплексе лабораторной диагностики исследуются общие анализы крови и мочи, биохимические показатели крови (общий белок и белковые фракции, фибриноген, сиаловые кислоты, билирубин, аминотрансферазы, глюкоза, креатинин и др.). В иммунологических пробах определяется субпопуляционная функциональная способность Т-лимфоцитов, иммуноглобулины, ЦИК. Определение КОС и газового состава крови позволяет объективно оценить степень дыхательной недостаточности при обструктивном бронхите.
Проводится микроскопическое и бактериологическое исследование мокроты и лаважной жидкости, а с целью исключения туберкулеза легких — анализ мокроты методом ПЦР и на КУБ. Обострение хронического обструктивного бронхита следует дифференцировать от бронхоэктатической болезни, бронхиальной астмы, пневмонии, туберкулеза и рака легких, ТЭЛА.
Лечение обструктивного бронхита
При остром обструктивном бронхите назначается покой, обильное питье, увлажнение воздуха, щелочные и лекарственные ингаляции. Назначается этиотропная противовирусная терапия (интерферон, рибавирин и др.). При выраженной бронхообструкции применяются спазмолитические (папаверин, дротаверин) и муколитические (ацетилцистеин, амброксол) средства, бронхолитические ингаляторы (сальбутамол, орципреналин, фенотерола гидробромид). Для облегчения отхождения мокроты проводится перкуторный массаж грудной клетки, вибрационный массаж, массаж мышц спины, дыхательная гимнастика. Антибактериальная терапия назначается только при присоединении вторичной микробной инфекции.
Целью лечения хронического обструктивного бронхита служит замедление прогрессирования заболевания, уменьшение частоты и длительности обострений, улучшение качества жизни. Основу фармакотерапии хронического обструктивного бронхита составляет базисная и симптоматическая терапия. Обязательным требованием является прекращение курения.
Базисная терапия включает применение бронхорасширяющих препаратов: холинолитиков (ипратропия бромид), b2-агонистов (фенотерол, сальбутамол), ксантинов (теофиллин). При отсутствии эффекта от лечения хронического обструктивного бронхита используются кортикостероидные препараты. Для улучшения бронхиальной проходимости применяются муколитические препараты (амброксол, ацетилцистеин, бромгексин). Препараты могут вводиться внутрь, в виде аэрозольных ингаляций, небулайзерной терапии или парентерально.
При наслоении бактериального компонента в периоды обострения хронического обструктивного бронхита назначаются макролиды, фторхинолоны, тетрациклины, b-лактамы, цефалоспорины курсом 7-14 дней. При гиперкапнии и гипоксемии обязательным компонентом лечения обструктивного бронхита является кислородотерапия.
Прогноз и профилактика обструктивного бронхита
Острый обструктивный бронхит хорошо поддаются лечению. У детей с аллергической предрасположенностью обструктивный бронхит может рецидивировать, приводя к развитию астматического бронхита или бронхиальной астмы. Переход обструктивного бронхита в хроническую форму прогностически менее благоприятен.
Адекватная терапия помогает задержать прогрессирование обструктивного синдрома и дыхательной недостаточности. Неблагоприятными факторами, отягощающими прогноз, служат пожилой возраст больных, сопутствующая патология, частые обострения, продолжение курения, плохой ответ на терапию, формирование легочного сердца.
Меры первичной профилактики обструктивного бронхита заключаются в ведении здорового образа жизни, повышении общей сопротивляемости к инфекциям, улучшении условий труда и окружающей среды. Принципы вторичной профилактики обструктивного бронхита предполагают предотвращение и адекватное лечение обострений, позволяющее замедлить прогрессирование заболевания.
Одышка при обструктивном и остром бронхите: лечение лекарствами и народными средствами
При развитии серии острых нарастающих приступов диспноэ, особенно носящих экспираторный характер и сопровождающихся болью, необходимо вызывать бригаду скорой помощи. Пока она не приехала, можно облегчить состояние больного следующим образом:
- при приступе аллергической этиологии, в первую очередь, необходимо устранить раздражающее вещество и дать антигистаминный препарат, рекомендованный врачом и имеющийся в аптечке у любого аллергика;
- если провоцирующий фактор неизвестен, устройте больного в полусидячем положении, создав возвышение из подушек, одеял;
- облегчить дыхание, расстегнув стягивающую одежду (тесный воротник, корсетные изделия);
- обеспечить доступ в помещение свежего воздуха, если есть возможность — увлажнить воздух;
- при наличии у больного аэрозоли с препаратом (ингалятора) — помочь его применить.
Диспноэ при бронхите может появляться периодически, а может носить постоянный характер. Скорую помощь вызывают в экстренных случаях. В основном, с приступами справляются самостоятельно. Чем снять одышку при бронхите?
В настоящее время существует большой выбор обычных ингаляторов и небулайзеров, в которых лекарственное средство распыляется на мельчайшие частички и, попадая в дыхательные пути, действует быстро и эффективно.
При спазматическом сокращении мышечного слоя бронхов используется ингаляция с Фенотеролом. Это средство выпускается в аэрозольной упаковке. Препарат посредством ингибирования транспортировки ионов кальция через клеточные мембраны понижает его концентрацию в мышечной ткани, расслабляя мускулатуру бронхов и способствуя их расширению. Спазмолитическое действие наступает быстро, купируя приступы удушья самой разнообразной этиологии, и продолжается до восьми часов. Противопоказанием к его применению являются тяжелые атеросклеротические поражения сердечных сосудов, нарушения сердечного ритма. Может вызывать побочные эффекты в виде тахикрадии, тревожности, появления дрожи в пальцах, а также — появиться повышенное потоотделение, быстрая утомляемость, мигрень.
Дозируют препарат индивидуально, при острой одышке пациентам с шестилетнего возраста рекомендован одноразовый вдох 0,2 мг препарата либо дважды по 0,1мг. При неэффективности первой попытки возможно повторное применение препарата спустя пять минут. Следующая ингаляция осуществляется с интервалом в шесть часов (не раньше!).
Профилактическая дозировка составляет 0,2мг. Взрослые пациенты делают ингаляции трижды в день, дети 6-18 лет — дважды.
Возрастной группе пациентов 4-5 полных лет рекомендуют аэрозоль в дозировке 0,1мг действующего вещества до четырех раз в сутки.
Наибольшее допустимое суточное количество применений аэрозоля пациентами всех возрастных категорий — четыре раза.
Можно делать ингаляции с препаратом на основе растительных ингредиентов — Солутан. Его же можно применять перорально. Не рекомендован при бессоннице, высоком артериальном давлении, повышенной функции щитовидной железы, органических патологиях сердечной мышцы и коронарных артерий. В детском возрасте дозируют от пяти до десяти капель и принимают трижды в сутки. Взрослым пациентам при бронхите рекомендуется на прием от десяти до 30 капель. Количество приемов аналогичное. Препарат принимают после еды.
Холинолитик Атровент тоже может быть назначен в качестве средства, купирующего бонхоспазм, возникающий на фоне простудных и инфекционных заболеваний, обструкции бронхов и уменьшающего секреторную активность желез слизистой бронхов. Этот препарат выпускается в аэрозольной форме и в каплях для ингаляций. Аэрозоль можно применять у пациентов старше пяти лет, а раствор — старше четырех. Беременным женщинам препарат может быть назначен врачом со второго триместра.
Аэрозоль Атровент Н, как средство, предупреждающее одышку, рекомендовано применять по две или три ингаляции трижды в сутки, как лечебное — до пяти раз. Детям 6-12 лет делается до двух ингаляций с перерывом не менее шести часов по необходимости.
В ингалятор для взрослых пациентов добавляют от 20 до 40 капель раствора и делается три или четыре ингаляции в сутки. Суточная доза не должна быть более 2мг.
В педиатрической практике пациентам от пяти до 12 лет ингаляции делаются с 10-ю или 20-ю каплями раствора. Выполняют процедуру по мере надобности под контролем медперсонала. Суточная доза не должна быть более 1мг.
При использовании небулайзера необходимую дозу разбавляют физиологическим раствором до емкости 4мл. Перед каждой ингаляцией готовят свежий раствор.
Достаточно часто назначаемые таблетки от одышки при бронхите — Теофиллин. Его способность расширять бронхи помогает купировать приступы одышки. Этот препарат не рекомендуется принимать длительно, так как он может провоцировать судороги. Таблетки назначают с двухлетнего возраста, они могут вызывать диспепсические побочные эффекты. Можно избежать этого, применяя препарат в форме ректальных свечей. Иногда такая форма более эффективна.
Детские дозировки: от двух до четырех лет — разовая доза 10-40мг, от пяти до шести — 40-60мг, от семи до девяти — 50-75мг, от десяти до 14 лет — 50-100мг. Взрослые пациенты принимают по 100-200мг. Кратность приема — дважды или четыре раза в сутки. Суточная доза для взрослых не должна превышать 15мг на килограмм веса тела, в детском возрасте — 20мг.
Препарат Сальбутамол выпускается в разнообразных формах: в таблетках обычных и пролонгированного действия, сиропе, в порошках и растворе для ингалятора, в растворе для инъекций. Ликвидирует спазмы бронхов на длительное время (от пяти до восьми часов), не оказывая при этом существенного влияния на сердечно-сосудистую систему. Не имеет абсолютных противопоказаний, требует осторожности при назначении беременным женщинам, больным с токсическим зобом и приступами сильного сердцебиения, гипертоникам.
Перорально пациенты старше 12 лет могут принимать суточную дозу от 6 до 16 мг, разделенную на три или четыре приема. Максимально допустимая суточная доза 32мг. Детям препарат дозируют следующим образом: от двух до шести лет 3-6мг в сутки, разделенные на три приема; старше шести, но младше 12 лет — 6-8мг в сутки, разделенные на три или четыре приема.
Аэрозольная форма дозируется по 0,1мг в детском возрасте, 0,1-0,2мг для взрослых пациентов — три-четыре ингаляции в сутки.
Порошковая форма используется также трижды или четырежды в сутки, дозируется по 0,2мг детям и 0,2-0,4 — взрослым.
Раствор может быть дозирован по 2,5мг (при необходимости — можно увеличить разовую дозировку, но не более чем до 5мг) по той же схеме.
Эти препараты облегчают состояние больного и включаются в терапевтическую схему при наличии у пациента диспноэ.
При лечении бронхита больному назначаются витамины с целью поддержать иммунную систему и воспрепятствовать развитию осложнений. Витаминотерапию назначает врач, исходя из состояния больного. Могут быть назначены витаминно-минеральные комплексы, в их составе должны быть витамин С и А, витамины группы В, чтобы исключить развитие анемии.
Нередко случается, что переболевших бронхитом людей еще долго мучает одышка. Следует при этом учесть, что восстановительный период занимает продолжительное время. Не стоит после заболевания возвращаться к вредным привычкам, в частности, к курению. Необходимо вести достаточно активный образ жизни, включающий пешие прогулки на свежем воздухе, посильные физические упражнения. В качестве реабилитационных мероприятий хороший эффект дают массаж, специальная лечебная физкультура, физиотерапевтическое лечение. Могут быть полезны тепловые процедуры — грязевые, парафиновые, озокеритовые аппликации; воздействие импульсов низкочастотного тока; амплипульстерапия; ультравысокочастотная терапия; галотерапия.
Народное лечение
Избавиться от одышки можно и с помощью рецептов народной медицины, дополнив ими с позволения лечащего врача схему терапии бронхита. В реабилитационном периоде с остаточными явлениями в виде одышки также можно бороться с помощью народных средств.
Рекомендуется использовать обычную репу: мелко нарезать или потереть на крупной терке один корнеплод, залить водой (400мл), проварить четверть часа, процедить. Выпивать перед сном стакан отвара из репы до исчезновения одышки.
Людям, страдающим одышкой любой этиологии, нужно пить чай из листьев клюквы.
Практически всем, наверное, приходилось делать ингаляции вареным в мундире картофелем, накрывшись полотенцем над кастрюлей.
При одышке, возникающей при физическом напряжении, сопровождающей хронические заболевания можно курсами (трижды в день до приема пищи на протяжении месяца) принимать следующую смесь: зубчики двух головок чеснока измельчить блендером или на терке и залить нерафинированным растительным маслом. Перемешать и спрятать в холодильник — смесь готова к употреблению. Принимать, смешав по чайной ложке смеси и свежевыжатого сока из лимона. После месячного приема необходимо сделать такой же по длительности перерыв. За год можно провести четыре оздоровительных курса.
Лечение травами: от одышки при бронхите избавляются с помощью следующего настоя. Подготовить травяную смесь, взяв на одну часть душицы по две таких же части алтея и мать-и-мачехи, перемешать. Столовую ложку смеси трав заварить кипящей водой (½ литра), настоять в течение 20 минут, процедить. Ежедневно выпивать по половинке стакана после завтрака, обеда и ужина.
Весной пьют настой из молодых березовых листьев, две чайные ложки которых заваривают стаканом кипящей воды, настаивают 30 минут и употребляют раз в день.
Можно взять столовую ложку цветов сирени и залить ее таким же количеством кипящей воды. Настаивать четыре часа. Принимать настой от одышки три недели, с интервалом в неделю повторить курс.
Одышка при аллергическом бронхите: смешать восемь столовых ложек цветов калины, по пять — травы шалфея и череды, по три — цветов ромашки и листьев мяты. Засыпать в термос столовую ложку сбора, заварить кипятком в объеме 250мл, оставить на ночь. Процедить и выпить до приема пищи в течение дня, разделив на четыре приема.
Рецепт для взрослых: сухие измельченные цветы конского каштана (чайную ложку) настаивают на медицинском спирте (50мл). Настойку выдерживают неделю в прохладном месте без доступа света. Готовое средство, процедив, принимают по 30 капель, разведенных в 150 мл воды, перед завтраком и ужином.
Гомеопатия
Лечение одышки при бронхите гомеопатическими средствами требует врачебного назначения препарата. Выбор препаратов для лечения достаточно широкий. Больным назначаются как конституциональные, так и симптоматические средства. Одно из средств, применяемых при острой одышке Antimonium tartaricum (рвотный камень, сложная соль сурьмы и калия), это лекарство является одним из конституциональных средств для больных с бронхопневмонией. Kalium carbonicum (углекислый калий) назначается при одышке, сопровождающейся выраженным болевым синдромом, сухим кашлем и тахикардией. Arsenicum album (белый мышьяк) назначается при ночных приступах одышки. Curare (кураре) — при бронхите, осложненном эмфиземой легких.
Из препаратов, которые можно приобрести в любой аптеке, для лечения диспноэ при бронхите предназначены Бронхалис-Хеель и Тартефедрель Н. Эти препараты непосредственно действуют на бронхиальное дерево, снимая спазмы, купируя воспалительный процесс, облегчая выведение мокроты. Препараты в гомеопатических разведениях, входящие в их состав, активизируют собственные защитные силы организма пациента, противостоящие болезни.
Бронхалис-Хеель многокомпонентный препарат, обладающий способностью излечивать острые и хронические воспалительные процессы в респираторной системе.
Atropa belladonna (красавка) — средство первой помощи при острых респираторных воспалительных процессах;
Lobaria pulmonaria (легочная лобария) — купирует приступы кашля, кровохарканье;
Cephaelis ipecacuanha (рвотный корень), Kreosotum (деготь лесного бука) — способствуют облегчению острых приступов кашля при хронических процессах любой этиологии;
Lobelia inflata (лобелия вздутая) — купирует одышку, облегчает дыхание, способствует расслаблению мышц бронхов и других органов дыхательной системы, устраняет вегетативные нарушения, сопутствующие острым респираторным симптомам;
Hyoscyamus niger (черная белена) — особенно эффективна при ночных пароксизмах кашля, устраняет сухость в горле, гортани;
Bryonia (белый переступень) — применяется как отхаркивающее средство, эффективна при плеврите;
Antimonium tartaricum (рвотный камень) — очищает дыхательные пути от вязкого секрета бронхиальных желез, устраняет одышку, вызванную его скоплением, воспаление и охриплость голоса;
Выпускается в таблетированной форме для рассасывания под языком. Пациентам старше шести лет назначают по одной таблетке трижды в течение дня за четверть часа перед приемом пищи или спустя час после.
Маленьким пациентам в возрасте 3-6 лет таблетку раздавливают до порошкообразной массы, которую растворяют в 20мл прохладной кипяченой воды. Дозируют на один прием 10мл раствора.
Для купирования острых симптомов препарат принимают с интервалом в 15 или 20 минут, но не более двух часов подряд.
Продолжительность приема индивидуальная (от двух недель до месяца). Повторный курс назначает врач.
При сенсибилизации к компонентам препарата может наблюдаться аллергическая реакция. Детям младше трехлетнего возраста, беременным и кормящим женщинам не рекомендуется использовать без врачебного назначения. Противопоказан сенсибилизированным к ингредиентам лицам и при дефиците лактазы. Можно принимать в сочетании с другими лекарственными средствами.
Состав пероральных гомеопатических капель Тартефедрель Н перекликается с составом предыдущего средства — Antimonium tartaricum, Atropa belladonna, Lobelia inflata, Cephaelis ipecacuanha есть и в его составе.
Также в состав капель входят:
Natrium sulfuricum (глауберова соль или сернокислый натрий) — назначается при астматическом бронхите и приступах удушья, особенно в утренние часы, кашле и болях в грудной клетке;
Arsenum iodatum (йодистый мышьяк) — отхаркивающее средство при бронхите, пневмонии, туберкулезе, плеврите, а также — при респираторных проявлениях аллергии;
Blatta orientalis (черный таракан) — конституциональное средство при заболеваниях органов дыхательных путей у людей плотного телосложения;
Naphthalinum (нафталин) — диспноэ, затрудненное дыхание при бронхитах, инфекционных, простудных и аллергических, спазмолитик и отхаркивающее средство, назначается при эмфиземе легких, бронхиальной астме;
Illicium verum (анис звездчатый) — спазмолитик.
Следует учесть, что лекарство содержит этиловый спирт.
Противопоказан при непереносимости одного или нескольких ингредиентов препарата. Лицам с заболеваниями щитовидной железы принимать только по назначению врача.
Перед приемом десять капель растворяют в ½ стакана воды, выпивают, задерживая глоток во рту, трижды в течение суток. Для купирования острых состояний принимают разовую дозу с интервалом в четверть часа первые два часа, затем переходят на обычный прием.
Продолжительный курс лечения (более месяца) проводится по назначению и под контролем лечащего врача.
Хирургическое лечение
Для лечения одышки при бронхите применяется в большинстве случаев консервативное лечение. В случаях осложнений длительно текущего хронического бронхита, распространившихся на паренхиматозную ткань легких, практикуются операции по иссечению атрофированных участков ткани.
- Moustafine R. I., Bobyleva V. L., Bukhovets A. V., Garipova V. R.,Kabanova T. V., Kemenova V. A., Van den Mooter G. Structural transformations during swelling of polycomplex matrices based on countercharged (meth)acrylate copolymers (Eudragit® EPO/Eudragit® L 100-55). Journal of Pharmaceutical Sciences. 2011; 100:874–885. DOI:10.1002/jps.22320.
- Ковнер, «Очерки истории M.».
- Baas, «Geschichte d. Medicin».
- https://www.KrasotaiMedicina.ru/diseases/zabolevanija_pulmonology/obstructive-bronchitis.
- https://ilive.com.ua/health/odyshka-pri-obstruktivnom-i-ostrom-bronhite-lechenie-lekarstvami-i-narodnymi-sredstvami_127973i15943.html.
- Bangun H., Aulia F., Arianto A., Nainggolan M. Preparation of mucoadhesive gastroretentive drug delivery system of alginate beads containing turmeric extract and anti-gastric ulcer activity. Asian Journal of Pharmaceutical and Clinical Research. 2019; 12(1):316–320. DOI: 10.22159/ajpcr.2019.v12i1.29715.
- Moustafine R. I., Bobyleva V. L., Bukhovets A. V., Garipova V. R.,Kabanova T. V., Kemenova V. A., Van den Mooter G. Structural transformations during swelling of polycomplex matrices based on countercharged (meth)acrylate copolymers (Eudragit® EPO/Eudragit® L 100-55). Journal of Pharmaceutical Sciences. 2011; 100:874–885. DOI:10.1002/jps.22320.
- Bangun H., Aulia F., Arianto A., Nainggolan M. Preparation of mucoadhesive gastroretentive drug delivery system of alginate beads containing turmeric extract and anti-gastric ulcer activity. Asian Journal of Pharmaceutical and Clinical Research. 2019; 12(1):316–320. DOI: 10.22159/ajpcr.2019.v12i1.29715.
- М.П. Киселева, З.С. Шпрах, Л.М. Борисова и др. Доклиническое изучение противоопухолевой активности производного N-гликозида индолокарбазола ЛХС-1208. Сообщение I // Российский биотерапевтический журнал. 2015. № 2. С. 71-77.