Лечение острого обструктивного бронхита у детей
Госпитализация показана для детей грудного и раннего возраста со среднетяжелым и тяжелым течением острого обструктивного бронхита. Назначается щадящий с исключением внешних раздражителей (излишние процедуры, осмотры). Обязательно присутствие матери ребенка. Необходим максимальный доступ свежего воздуха (частое проветривание помещения, в котором находится больной ребенок). Диета физиологическая с учетом возраста ребенка, насильно кормить не следует. Важно обеспечить достаточный водный режим не только с учетом возрастной потребности, но и обеспечить достаточную гидратацию мокроты для улучшения ее эвакуации из дыхательных путей. С учетом съеденного рекомендуют увеличение объема жидкости в 1,3-1,5 раза. Используют чай, фруктовые отвары, соки овощные и фруктовые.
Антибиотики не показаны, если не отмечается изменений в анализах крови, свидетельствующих о бактериальных воспалительных изменениях. Основное лечение острого обструктивного бронхита — успешная ликвидация бронхиальной обструкции. Это использование бета2-адреномиметиков, которые дают положительный эффект довольно быстро в большинстве случаев. При нетяжелой обструкции можно назначить внутрь сальбутамол 1 мг на прием детям в возрасте 2-4 мес и 2 мг на прием в возрасте 2-3 лет 2-3 раза в день.
Лечение острого обструктивного бронхита
Лечение обструктивного бронхита у детей процесс трудоемкий. Родителям необходимо набраться, в первую очередь, терпения, потому что ребенку предстоит перенести не только прием неприятных лекарственных средств, но и терпеть внутримышечные уколы, если болезнь остро прогрессирует.
Основными лекарственными средствами при этом заболевании следует считать антибиотики. При появлении хрипов в грудной клетке, которые слышны даже на расстоянии, указывает на то, что в бронхи почти полностью забиты вырабатываемой слизью, которая не в состоянии самостоятельно устраниться. Для облегчения состояния принимаются разжижающие средства, среди которых наиболее эффективны ингаляции.
Важно запомнить, что на этом этапе нужно вызывать кашель, а не бороться с ним, поэтому нужно давать отхаркивающие, а не противокашлевые. Необходимо заставить мокроту из вязкого состояния перейти в жидкое. После этого перехода появляется кашель, который принято называть «сырым», когда в процессе кашля можно наблюдать выход слизи.
Прежде чем перейти непосредственно к ингаляциям необходимо получить консультацию у педиатра. Детский организм очень легко спровоцировать на появление аллергических реакций, которые весьма осложнят течение и без того серьезного заболевания. Кроме того, само заболевание наносит удар по иммунной системе, а ослабленный иммунитет — прекрасная почва для присоединения разных инфекций. Поэтому, даже самый незначительный шаг в достижении выздоровления лучше всего совершать под наблюдением медиков.
Особого внимания заслуживает острый обструктивный бронхит у детей, который возникает уже не впервые, протекает с сильными бронхиальными спазмами, напоминающими приступ бронхиальной астмы. Таких деток следует лечить только в стационаре, под постоянным наблюдением врачей. Лекарственные средства часто требуют внутривенного введения, для более быстрого и эффективного купирования причин заболевания. Под рукой всегда должен находится баллончик-ингалятор с лекарственным веществом снимающим бронхоспазм.
Для восстановления носового дыхания используются промывания носовых ходов, сосудосуживающие капельки. Если показатели температуры тела находятся в пределах нормы, то можно проводить физиопроцедуры, которые будут направлены как на разжижение мокроты, так и на снятие заложенности носа.
Чаще всего оструктивный бронхит отягощается присоединением вирусной инфекции, поэтому температура тела, как правило, держится на высоких показателях. В таких случаях нельзя проводить тепловые процедуры. Многие родители, в моменты заложенности в груди, прибегают к помощи горчичников или других подручных средств. До тех пор, пока температура тела не будет снижена до нормальных показателей прогревать грудь ребенку нельзя.
Хорошо помогают в разжижении мокроты в бронхах специальные массажные упражнения. Для того, чтобы их освоить, родители должны обратиться за помощью к детским массажистам. Во время консультации со специалистами следует узнать о дыхательной гимнастике, которая также позволит значительно облегчить ситуацию и помочь бронхам избавиться от лишней мокроты.
При таком серьезном заболевании, как обструктивный бронхит, страдает весь организм в целом, поэтому лечение проводят не симптоматическое, направленное на снятие каких-то отдельных симптомов, а комплексное. Сюда включаются и витаминные препараты и иммуностимуляторы, и препараты для поддержания нормальной микрофлоры кишечника. При наличие сопутствующих заболеваний возможно назначение параллельного лечения.
Обструктивный бронхит у детей лечение следует проводить на фоне соблюдения постельного режима и специальной диеты. В диете приоритетными являются молочные продукты, обильное питье, лучше, если оно будет представлено морсами, а так же продукты с повышенным содержанием витаминов. Вводить больше овощных блюд, супов, на основе не жирных бульонов.
Обструктивный бронхит у детей
Обструктивный бронхит у детей — это воспаление бронхиального дерева вследствие отека бронхов, гиперсекреции слизи и развитием бронхоспазма, т. е. нарушением проходимости бронхов. Различают формы обструктивного бронхита:
- Острый обструктивный бронхит (явления бронхиальной обструкции сохраняются не более 10 дней)
- Затяжной обструктивный бронхит (явления бронхиальной обструкции со храняются более 10 дней) часто бывает у детей с отягощенным преморбидным фоном, хронической ЛОР-патологией, дефицитом витамина Д, астенизацией.
- Рецидивирующий (непрерывно рецидивирующий) обструктивный бронхит (явления бронхиальной обструкции отмечаются 3 и бо лее раз в год), может приводить к формированию бронхиальной астмы..
Механизм развития обструктивного бронхита
Причины обструктивного бронхита Наиболее часто причиной обструктивного бронхита у детей первых 3-х лет является вирусная инфекция (до 70% всех случаев). Несмотря на то, что у детей старше 3-х лет частота вирусных бронхитов снижается, данная причина остается лидирующей. Обструктивные бронхиты инфекционного генеза могут вызывать различные респираторные вирусы:
- респираторно-синцитиальные вирусы;
- вирус парагриппа третьего типа;
- вирус гриппа;
- риновирус;
- аденовирус;
Бактериальные агенты:
- Haemophilus influenza;
- Strеptococcus pneumoniae;
- Moraxella catarrhali
- ДНК персис тирующие инфекционные возбудители — хламидии, микоплазмы.
Немаловажную роль в развитии обструктивного бронхита у детей играет аллергический фактор, особенно у детей с раннего возраста страдающих пищевой аллергией и атопическим дерматитом.
Факторы риска приводящие к развитию обструктивного бронхита
- Физиологические особенности строения респираторного тракта (узость дыхательных путей, недостаточная активность местного иммунитета, слабое развитие дыхательной мускулатуры, высокая вязкость бронхиальной слизи т. д.)
- Патологические состояния женщины во время беременности (токсикоз, гестоз, угроза прерывания беременности, внутриутробное инфицирование)
- Курение и злоупотребление алкоголем во время беременности
- Отягощенный наследственный аллергоанамнез;
- Врожденные пороки развития бронхиального дерева;
- Недоношенность(особенно дети рожденные с экстремально низкой массой и низкой тела на сроках гестации 22-30 недель); малый ве с; гиповитаминоз D.
- Аномалии конституции (экссудативно-катаральный диатез, лимфатический диатез).
- Острые респираторные заболевания, перенесенные ребенком в первые полгода жизни; искусственное вскармливание (раннее введение смесей или полная замена грудного вскармливания с первых дней жизни).
Симптомы обструктивного бронхита
- Кашель. Бывает изнуряющим, навязчивым, непродуктивным. Часто ребенок кашляет приступами. Кашель может усиливатся при физической активности.
- Шумное или свистящее дыхание. Да же на расстоянии могут быть слышны хрипы и свисты в грудной клетке.
- Одышка. Малыш начинает чаще дышать, появляется беспокойство. Симптом можно проверить в домашних условиях. Для этого следует посчитать дыхательные движения, которые совершаются грудной клеткой за одну минуту, приложив руку к груди. Усиление одышки — неблагоприятный симптом. Он может свидетельствовать о развитии дыхательной недостаточности, и требует скорейшего вмешательства специалистов неотложной и скорой помощи.
- Повышение температуры. Она может подниматься до 37-39 градусов. На фоне повышения температуры может усилиться одышка и беспокойство у детей раннего возраста.
- Нарушение общего состояния. Дети раннего возраста отказываются от грудных кормлений, капризничают,снижается их физическая активность, появляется сонливость и общая слабость.
- Нарушение носового дыхания и покраснение ротоглотки. Встречается при вирусных и бактериальных инфекциях.
Диагностика обструктивного бронхита.
Диагностика обструктивного бронхита основывается на данных анамнеза, осмотра ребенка, данных лабораторно-инстументальных и функциональных методов обследования которые проводятся педиатром и детским пульмонологом. Физикальные исследования:
- кашель
- появление коробочного перкуторного звука.
- жеcткое дыхание; удлиненный выдох
- свистящие сухие хрипы (их тональность и количество может изменяться).
- измерение уровня кислорода в крови, позволит выявить явления дыхательной недостаточности.
Лабораторные методы обследования:
- Клинический анализ крови (позволяет уточнить признаки воспаления)
- При рецидивирующих обструктивных бронхитах проведение аллергологических тестов (уровень общего и специфических IgE), кожные скарификационные пробы (малоинформативны у детей до 3 лет, высок риск ложноположительных и ложноотрицательных результатов).
- ПЦР и серологическое обследование на инфекции.
Инструментальные обследования:
Рентгенография легких дает возможность выявить признаки гипервентиляции: повышение прозрачности легочной ткани, горизонтальное расположение ребер, низкое стояние купола диафрагмы. Рентгенография может проводиться детям при подозрении на:
- пневмонию
- инородное тело (анамнез, ослабление дыхания с одной стороны, односторонние хрипы), аспирацию (частые срыгивания, рвоты, дети с отягощенным преморбидным фоном с нарушением глотания)
- сдавливающий процесс в средостении (упорный металлический кашель).
Функциональные методы обследования Спирометрия — измерение объема внешнего дыхания, включающий в себе измерение объемных и скоростных показателей. Не проводится у детей младше 5-6 лет по причине их неспособности произвести полноценный форсированный выдох. При рецидивирующих обструктивных бронхитатах также проводиться спирометрия с лекарственными (бронхолитиками) препаратами, для исключения бронхиальной астмы.
Лечение острого обструктивного бронхита у детей
Лечение обструктивного бронхита в большинстве случаев возможно в домашних условиях. Госпитализации подлежат дети до 1 года жизни, а также со среднетяжелым и тяжелым течением, явлениям и дыхательной недостаточности. Не стоит заниматься самолечением своего ребенка, обратитесь за квалифицированной помощью к специалисту. Правильно подобранный комплекс лечения одновременно поможет избавиться от приступов кашля, облегчит спазм, нормализует температуру, а также снизит риск развития хронического заболевания респираторного тракта у вашего ребенка. Для успешного лечения обструктивного бронхита необходимо: Соблюдение лечебно-охранительного режима
- покой;
- увлажнение воздуха в квартире;
- обильное щелочное и теплое питье;
- молочно-растительная диета.
Для облегчения кашля и купирования бронхоспазма
- Муколитические средства, мукорегуляторы, отхаркивающие средства
- Ингаляционная терапия бронхолитиков
- Ингаляционная терапия кортикостероидов
С осторожностью необходимо относиться к применению противокашлевых препаратов. Прямым противопоказанием для их приема является сочетание влажного кашля и бронхоспазма. Улучшить отхождение мокроты помогают:
- Постуральный дренаж (позиционный массаж) комплекс манипуляций: похлопывание, поглаживание и постукивание при определенном дренажном положении тела.
- Вибрационный массаж грудной клетки. Вибрационное воздействие на ткани, оказываемое с помощью специальных вибромассажеров, обеспечивает снижение воспалительного процесса
- Дыхательная гимнастика
- Жаропонижающие препараты
- Антиконгестанты (возможно комбинированные), для уменьшения отека слизистой оболочки носовой полости и улучшения носового дыхания.
- Антибиотики
При лечении обструктивного бронхита у детей назначаются в случае присоединения бактериальной инфекции; стойкой бронхиальной обструкции, при сохраняющемся повышении температуры более 3 суток, и явлениях интоксикации выраженных воспалительных изменениях в анализе крови.
Народная медицина
Лечение обструктивного бронхита народными средствами не имеет доказательных лечебных результатов. А применение с согревающей целью горчичников, аппликаций с медом, а также ингаляций с травами и эфирными экстрактами могут усилить явления бронхообструкции. Осложнения заболевания:
- Пневмония, бронхопневмония
- Хронизация воспалительного процесса
- Бронхиальная астма
Профилактика обструктивного бронхита:
- Своевременное лечение и профилактика острых респираторных заболеваний.
- Вакцинация против гриппа, гемофильной палочки, пневмококковой инфекции. У недоношенных детей также вакцинация против респираторно-сентициальной инфекции.
- Санация очагов хронического воспаления в рото- и носоглотке.
- Отказ от курения во время беременности, в присутствии ребенка.
- Проведение общеукрепляющих мероприятий. Санаторно-курортное лечение.
Устранение аллергического фона, снижение аллергоготовности.
Обструктивный бронхит у детей
Внимание!
Информация в статье является справочной и не может использоваться для самодиагностики и самолечения. Для расшифровки результатов анализов обратитесь к специалисту.
Содержание
Нет такого человека, который бы ни разу в жизни не переносил бронхит. Им болеют лица любого возраста. У взрослых, если развивается бронхит, то протекает легко и никаких последствий для здоровья не несет.
Тяжелым обструктивным бронхитом заболевают чаще дети. Чем младше ребенок, тем сложнее протекает заболевание. Оно хуже поддается лечению. Иногда оно принимает стремительное течение, которое угрожает жизни малыша.
Обструктивный бронхит, что это
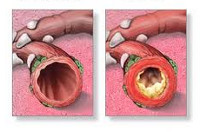
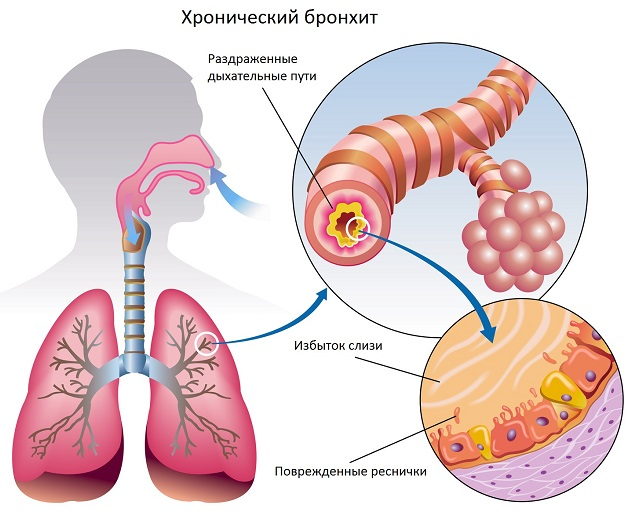
Обструктивный бронхит относят к воспалительным поражениям бронхиального дерева. При нем поражается слизистая оболочки, выстилающей внутреннюю часть бронхов. Отек сужает просвет этих структур. Воспаление при бронхите распространяются на всю толщу бронхиальной стенки. Нарушается функция ресничного эпителия.
Заболевание протекает с явлениями обструкции, которые выражены в нарушении проходимости бронхов. У детей обструктивный бронхит протекает с приступами малопродуктивного кашля, который сопровождается шумным дыханием со свистом.
Для таких пациентов характерен форсированный выдох, частое дыхание и дистанционные хрипы. Обструктивный бронхит у детей развивается в любом возрасте. Чаще других возрастных групп им страдают малыши в возрасте от полугода до 5 лет.
Заболевание чаще регистрируется у детей с аллергией, ослабленным иммунитетом и наличием генетической предрасположенности, частыми и затяжными вирусными респираторными инфекциями. Число случаев обструктивного бронхита у детей неуклонно растет.
Строение и функция бронхов
Бронхи — образования похожие на полые трубки. Их стенка состоит из трех слоев — среднего, внутреннего, наружного. Изнутри они выстланы слизистой оболочкой, которая богато снабжена сосудами. Бронхи разветвляются и образуют бронхиальное дерево. Бронхи проводят воздух в легочную ткань, одновременно его, согревая, увлажняя и очищая.
Причины бронхита
Первичный обструктивный бронхит у детей чаще вызывают вирусы. Поражают бронхиальное дерево следующие возбудители:
- вирус парагриппа третьего типа;
- респираторно-синцитиальный вирус;
- энтеровирус;
- вирусы гриппа;
- аденовирусы;
- риновирус.
Часто манифестации обструктивного бронхита у ребенка предшествует простудное заболевание. Повторно болезнь вызывают другие возбудители персистирующих инфекций, к которым относят:
- хламидии;
- микоплазмы;
- герпесвирус;
- возбудители коклюша, паракоклюша;
- цитомегаловирус;
- плесневые грибки.
Часто при повторных случаях активизируется условно-патогенная микрофлора дыхательных путей. Значительную роль в развитии воспаления бронхов у детей играют аллергические реакции. Рецидивам обструктивного бронхита способствует заражение глистами, очаги хронической инфекции (синусит, тонзиллит, кариес). К факторам, провоцирующим развитие обострений, относят:
- физическое переутомление;
- переохлаждение;
- нервно-психическое перенапряжение;
- врожденная несостоятельность защитных барьеров;
- неблагоприятный климат;
- плохая экологическая остановка;
- снижение иммунитета;
- недостаток витаминов.
Важную роль в развитии обструктивного воспаления бронхов у детей имеют пассивное курение, а также раздражение ресничного эпителия пылевыми частицами, химическими средствами.
Патогенез обструктивного бронхита у детей
Патогенез заболевания имеет сложную структуру. При вторжении вируса возникает воспалительная инфильтрация слизистой, выстилающей бронхи. В ее ткани большом количестве мигрируют различные группы лейкоцитов. Выделяются медиаторы воспаления — гистамин, простагландин, цитокины. Развивается отек бронхиальной стенки.
Затем сокращается гладкие мышечные волокна в стенке бронхов, из-за чего развивается бронхоспазм. Бокаловидные клетки активизируют выделение бронхиального секрета. Слизь имеет повышенную вязкость. Возникает расстройство работы реснитчатого эпителия. Формируется мукоцилиарная недостаточность. Нарушается процесс откашливания мокроты.
Просвет дыхательных путей перекрывается бронхиальным секретом. Это создает идеальные условия размножения возбудителя бронхита. Воспалению подвергается подслизистый и мышечный слой бронхов. Включается в процесс перибронхиальная интерстициальная ткань. Легочная ткань в воспалении не задействована.
Классификация и стадии развития обструктивного бронхита у детей
Выделяют три формы обструктивного бронхита — бронхиолит, острый и рецидивирующий. Бронхиолитом часто страдают дети до 2 лет. Их организм так отвечает на внедрение риновируса или респираторно-синцитиальной инфекции. Ему предшествует нетяжелое ОРВИ. При ухудшении состояния развивается дыхательная и сердечная недостаточность. При этой форме появляются характерные влажные мелкопузырчатые хрипы на вдохе и выдохе.
Острая обструкция бронхов чаще формируется у детей в возрасте от трех до пяти лет. Его вызывают с вирус парагриппа и гриппа, аденовирус. Сначала повышается температура до высоких цифр. Появляются другие симптомы ОРВИ. Затем нарастают проявления дыхательной недостаточности. У ребенка затруднено дыхание. В процесс дыхания включаются мышцы шеи и плеч. Возникают на выдохе свистящие хрипы. Выдох затрудняется и удлиняется.
Рецидивирующий бронхит обструктивного типа возникает в любом возрасте. Его вызывают: микоплазма, цитомегаловирус, вируса герпеса, вируса Эпштейна-Барр. Обструкция бронхов нарастает постепенно. Это происходит при нормальной или субфебрильной температуре. Отмечают заложенность носа, насморк и редкое покашливание. Одышка выражена умеренно. Общее состояние почти не страдает. По течению болезни выделяют следующие формы: острую, затяжную, рецидивирующую и непрерывно рецидивирующую.
Симптомы обструктивного бронхита у детей
В начале заболевания в клинической картине преобладают проявления ОРВИ. У детей малышей возможны диспепсические явления. Бронхиальная обструкция часто присоединяться в первые сутки болезни. Бронхит проявляется следующими симптомами:
- увеличение частоты дыхания (до 60 в минуту);
- затягивание выдоха;
- одышка;
- дыхание шумное, свистящее;
- в акте дыхания задействована вспомогательная мускулатура;
- переднезадний размер грудной клетки увеличивается;
- раздувающиеся крылья носа;
- кашель со скудной мокротой, приступообразного характера;
- отхождение мокроты затруднено;
- кожные покровы бледные;
- цианоз губ;
- шейный лимфаденит.
Обструкция бронхов сохраняется до недели. Затем ее проявления постепенно стихают по мере купирования воспаления в бронхах. У детей до шести месяцев развивается острый бронхиолит. Воспаление в бронхах при нем сопровождается тяжелой дыхательной недостаточностью.
Осложнения обструктивного бронхита у детей
Острый обструктивный бронхит осложняется переходом в непрерывно рецидивирующую форму. Он формируется на фоне вторичной бронхиальной гиперреактивности. Она развивается из-за различных факторов: пассивное курение, недолеченные инфекции, переохлаждение или перегревание, частые контакты с зараженными ОРВИ.
У детей до трехлетнего возраста бронхит осложняется пневмонией. Это связывают с трудностями при эвакуации густой мокроты. Она закрывает просвет, нарушая вентиляция легочного сегмента. При присоединении бактериальной флоры в нем развивается воспаление. Это осложнение возникает редко. Оно бывает только у ослабленных детей.
Диагностика обструктивного бронхита у детей
Для постановки диагноза ребенка осматривает педиатр или пульмонологом. При осмотре врач производит аускультацию (прослушивание грудной клетки фонендоскопом) и перкуссию (выстукивание).
Для диагностики обструктивного бронхита применяют:
- рентгенографию (флюорографию) — требуется для выявления изменения легочного рисунка и исключения пневмонию;
- трахеобронхосткопию — в бронхах обнаруживают секрет, изъязвление слизистой, наложения фибрина;
- бак посев мокроты — исследование материала для поиска возбудителя с определение чувствительности к антибиотикам;
- выявление антител к различным вирусам;
- ПЦР для выделения вирусного антигена;
- спирографию — исследование функции внешнего дыхания;
- анализ газового состава крови;
- исследование пиковой скорости выдоха;
- спирографию — измеряют объем и скорость выдыхаемого воздуха
- кожные аллергические пробы проводят для исключения аллергической природы патологии.
Ребенку назначают лабораторные исследования (общий анализ и биохимия крови, уровень С реактивного белка).
Лечение обструктивного бронхита у детей
Лечение детей с бронхитом чаще производят амбулаторно. Показанием к госпитализации считают возраст до года, тяжелое состояние малыша, наличие сопутствующих патологий. Основным лечением считают этиотропную терапию. Она включает противовирусные или антибактериальные препараты.
Патогенетическая терапия включает селективные бронхолитики или ингаляционные глюкокортикостероиды. Их вдыхают через компрессорный небулайзер. В качестве симптоматической терапии назначают следующие средства:
- разжижающие мокроту — они облегчают ее эвакуацию;
- отхаркивающие — активизируют движения ресничек и способствуют откашливанию;
- жаропонижающие;
- нестероидные противовоспалительные;
- общеукрепляющие (витамины, иммуномодуляторы).
В восстановительном периоде назначают физиотерапию, массаж и дыхательную гимнастику.
Прогноз
Примерно половина детей, перенесших бронхит, склонна к формированию рецидивов в течение года после первого эпизода заболевания. Четверть малышей с рецидивами склонна к формированию бронхиальной астмы. Остальные дети к школьному возрасту избавляются от обструктивного бронхита.
При этом заболевании запрещено заниматься самолечением. Нужно обязательно при появлении симптомов бронхита у ребенка немедленно обратиться к врачу.
Профилактика
К мерам профилактики у детей обструктивного бронхита относят:
- предупреждение вирусных заболеваний;
- своевременная вакцинация;
- гипоаллергенная среда;
- закаливание;
- оздоровление на курортах.
Необходима остановка ребенка на диспансерный учет у педиатра, детского пульмонолога.
У малыша еще не развиты основные защитные механизмы. Их организм подвержен быстрому развитию осложнений. При появлении симптомов заболевания немедленно обращайтесь к врачу. Он вставит правильный диагноз и назначит лечение.
Статья предназначена для родителей пациентов с диагнозом, который установлен врачом. Информацию из нее запрещено применять для самодиагностики и использовать как руководство для лечения.
- Moustafine R. I., Bobyleva V. L., Bukhovets A. V., Garipova V. R.,Kabanova T. V., Kemenova V. A., Van den Mooter G. Structural transformations during swelling of polycomplex matrices based on countercharged (meth)acrylate copolymers (Eudragit® EPO/Eudragit® L 100-55). Journal of Pharmaceutical Sciences. 2011; 100:874–885. DOI:10.1002/jps.22320.
- З.С. Смирнова, Л.М. Борисова, М.П. Киселева и др. Противоопухолевая эффективность прототипа лекарственной формы соединения ЛХС-1208 для внутривенного введения // Российский биотерапевтический журнал. 2012. № 2. С. 49.
- Ковнер, «Очерки истории M.».
- https://ilive.com.ua/health/ostryy-obstruktivnyy-bronhit-u-detey_107021i15937.html.
- https://integramed.ru/pulmonology/bronhit-obstruktivniy-deti/.
- https://zdorovie-vn.ru/stati/obstruktivnyij-bronxit-u-detej.
- Sprengel, «Pragmatische Geschichte der Heilkunde».
- Wunderlich, «Geschichte der Medicin» (Штуттгардт, 1958).
- Wunderlich, «Geschichte der Medicin» (Штуттгардт, 1958).