Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
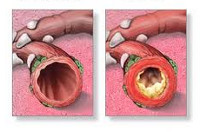
Бронхитом называют заболевание нижних дыхательных путей, которое сопровождается воспалением слизистой оболочки бронхов. Кашель и мокрота при бронхите являются характерным признаками заболевания.
Возникновение бронхитов тесно связано с условиями окружающей среды и образом жизни человека. Данная патология лидирует среди заболеваний дыхательной системы. Наибольшее количество случаев бронхита наблюдается в холодное время года, в период с ноября по март. Поэтому такое заболевание называют простудным (сезонным) катаром дыхательных путей.
Бронхит может возникать на почве раздражения слизистой химическими веществами как проявление аллергии.
Исследование мокроты при бронхите является одним из самых важных этапов диагностики. С помощью такого анализа можно поставить точный диагноз и провести дифференциальную диагностику для исключения других патологий, например туберкулеза.
[1], [2], [3], [4], [5], [6], [7], [8]
Какая мокрота при бронхите?
Мокрота при бронхите зависит от вида бронхита и степени заболевания.
Часто начальная степень бронхита проявляется в виде непродуктивного (сухого) кашля, который через пару дней переходит в продуктивный (мокрый кашель).
Продуктивный кашель сопровождается отделением мокроты.
Отхождение мокроты бывает болезненным, особенно в середине заболевания. В ходе выздоровления, когда уменьшается воспалительный процесс и падает температура, мокрота отходит безболезненно.
Мокрота при заболеваниях бронхиального дерева бывает трех видов:
- Слизистая (прозрачная или беловатая вязкая жидкость)
- серозно-слизистая (белая вязкая жидкость, которая может пениться от примесей воздуха)
- Гнойная (вязкая жидкость желтого, темно-желтого или зеленого цвета).
Слизистая мокрота наблюдается при легкой степени бронхита, при умеренном повышении температуры. Серозно-слизистая мокрота появляется при средней степени тяжести заболевания, когда температура повышается до 38-39 градусов, но отсутствует присоединение вторичной инфекции.
Упадок защитных сил организма и присоединение вторичной бактериальной инфекции могут стать причиной появления гнойной мокроты с неприятным запахом. Данное состояние является наиболее тяжелым и лечится исключительно в условиях стационара.
- Мокрота при остром бронхите светлая, выделяется в небольшом количестве. Отделение мокроты при остром бронхите может сопровождаться болью и надрывистым кашлем.
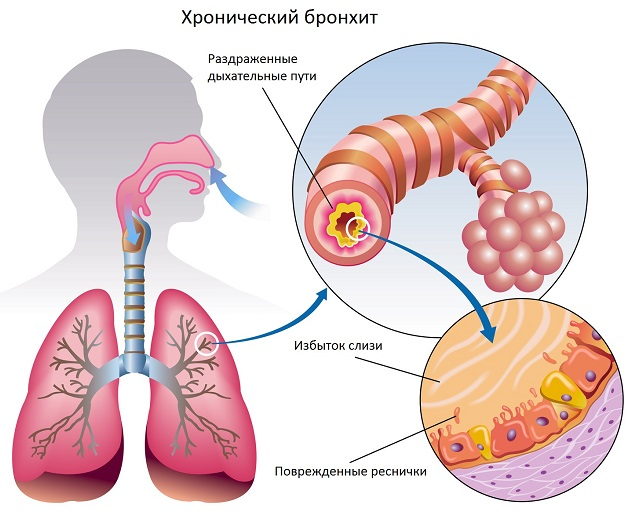
- Мокрота при хроническом бронхите появляется на почве вялотекущего воспалительного процесса. Хронический бронхит развивается из острого при отсутствии комплексного лечения и несоблюдении постельного режима. Хронический бронхит может сопровождаться сухим кашлем и влажным кашлем с выделением бесцветной слизистой мокроты (аллергический кашель) или мокроты с примесями пыли (у работников шахт, цементных заводов).
- Мокрота при аллергическом бронхите возникает в связи с постоянным воздействием на стенки дыхательных путей чужеродных антигенов. В качестве раздражителей выступают химические вещества, пыль, пыльца и табачный дым. Такая мокрота обычно слизистая и появляется при наличии аллергена.
- Мокрота при бронхите курильщика желтоватая вязкой консистенции. Ее появление связано с продолжительным раздражением стенок верхних, нижних дыхательных путей табачным дымом и смолами. На количество мокроты влияет стаж и частота курения.
- Обструктивный бронхит характеризуется спастическим сужением бронхов. Дыхание больного затруднено, поступают жалобы на одышку и невозможность сделать полный одномоментный выдох. Мокрота при обструктивном бронхите такая же, как и при аллергическом. Однако хроническая форма обструктивного бронхита может привести к образованию гнойной мокроты в результате застойных явлений.
Сколько отходит мокрота при бронхите?
Мокрота при бронхите отходит длительно, в среднем 2-4 недели. Чем ниже иммунитет и тяжелее заболевание, тем дольше отходит мокрота. Отхождение мокроты сроком более 5-6 недель может указывать на наличие более серьезной патологии.
Количество мокроты бывает разным. В начале заболевания больной выделяет немного слизистой мокроты. Разрешение воспалительного процесса характеризуется обильным выделением мокроты серозно-слизистого или гнойного характера. Чем больше площадь распространения воспалительного процесса, тем больше вырабатывается мокроты.
Как сдать анализ мокроты при бронхите?
Анализ мокроты необходимо сдать в таких случаях
- При длительном кашле (более 5 недель), который сопровождается слабостью, потливостью или субфебрильной температурой (37-38 градусов)
- При подозрении на легочную стадию развития некоторых паразитов (аскаридоза)
- Для детальной диагностики острых легочных заболеваний различного происхождения
- При появлении крови и посторонних примесей в мокроте
Мокроту собирают в условиях стационара или дома. Мокроту собирают в чистую емкость, которую после сбора анализа плотно закрывают крышкой.
Чтобы результаты анализа были максимально точными, сбор мокроты осуществляется с учетом таких правил:
- Позаботьтесь о чистоте ротовой полости. Перед сбором мокроты обязательно проводится чистка зубов и полоскание рта
- Мокроту необходимо собрать утром
- Для облегчения отхождения слизи и мокроты можно медленно выпить 1-2 стакана теплой воды
- Мокроту сплевывают сразу после покашливания, желательно не смешивать ее со слюной
- Стерильную закрытую емкость с мокротой доставляют в отделение лаборатории в течение 1-2 часов. В теплое время года желательно доставить анализ на протяжении одного часа.
Если мокрота не отходит, можно провести ингаляцию горячим паром.
Диагностика
Диагностика по мокроте при бронхите включается в себя оценку физических свойств мокроты и исследование нативного мазка под микроскопом.
Лаборант оценивает количество, цвет, консистенцию мокроты, наличие посторонних примесей.
Цвет мокроты при бронхите указывает за степень заболевания и наличие сопутствующих патологий.
Зеленая мокрота при бронхите появляется во время осложнений. К осложнениям может привести несоблюдение постельного режима, повторное переохлаждение, появление вторичной инфекции. Зловонный запах зеленой мокроты говорит о наличии гнойного очага в легких.
Желтая мокрота при бронхите (иногда сопровождается неприятным запахом) может указывать на разрешение воспалительного процесса. Мокрота такого цвета может часто бывает у заядлых курильщиков, а также людей, страдающих аллергией.
Розовая мокрота при бронхите появляется на фоне опасного осложнения — отека легких. Данное заболевание требует срочной госпитализации. Примеси пены в розовой мокроте указывают на наличие сердечных заболеваний и застойных явлений в малом кругу кровообращения.
Белая мокрота при бронхите свидетельствует об умеренном течении заболевания без осложнений.
Ржавая мокрота при бронхите не появляется, так как это симптом более тяжелой патологии — крупозной пневмонии. Мокрота приобретает характерный цвет в процессе распада гемоглобина — основного компонента эритроцитов.
Мокрота с кровью при бронхите указывает на развитие легочной формы туберкулеза.
Расшифровка анализа мокроты при бронхите проводится врачом. Информация о микрофлоре, содержащейся в мокроте, необходима для поставки точного диагноза и назначения эффективных антибиотиков.
[9], [10], [11], [12], [13], [14], [15], [16]
Чем усилить отхождение мокроты при бронхите?
Для лечения применяют муколитики и отхаркивающие препараты.
Муколитики — это средства, разжижающие мокроту при бронхите. Они делают слизь менее вязкой, что облегчает ее удаление из бронхов.
Отхаркивающие препараты расслабляют гладкую мускулатуру бронхов, устраняют чувство боли при кашле и способствуют выведению мокроты.
Для устранения основной причины заболевания назначают антибиотики, которые подбирают в зависимости от причины заболевания.
Для купирования аллергического бронхита необходимо устранить источник аллергии или изолировать больного и назначить антиаллергические препараты, например Лоратадин или Диазолин.
Облегчить отхождения мокроты при бронхите помогут травяные ингаляции горячим паром с применением сборов на основе шалфея или корня алтея.
Упражнения для отхождения мокроты при бронхите
Существует специальный комплекс упражнений по методу Бутейко, который способствует удалению мокроты из бронхов, улучшает общее самочувствие и препятствует развитию хронического бронхита.
Противопоказанием к выполнению дыхательной гимнастики является высокая температура, туберкулез легких, отек легких и наличие гнойного очага в легочной ткани.
- Упражнение № 1
Поверхностное дыхание во время глубокого вдоха. Пациент делает глубокий вдох, задерживая воздух в легких, и совершает короткие поверхностные вдохи и выдохи. Темп и ритм дыхания индивидуален. Упражнение выполняется как можно дольше, ориентируясь на собственные ощущения.
- Упражнение № 2
Ходьба на вдохе. Пациент вдыхает воздух, задерживает дыхание, и ходит по комнате в удобном для себя темпе. Не стоит слишком усердствовать, лучше начать с нескольких секунд. Спустя несколько секунд отдышаться в обычном режиме и снова повторить. В среднем проводят 5-10 подходов 3 раза в день.
- Упражнение № 3
Поверхностное дыхание. Суть этого упражнения состоит в том, чтобы дышать, не совершая глубоких вдохов. Частое поверхностное дыхание можно практиковать лежа, сидя или во время ходьбы.
Данный комплекс усиливает кровообращение в легких, избавляет от гипервентиляции, улучшает работу дыхательной мускулатуры и положительно влияет на работу центральной нервной системы. Подходит для взрослых и детей.
[17], [18], [19], [20], [21], [22], [23]
ТОП-7 ошибок в лечении кашля. Что на самом деле нужно делать с мокротой?
Кашель — это симптом широкого спектра заболеваний дыхательных путей. Он представляет собой рефлекторный механизм их очистки. В большинстве случаев кашель возникает непроизвольно, но иногда человек может вызвать его собственными усилиями. Острый длится до трех недель, подострый — до восьми недель, хронический — более восьми недель.
Что такое мокрота?
Мокрота — это субстанция, которая накапливается на стенках органов дыхательной системы в случае их заболевания. Секрет в легких и бронхах вырабатывается всегда и отходит в небольших количествах без раздражения кашлевых рецепторов.
Но в условиях развития патологического процесса его становится слишком много. Мокрота различается по составу и бывает:
- при воспалительном процессе или бронхиальной астме — слизистой;
- при бактериальных заболеваниях — гнойной;
- при отеке легких — серозной;
- при туберкулезе или раке органов дыхания — кровянистой.
В любом случае из дыхательных путей она должна удаляться. Ее скопление чревато обструкцией бронхов. Если их просветы будут перекрыты, возникнет дыхательная недостаточность, представляющая угрозу жизни.
Типы кашля
По количеству выделений различают продуктивный и непродуктивный кашель Первый сопровождается отхождением мокроты и, по сути, выполняет свою главную функцию. Второй является сухим. На начальной стадии заболевания он бывает таковым из-за повышенной вязкости мокроты. Но он может возникнуть и под действием иных раздражителей кашлевых рецепторов (воспалительного процесса или стекающего носового секрета).
Обычно кашель сначала бывает непродуктивным, а по мере разжижения мокроты становится влажным. Это доставляет неудобства, но необходимо для выздоровления. Однако неприятные ощущения и незнание принципа действия кашлевого механизма заставляют людей совершать серьезные ошибки при лечении.
Распространенные заблуждения при лечении кашля
Мы собрали самые частые ошибки, которые допускаются при борьбе с кашлем. Избегая их, вы сможете выздороветь быстрее и предотвратить осложнения.
Заблуждение 1. Подавление кашлевого рефлекса при отхождении мокроты
Эта ошибка вызвана неправильным пониманием природы кашля. Люди считают, что проблема заключается именно в нем, поэтому и стремятся устранить неприятный симптом. Однако кашель — это не болезнь, а механизм очистки дыхательных путей. Он помогает бороться с последствиями заболевания в виде скопления мокроты.
Но иногда и понимание необходимости откашляться не помогает. Больной принимает средства для подавления этого рефлекса, избавления от дискомфорта. При влажном кашле возникает ощущение, будто человек сейчас захлебнется. Это хочется предотвратить.
Но принимать противокашлевые препараты в этом случае недопустимо, иначе мокрота будет накапливаться в легких. Необходимо очищать дыхательные пути. В этом помогут муколитические и отхаркивающие препараты.
Заблуждение 2. Лечение кашля антибиотиками
В представлении многих антибиотики — это чудо-средство, которое спасает от запущенных заболеваний. Если кашель очень сильный или долго не проходит, значит, вылечить его можно только антибиотиками. Но это не ошибка — это выбор, который может привести к серьезным побочным эффектам:
- подавление микрофлоры кишечника;
- авитаминоз;
- дисфункция печени;
- нарушение почечных структур.
Антибиотики назначают для лечения осложнений заболевания, вызвавшего кашель. И только в случае, если они имеют бактериальную природу (например, пневмония). Но сам симптом никогда не вызывается бактериями.
Поэтому принимать антибиотики можно только по показаниям. Без контроля врача к ним лучше не прибегать. Не имея медицинских знаний, не получится правильно выстроить поддерживающую терапию.
Заблуждение 3. Прием муколитических средств при сухом кашле невирусного характера
Многие считают, что сухой кашель — это всегда симптом начала вирусного респираторного заболевания. Но он может вызываться и другими причинами. Бывает, что излишков мокроты в организме нет, и разжижать муколитическими препаратами просто нечего.
Для правильного подбора необходимых медикаментов нужно установить причину кашля:
- если это назальный затек — лечить насморк;
- если это аллергическая реакция — принимать антигистамины;
- если это реакция на сухой воздух — увлажнить его;
- если это кашлевой невроз — пройти курс психотерапии.
В таких случаях прием традиционных противокашлевых препаратов не дает эффекта. Люди начинают подозревать осложнения и принимать сильные лекарства, что вредно для организма. Для предотвращения этого лучше сразу обратиться к врачу, который найдет причину кашля.v
Заблуждение 4. Использование неэффективных народных средств
Здесь мы рассмотрим сразу четыре распространенные ошибки, выясним их природу и определим правильный порядок действий.
| Ошибка | Почему это неправильно | Что нужно делать |
|---|---|---|
| Нахождение в сухом помещении во время ОРЗ. | Это устоявшийся миф, будто влажность в помещении препятствует выздоровлению. На самом деле сухой воздух снижает активность интерферонов, необходимых для борьбы с вирусом. | Намеренно повышать влажность в помещении, где находится больной. В этом поможет бытовая техника или обычная влажная уборка. |
| Отказ от лекарств в пользу растительных аналогов. | Люди боятся лекарств, считая их химией. Но растения могут нанести не меньший вред (например, передозировка активным веществом или аллергическая реакция). | Принимать медикаменты, подобранные врачом с учетом диагноза и сопутствующих заболеваний. |
| Лечение горчичниками и банками. | Польза их клинически не подтверждена. Зато вред в виде ожогов кожи и непомерной нагрузки на сосуды очевиден. | Выбирать методы лечения, эффективность которых доказана. |
| Игнорирование кашля. | Многие считают, что кашель, как и насморк, рано или поздно проходит сам. Но он не всегда бывает вызван легкой простудой, поэтому есть риск пропустить серьезное заболевание. | Лечить кашель, предварительно установив его причину. Важно не допустить переход его в хронический, поскольку это делает дыхательные пути более уязвимыми. |
Правильное лечение кашля
Главная задача при лечении респираторного заболевания — освободить легкие от мокроты. В первые несколько дней она может накапливаться, вызывая сухой кашель. Но в дальнейшем секрет должен разжижаться и выводиться из организма.
Если этого не происходит, необходимо принимать муколитические (разжижающие мокроту) и секретомоторные (стимулирующие ее отхождение) медикаменты. Подбирать их лучше под контролем врача.
По наблюдениям пульмонологов, мокрота лучше всего отходит по утрам, в положении лежа на боку. Не следует принимать отхаркивающие препараты на ночь, в противном случае поспать не удастся.
Если сухой кашель вызван не заболеваниями дыхательных путей, а воспалением горла или аллергией, стратегия лечения будет иной. Здесь допустимо подавлять кашлевой рефлекс. Однако это не отменяет необходимости борьбы с заболеванием, вызвавшим его.
Что делать, если мокрота не отходит?
Это вещество накапливает болезнетворные микроорганизмы. К тому же в большом количестве оно препятствует дыханию. Поэтому нельзя допускать, чтобы мокрота скапливалась в легких. Если лекарства не помогают, можно простимулировать ее отхождение дополнительными средствами:
- обильным теплым питьем;
- ингаляциями;
- травяными сборами;
- употреблением имбиря;
- дыхательной гимнастикой.
Однако сначала следует посоветоваться с лечащим врачом. Он подскажет оптимальный состав сбора или вещество для ингаляции. Важно, чтобы они не снижали эффективность основной терапии и не вызывали индивидуальных реакций.
В случае, если самостоятельное откашливание невозможно, мокроту убирают с помощью аспиратора. К такой мере прибегают при мышечной слабости.
Гаталова Дагмара Сулимовна, терапевт, эндокринолог, врач медицинских кабинетов 36,6
 
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ, ПЕРЕД ПРИМЕНЕНИЕМ НЕОБХОДИМО ПРОКОНСУЛЬТИРОВАТЬСЯ СО СПЕЦИАЛИСТОМ
Мокрота
Мокрота состоит преимущественно из слизи, выделяемой эпителием трахеи и бронхов.
У здорового человека слизь также выделяется, но в незначительных количествах (около 100 миллилитров в сутки). С помощью слизи происходит очистка дыхательных путей. В норме слизь без проблем эвакуируется из дыхательной системы посредством мукоцилиарного транспорта (так называется перемещение с помощью колебаний ресничек, покрывающий эпителий). Слизь доставляется снизу вверх по дыхательным путям в глотку; мы её сглатываем, обычно не замечая этого.
При патологической ситуации происходит резкое увеличение вырабатываемой слизи (до 1500 миллилитров в сутки). Мокрота заполняет просвет трахеи и бронхов, мешая дыханию. Её эвакуация происходит с помощью кашля (мокроту приходится откашливать). Кашлевой рефлекс — это нормальная реакция организма на ощущение помехи в дыхательных путях.
Иногда пациенты жалуются на мокроту, но у них отсутствует кашель. Например, утром ощущается, что горло забито мокротой, — обычно так бывает при хронических воспалительных заболеваниях носа. Густая слизь стекает по задней стенке и скапливается во время сна.
Какой бывает мокрота
Цвет и консистенция мокроты довольно сильно варьируются в зависимости от патологического процесса. Поэтому описание мокроты входит комплекс обязательных диагностических мероприятий.
Мокрота может быть:
довольно вязкой, жемчужного цвета. Такой цвет означает, что мокрота состоит только из слизи. Причиной обильного выделения подобной мокроты обычно является воспаление слизистой оболочки дыхательных путей (например, бронхит). Такое воспаление может быть вызвано, в том числе, и аллергической реакцией, поэтому мокрота данного вида характерна для астмы. Такая же мокрота типична для курильщиков (в данном случае слизь выделяется в ответ на раздражение слизистой табачным дымом). При длительном и интенсивном курении мокрота может стать серого и даже почти черного цвета;
густой и липкой, желтого или желто-зеленоватого цвета. Подобный цвет указывает на присутствие гноя в мокроте. Примесь гноя характерна для бактериальной инфекции. Обычно заболевание дыхательных путей начинается с вирусной инфекции, которая поражает нос или горло (ОРВИ). Затем воспалительный процесс может спуститься — в трахею, бронхи и лёгкие. Движение воспаления вниз и присоединение бактериальной инфекции означает развитие заболевания (усугубление ситуации). Жёлто-зелёная мокрота типична для бактериального бронхита и пневмонии;
общий красноватый оттенок мокроты и прожилки красного цвета говорят о том, что в мокроте присутствует кровь. Попадание крови может быть вызвано тем, что от кашля где-то лопнул сосудик, но во многих случаях кровь в мокроте является признаком серьёзного заболевания (инфаркт лёгкого, онкологические процессы, туберкулёз). При обнаружении крови в мокроте следует незамедлительно обратиться к врачу;
ржавый или коричневый цвет мокроты указывают на присутствие продуктов распада крови. Это — также признак опасного заболевания. Так проявляются крупозная пневмония или туберкулёз.
Тревожными симптомами также являются пенистая мокрота, мокрота с явным неприятным запахом (сладковатым или зловонным).
Отклонение от обычного (беловато-жемчужного) цвета мокроты должно стать поводом для оперативного обращения к врачу.
Анализ мокроты
Цвет — только одна из характеристик; чтобы вывод о заболевании был точным, необходимо получить больше данных. Для этого проводится лабораторное исследование мокроты. Оно включает в себя не только клинический анализ (оценивается общее количество, цвет, запах, наличие патологических примесей), но и изучение мокроты под микроскопом (как в естественном виде, так и специально окрашенной). Микроскопическое исследование позволяет обнаружить волокнистые и кристаллические образования, клеточные элементы, грибы, бактерии и паразитов.
Но патогенные микроорганизмы не всегда удаётся обнаружить с помощью микроскопии. Для точной идентификации возбудителя проводятся другие виды исследований — бактериальный посев или ПЦР.
Сбор мокроты для анализа, как правило, проводится пациентом самостоятельно. Чтобы мокроту было проще собрать (чтобы она лучше отделялась), накануне стоит выпить побольше жидкости. Мокрота собирается до завтрака. Предварительно нужно как следует почистить зубы и прополоскать рот, чтобы в пробу не попали бактерии из полости рта. Сбор производится в контейнер для анализов, который продаётся в любой аптеке. Достаточно 5 миллилитров слизи. Если мокрота не отходит, можно сделать ингаляцию, используя дистиллированную воду с содой или солью.
При проведении бронхоскопии (эндоскопического исследования дыхательных путей) забор мокроты может быть проведён с помощью эндоскопа.
Как избавиться от мокроты
Густая мокрота мешает нормальному дыханию, изнуряя больного, поэтому понятно желание от неё избавиться. В то же время, не следует упускать из виду, что выделение мокроты — это ответ организма на проблему, и основные усилия необходимо направлять на её устранение (т.е. на лечение заболевания, вызвавшего мокроту).
Прежде всего, следует добиться лучшего отхождения мокроты. Для этого:
пейте больше жидкости. Если в организм будет поступать больше воды, мокрота станет более жидкой и будет лучше откашливаться. Не забывайте, что питьё должно быть тёплым (с температурой не ниже комнатной);
позаботьтесь об увлажнении воздуха. Если воздух в комнате сухой, пересыхает гортань. Мокроту сложнее откашливать, она становится более густой;
по назначению врача принимайте муколитики (препараты, разжижающие мокроту) и отхаркивающие средства. Хорошо помогают ингаляции. Но помните, что заниматься самолечением нельзя, особенно если речь идёт о применении медикаментов;
- применяйте постуральный дренаж и дренажную гимнастику. Суть постурального дренажа состоит в том, чтобы очаг воспаления в лёгких на какое-то время стал выше точки, в которой трахея разветвляется на главные бронхи. Тогда мокрота будет уходить из бронхов под воздействием силы тяжести. Когда же она достигнет точки разветвления, подключится кашлевой рефлекс (это место особенно чувствительно к раздражению). Существуют различные упражнения. Например, больной становится в постели на колени и сгибает туловище вперёд (6-8 раз подряд), потом минуту отдыхает и повторяет упражнение (до 6-ти раз). Другое упражнение состоит в том, чтобы лёжа в постели на боку максимально свесить верхнюю часть туловища — сначала на одну сторону кровати, потом на другую. Можно убрать подушку, подложить под ноги валик: задача — обеспечить небольшой наклон тела (30-45°) от диафрагмы к голове. Лежать в такой позиции следует 15 минут.
- З.С. Смирнова, Л.М. Борисова, М.П. Киселева и др. Противоопухолевая активность соединения ЛХС-1208 (N-гликозилированные производные индоло[2,3-а]карбазола) // Российский биотерапевтический журнал 2010. № 1. С. 80.
- Haeser, «Handbuch der Gesch. d. Medicin».
- З.С. Смирнова, Л.М. Борисова, М.П. Киселева и др. Противоопухолевая активность соединения ЛХС-1208 (N-гликозилированные производные индоло[2,3-а]карбазола) // Российский биотерапевтический журнал 2010. № 1. С. 80.
- https://ilive.com.ua/health/othozhdenie-mokroty-pri-ostrom-i-hronicheskom-bronhite-harakter-cvet_128335i16108.html.
- https://gorzdrav.org/blog/top7-oshibok-v-lechenii-kashlja-chto-na-samom-dele-nuzhno-delat-s-mokrotoj/.
- https://www.fdoctor.ru/simptom/mokrota/.
- Daremberg, «Histoire des sciences médicales» (П., 1966).