Бронхит — широко распространенное заболевание респираторного тракта у детей. Бронхит может иметь как острое, так и хроническое течение. Острым бронхитом (J20.0-J20.9) называется острое воспаление слизистой оболочки бронхов без признаков поражения легочной ткани. Зачастую острый (простой) бронхит (J20) развивается на фоне острой респираторной вирусной инфекции (ОРВИ), которая у определенной части больных является самостоятельной причиной болезни [1-3]. Среди вирусных возбудителей наиболее распространенными являются грипп, парагрипп, адено-, респираторно-синцитиальный, корона- и рино-, ECHO- и Коксаки вирусы, а среди бактериальных возбудителей — Streptococcus pneumoniae, Haemophilus influenzae и Moraxella catarrhalis [4].
В том случае, когда бронхит у детей протекает с бронхообструктивным синдромом (БОС), имеет место острый обструктивный бронхит (ООБ) (J20.0). БОС проявляется экспираторной одышкой, шумным свистящим дыханием, рассеянными сухими и разнокалиберными влажными хрипами в легких [5].
Процессы, лежащие в основе возникновения и развития рецидивирующего обструктивного бронхита (РОБ), очень сложны. Большое значение в развитии этого заболевания придается вирусам и микробам. Инфекционные агенты, воздействуя на тканевые структуры бронхов у детей раннего возраста, способствуют развитию хронического воспаления [6, 7]. Данные процессы приводят в свою очередь к прогрессированию воспаления и развитию очага хронического воспаления в бронхах [8-14].
Внутриклеточные возбудители, такие как хламидии, микоплазмы, могут провоцировать начало бронхообструктивного заболевания, а своевременно непролеченные инфекции могут привести к хронизации заболевания и развитию тяжелых осложнений [15-19].
В ходе исследований, проведенных в Великобритании и США [20, 21], было выявлено значительное возрастание числа стероидозависимых форм бронхиальной астмы (БА) у больных, инфицированных Chlamydia (С.) pneumoniaе, по сравнению с неинфицированными. После специфической антибактериальной терапии среди таких пациентов наблюдались снижение зависимости от гормональной терапии и, в целом, улучшение течения заболевания [22-25]. A. Cunningham et al. [26] установили, что у детей с частыми обострениями БА (>4 в год) уровень секреторного иммуноглобулина (Ig) класса А к C. pneumoniae был почти в 7 раз выше, чем у детей с редкими обострениями. Исследования О.В. Зайцевой свидетельствуют о том, что атипичные возбудители способствуют рецидивированию и прогрессированию заболевания [27-31]. Усиление симптомов БА может быть также связано с синергизмом инфекционного и аллергического воспаления [32-40]. Многие исследователи считают, что лечение антибиотиками макролидного ряда приводит к уменьшению тяжести течения БА [41-43].
Лечение ООБ и РОБ должно быть этиологическим и патогенетическим. Бронхиальная обструкция у детей связана с развитием воспалительного отека и гиперсекрецией вязкой слизи. Поэтому с целью проведения патогенетической и симптоматической терапии БОС применяются противовоспалительные, бронхолитические и муколитические препараты. Необходимо, чтобы лечение было направлено на устранение причины, обусловившей развитие бронхообструкции. По словам О.В. Зайцевой, наиболее сложным с точки зрения как диагностики, так и терапии в настоящее время представляется лечение рецидивирующих бронхообструктивных заболеваний, ассоциированных с атипичными возбудителями респираторных инфекций (Mycoplasma (М.) pneumoniae, С. pneumoniae и др.), что связано с их способностью к персистенции и неблагоприятным иммунотропным действиям [44].
В последние годы проведено значительное количество исследований по изучению влияния атипичных возбудителей респираторных инфекций на формирование РОБ [45-48]. К атипичным относятся микроорганизмы рода Chlamydiaceae, Mycoplasma (в т. ч. Ureaplasma urealyticum), Legionellen, Protozoo, которые часто становятся этиологической причиной бактериальных респираторных инфекций [49-53].
Типичными формами респираторных микоплазмоза и хламидиоза являются пневмонии [54]. Описаны и клинические формы микоплазмоза и хламидиоза в виде ООБ и РОБ [55]. Хламидии и микоплазмы способствуют развитию бронхообструкции [56, 57]. По данным Н.М. Назаренко и соавт. (2001), инфицированность M. pneumoniae выявляется у 85% детей с РОБ [58, 59]. По данным В.А. Платоновой и соавт., антитела к хламидиям обнаруживаются у 53% детей с РОБ [60]. Довольно часто у больных, страдающих обструктивными бронхитами, БА, выявляется микст-инфекция (хламидийная и микоплазменная) [61-63].
Этиологическое значение атипичных инфекций в развитии БА подтверждается наличием специфических IgE-антител к M. pneumoniae и C. рneumoniae [64-67]. Атипичные инфекции способствуют формированию гиперреактивности бронхов, замедлению клиренса дыхательных путей [68-71]. В свою очередь это приводит к повышению способности микроорганизмов проникать в ткани, формированию затяжного и хронического течения инфекционных процессов, таких как РОБ и БА [72-74].
Цель данного исследования: анализ распространенности атипичных инфекций среди пациентов с ООБ и РОБ в Нижегородской области (РФ).
Материалы и методы
Материалами для исследования служили медицинская документация (истории болезни больных ООБ и РОБ).
Ретроспективное исследование проводили путем выкопировки данных из 796 историй болезни пациентов с ООБ и РОБ в специально разработанные карты с последующим анализом структуры диагностических мероприятий по определению наличия сопутствующей атипичной инфекции. Исследование проводили с 2008 по 2011 г. в стационарах медицинских организаций Нижнего Новгорода. В исследование были включены все истории болезней пациентов с диагнозами ООБ и РОБ, госпитализированных в указанный период, которым был проведен анализ, определяющий атипичную микрофлору.
Результаты и их обсуждение

В проанализированном периоде при госпитализации был выполнен иммуноферментный анализ (ИФА) по определению антител к атипичной микрофлоре (С. pneumoniaе, M. pneumoniaе, M. hominis) у пациентов (n=796), госпитализированных в период с 2008 по 2011 г. по поводу лечения ООБ/РОБ.
IgА к хламидиям и/или микоплазмам были обнаружены у 32,2% обследованных пациентов (n=256).
Диагноз ООБ фиксировался впервые у 59,3% госпитализированных больных (n=472), рецидив обструктивного бронхита был отмечен у 40,7% (n=324). Угроза развития БА была отмечена у 5,9% пациентов (n=47), из них при ООБ — у 1,3% (n=6), при РОБ — у 12,7% (n=41). Явное увеличение риска развития БА отмечается среди пациентов с наличием антител к атипичной микрофлоре (табл. 1).
Наибольшее количество случаев, когда фиксировалась угроза развития БА, приходится на пациентов, госпитализированных с повторными приступами обструкции. Количество атипичных инфекций у пациентов с РОБ по сравнению с количеством таковых у пациентов с ООБ практически в 3 раза выше. Угроза развития БА у пациентов с РОБ на фоне атипичной инфекции в 11,5 раза выше, чем у пациентов с ООБ.

В ходе ретроспективного анализа историй болезни пациентов с ООБ и РОБ было определено, что наибольшую распространенность имеет С. pneumoniaе — 45,3% (рис. 1). Смешанные инфекции встречались значительно реже.
Структура пациентов, госпитализированных по поводу ООБ или РОБ, с учетом характеристики их состояния включала 12,4% пациентов с тяжелой степенью ООБ или РОБ; 36,7% приходилось на пациентов со средней степенью тяжести ООБ, без приступов БОС в анамнезе, но имеющих сопутствующие заболевания органов дыхания; 32,52% составили пациенты со средней степенью тяжести, имеющие вялотекущий характер заболевания и 18,38% — пациенты со средней степенью тяжести, с сопутствующими заболеваниями органов дыхания (табл. 2).
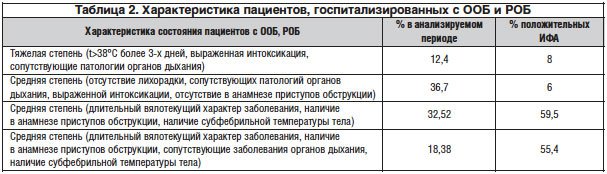
Таким образом, у 50,9% госпитализированных с ООБ и РОБ, характеризующихся вялотекущим течением заболевания и имеющих в анамнезе приступы обструкции (32,52% — пациенты без сопутствующих заболеваний органов дыхания, 18,38% — пациенты, имеющие сопутствующие заболевания органов дыхания), необходимо выполнение ИФА по определению титра антител к атипичным микроорганизмам. У пациентов данной группы распространенность атипичных инфекций составляет 59,5 и 55,4% соответственно. Распространенность атипичной микрофлоры при расчете на всех пациентов с ООБ и РОБ составляет 32,2%, среди пациентов с тяжелой степенью обструктивного бронхита — 8%.
Заключение
При анализе литературных данных было выявлено, что в настоящее время высока роль микробно-вирусных ассоциаций в провоцировании бронхообструкции. Распространенность атипичных инфекций среди пациентов с ООБ и РОБ в Нижегородской области составляет 32,2%. При этом доля атипичных инфекций в структуре ООБ составляет 13,8%, а в структуре РОБ — 59%. Гиподиагностика атипичной микрофлоры, нерациональная фармакотерапия при ООБ приводят к рецидивированию заболевания. При несвоевременном выявлении и нерациональном лечении атипичных инфекций у пациентов с ООБ или РОБ возможно широкое распространение данных инфекций. Поэтому целесообразно проводить анализ по определению атипичной природы возбудителя у всех пациентов с рецидивами бронхообструкции.
Бронхит
Эффективно пролеченный острый бронхит чаще всего проходит без последствий.
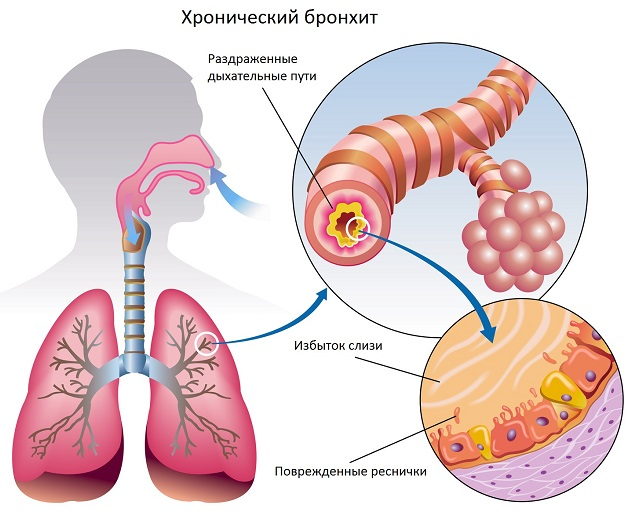
Хронический бронхит (ХБ) — прогрессирующее заболевание трахеобронхиальной ткани, характерное ремиссиями и обострениями. Во время обострения бронхи воспаляются, возникает кашель и обильное отделение мокроты. Постоянные воспалительные процессы ведут к нарушению структуры слизистой оболочки этих органов, и снижению их защитной и очистительной функции. В процесс может вовлекаться и легочная ткань. ХБ — самое распространенное хроническое заболевание дыхательный путей.
Для лечения бронхо-легочных заболеваний вам нужно обратиться к врачу-пульмонологу или терапевту.
Причины бронхита
Бронхи — парный орган, который представляет собой разветвленное дерево, «ветки» которого уходят в легкие. Основная его функция заключается в транспортировке кислорода от трахеи до альвеол легких во время вдоха и выведение из них углекислого газа на выдохе.
Вторая функция — очищение воздуха и защита организма от инфекций и инородных частиц (пыль, сажа и т.д), которые попадают в дыхательные пути вместе с воздухом. Этому способствует строение эпителия, который покрывает внутренние стенки бронхиального дерева. Такой эпителий называется мерцательным, так как в его структуру входят реснички, которые движутся синхронно в одном направлении. Реснички постоянно колеблются, выталкивая чужеродных агентов наружу вместе с потоком слизи, которая в норме обязательно присутствует в бронхиальных трубках. Кроме транспортной функции слизь также обладает противомикробными и противовирусным действием. Содержание иммуноглобулина А, который уничтожает бактерии и вирусы, в слизи в десять раз выше, чем в крови! Насколько хорошо слизь будет выполнять свои защитные свойства зависит также от ее реологических свойств (текучести).
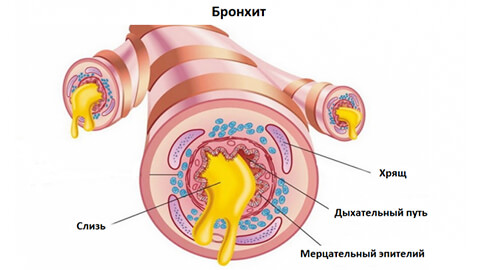
После прохождения воздуха через трахеи и бронхи он поступает к альвеолам легких практически стерильным.
Но не всегда защитная функция организма срабатывает. Иногда чужеродные агенты оказываются сильнее, и внедряются в бронхиальную слизистую оболочку, разрушая ее клетки и вызывая в ней ответную реакцию — воспалительный процесс, который называется бронхитом.
Бронхиальные ткани отекают, его стенки утолщаются, и соответственно, диаметр бронхиальной трубки уменьшается. Организм пытается вытолкнуть инфекцию, усилив выделение слизи, и, подключив такой защитный механизм как кашель. Но при воспалении слизь становится более вязкой, что затрудняет ее отхождение.
Уменьшение диаметра бронхов и скопление в них вязкой слизи вызывает снижение их проходимости, а значит затруднение дыхания у человека — это называется обструкцией.
В подавляющем большинстве случаев возбудителями заболевания являются вирусы и бактерии — различные штаммы гриппа, парагриппа, адено- и рино-вирусы, стафилоккоки, стрептоккоки, и другие болезнетворные микроорганизмы.
Также возможно возникновение заболевания из-за аллергической реакции организма. Или по причине попадания в дыхательные пути токсических веществ, разрушающих слизистую оболочку бронхов.
Бронхит у взрослых чаще развивается при табакокурении, алкоголизме, работе на вредном производстве, хронических заболеваниях, в пожилом возрасте.
Виды бронхита
По форме течения бронхиты делятся на два вида:
- Острый (ОБ). Воспаление слизистой оболочки бронхов с острым течением. Возникает однократно или с большими временными перерывами. Не приводит к дальнейшим нарушениям структуры и функций органа.
- Хронический (ХБ). Может развиться как осложнение после острого или в результате длительного воздействия неблагоприятных факторов — курение, рецидивирующие инфекции, вдыхание пыли и химических веществ. Болезнь имеет рецидивирующий характер, в периоды обострений протекает менее остро. При хроническом течении происходит постепенное разрушение структуры мерцательного эпителия и снижение его функции. В тяжелых случаях возможно необратимое сужение просвета бронхов и развитие хронической обструктивной болезни легких (ХОБЛ).
Диагноз «хронический бронхит может быть поставлен, если у пациента периоды кашля с выделением мокроты составляют не менее 3-х месяцев в течение года. При этом период наблюдений должен составлять не менее 2-х лет.
Классификация по причине болезни:
- Вирусный. Наиболее часто встречающийся вид.
- Бактериальный. Может возникнуть самостоятельно, но чаще присоединятся после вирусного.
- Аллергический. Возникает под воздействием аллергена. Характерен затяжным течением, развитием обструкции и хронизацией.
- Грибковый. Возникает редко.
- Вызванный атипичной инфекцией — хламидиями, микоплазмой.
- Химический. Он нечасто вызывает ОБ, но играет значительную роль в развитии ХБ.
- Смешанный тип. Сочетает несколько факторов развития болезни.
Также бронхиты делят на обструктивные — с нарушением проходимости бронхов, и необструктивные — с сохраненной проходимостью.
Симптомы бронхита
Симптоматика заболевания и его протекание могут отличаться в зависимости от его вида. Однако характерный признак для всех форм болезни — кашель и отделение мокроты.
Признаки бронхита при остром инфекционном течении
Острое неосложненное заболевание протекает стереотипно. Как правило, оно начинается с воспаления верхних дыхательных путей — носоглотки, миндалин. Поэтому обычно острый бронхит инфекционного характера сопровождается насморком и болью в горле. Затем воспалительный процесс спускается ниже, затрагивая бронхи.
Кашель

Бронхиальные проявления начинаются с сухого кашля, который с течением времени переходит во влажный (продуктивный) — у больного начинает отходить мокрота.
В случае тяжелого течения болезни сухой кашель может быть приступообразным, надсадным, и вызывать боли за грудиной и между ребрами.
Зеленоватый и желтоватый цвет мокроты говорит в пользу бактериальной инфекции. Белая или прозрачная слизь — о ее отсутствии.
Интоксикация
Для ОБ типичны симптомы общей интоксикации — слабость, недомогание, озноб.
Температура
Повышается температура тела. Она может быть субфебрильной, а может подниматься выше 38,5С. Высокая температура держится до четырех дней, более длительный срок может свидетельствовать в пользу развития пневмонии.
ОБ длится в среднем 10-14 дней, но кашель может после выздоровления может затянуться до нескольких недель, так как процесс заживления бронхиальной ткани довольно долгий.
Хронический бронхит
Заболевание имеет периоды ремиссии и обострений. В период ремиссии пациента может ничего не беспокоить, но могут быть построенные слизистые выделения. При возникновении обострения мокрота становится вязкой и приобретает зеленоватый и желтоватый цвет.
Второй по частоте возникновения признак хронического заболевания — одышка.
Температура в период обострения может отсутствовать или может носить субфебрильный характер.
Общие симптомы — слабость, потливость, утомляемость, развиваются при обострении. Если такие симптомы проявляются и в ремиссии это скорее говорит о развитии дыхательной недостаточности (ХОБЛ).
При возникновении ХОБЛ пациенты имеют синюшный оттенок кожи, одутловатое лицо и утолщенные конечные фаланги пальцев. Даже незначительная нагрузка вызывает у них одышку.
Аллергический бронхит
Заболевание развивается при контакте с аллергеном — бытовая пыль, шерсть животных, пыльца растений, парфюм, пищевые продукты. Характерен сухой кашель со свитом, одышка. Обструктивные проявления также характерны, но они носят обратимый характер. Повышенной температуры тела не бывает. Мокрота носит слизистый характер без гнойного компонента.
Также возможно общее недомогание, слабость.
К бронхолегочным подключаются и другие аллергические проявления — ринит, высыпания на коже, конъюнктивит.
При выраженной аллергической настроенности организма аллергический ОБ в переходит в хроническую форму, и к нему может подключиться астматический компонент.
Диагностика заболевания
Постановка диагноза начинается со сбора анамнеза пациента — описания симптомов, сведений о хронических и ранее перенесенных заболеваний.
Затем выполняется ряд исследований.
Физикальное обследование
Врач прослушивает дыхание пациента при помощи фонендоскопа.
При сухом кашле в пользу болезни говорит жесткое дыхание, при влажном — хрипы с обеих сторон.
При перкуссии (простукивании) пациента тон без особенностей. Изменение звука характерно для серьезных осложнений.
Общеклинический анализ крови с развернутой лейкоцитарной формулой
При острой форме болезни будет выявлено повышение СОЭ и лейкоцитов. Если в лейкоцитарной формуле повышено количество лимфоцитов, скорее всего, бронхит имеет вирусную этиологию. Повышение числа нейтрофилов — скорее о бактериальном характере воспаления.
Если уровень эозинофилов превышает норму это говорит о выраженном аллергическом компоненте заболевания.
При хроническом течении показатели могут не изменяться или изменяться незначительно.
Рентгенограмма
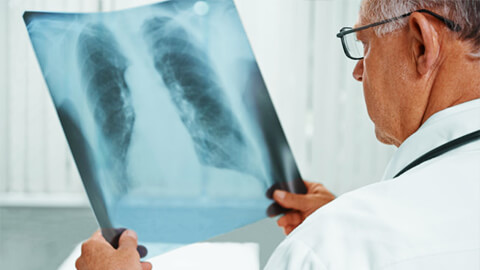
Иногда пациенту рекомендуют сделать рентгенограмму легких. В этом случае при бронхите возможно усиление легочного рисунка.
При хронической форме заболевания рентгенография может выявить различные осложнения — эмфизему, бронхоэктазы.
Бронхоскопия
Назначается для диагностики хронического бронхита и при осложненном течении острого. Метод позволяет уточнить характер воспаления, его интенсивность, выявить нарушения в бронхиальном дереве, в том числе, органические поражения. А также получить биологический материал для микробиологического и цитологического исследования.
Исследование мокроты
Назначается при среднетяжелом, тяжелом и осложненном течении ОБ, а также при ХБ. При помощи исследования устанавливают характер и выраженность воспалительного процесса, а также выявляют возбудителя заболевания и его чувствительность к антибактериальным препаратам.
Лечение бронхита
Терапия заболевания направлена на ликвидацию очага инфекции, снятие воспаления, стимулирование процесса отхождения мокроты, облегчение дыхания пациента.
Антибактериальная терапия
При неосложненном течении вирусного или аллергического ОБ антибиотики не нужны. Их назначают при бактериальном характере болезни, при возникновении осложнений или высокой их угрозе.
О необходимости подключения антибиотиков говорит безуспешность симптоматический и патогенетической терапии в течение нескольких дней, а также изменение слизистой мокроты на гнойную.
При осложненном остром или тяжелом хроническом бронхите могут использоваться кортикостероиды, а также иммуномодуляторы.
Подавление механизмов развития болезни
Это также называют патогенетической терапией.
Пациенту назначают такие препараты:
- Муколитики. Необходимы для разжижения мокроты и лучшего ее отхаркивания.
- Бронходилататоры (бронхорасширяющие средства). Для облегчения дыхания при одышке и снятия бронхоспазма.
Муколитики или бронхолитики применяют перрорально, а также в виде ингаляций. Для этой цели можно использовать домашний небулайзер, портативный ингалятор.
Симптоматическая терапия
Жаропонижающие. Показаны только при высоких значениях температуры.
Противокашлевые. Кашель — защитный механизм для изгнания инфекции из дыхательных путей. Поэтому средства, подавляющие кашлевой рефлекс назначают только в случае затяжных приступов, значительно ухудшающих качество жизни пациента.
Если у пациента наблюдается обструкция, подключают кислородотерапию.
Физиопроцедуры

Электрофорез с хлористым кальцием, ингаляции, кварц на область грудной клетки, массаж грудной клетки, дыхательная гимнастика.
Если в помещении, где находится больной, воздух пересушен (это часто бывает зимой при паровом отоплении), показано постоянное его увлажнение. Дело в том, что сухой воздух провоцирует высушивание слизистой оболочки дыхательных путей пациента, и, как следствие — приступы кашля.
Также пациенту необходимо обильное питье. Это важно по двум причинам. Во-первых, вместе с жидкостью из организма выводятся токсины, во-вторых, достаточное количество жидкости в организме способствует лучшему отхождению мокроты. Для этой цели рекомендована теплая щелочная минеральная вода, фитоотвары из липы, мать-и-мачехи, чаи с малиной и медом (если нет аллергии).
При хроническом бронхите в период ремиссии показано санаторно-курортное лечение. При среднетяжелом и тяжелом течении болезни пациенты постоянно принимают поддерживающие препараты, направленные на улучшение бронхиальной проводимости. Таким людям в обязательном порядке нужно заниматься дыхательными упражнениями и отказаться от курения.
Осложнения бронхита
К осложнениям могут привести такие факторы:
- поздно начатое или прерванное лечение;
- несоблюдение рекомендаций врача;
- ранний или преклонный возраст;
- сопутствующие хронические заболевания, особенно дыхательной системы, иммунодефициты;
- вредные привычки.
К часто встречающимся осложнениям острого бронхита относится пневмония. Она развивается, если воспалительный процесс с бронхов переходит на легкие.
Инфекция может распространяться за пределы дыхательной системы, вызывая воспаление оболочек сердца (миокардиты, перикардиты, эндокардиты), сосудов (васкулиты) или почек (гломерулонефрит).
Хронический бронхит может возникнуть как осложнение острого. Как было сказано, длительно и тяжело протекающий ХБ приводит и необратимым изменениям в бронхолегочной системе. В результате развивается ХОБЛ, бронхоэктатическая болезнь, эмфизема легких, кровохарканье.
Профилактика
Профилактические меры — прежде всего, общее укрепление иммунитета, закаливание, отказ от вредных привычек, своевременная ликвидация очагов инфекций, физическая активность, летний отдых на курортах.
Если уберечься от болезни не удалось, необходимо вовремя обращаться за врачебной помощью. Важно проходить курс, назначенный врачом полностью, не бросая лечение, как только стало полегче.Тогда вероятность того, что бронхит пройдет без последствий, значительно повышается.
- Wunderlich, «Geschichte der Medicin» (Штуттгардт, 1958).
- Мустафин Р. И., Протасова А. А., Буховец А. В., Семина И.И. Исследование интерполимерных сочетаний на основе (мет)акрилатов в качестве перспективных носителей в поликомплексных системах для гастроретентивной доставки. Фармация. 2014; 5: 3–5.
- А.В. Ланцова, Е.В. Санарова, Н.А. Оборотова и др. Разработка технологии получения инъекционной лекарственной формы на основе отечественной субстанции производной индолокарбазола ЛХС-1208 // Российский биотерапевтический журнал. 2014. Т. 13. № 3. С. 25-32.
- https://www.rmj.ru/articles/bolezni_dykhatelnykh_putey/Rasprostranennosty_atipichnoy_mikroflory_sredi_pacientov_s_bronhoobstruktivnymi_zabolevaniyami/.
- https://www.polyclin.ru/articles/bronhit/.
- М.П. Киселева, З.С. Шпрах, Л.М. Борисова и др. Доклиническое изучение противоопухолевой активности производного N-гликозида индолокарбазола ЛХС-1208. Сообщение II // Российский биотерапевтический журнал. 2015. № 3. С. 41-47.