Стеноз трахеи и бронхов — это сужение воздухоносных путей в результате морфологических изменений их стенки или внешнего сдавления. Трахео- и бронхостенозы проявляются дыхательными расстройствами: одышкой, кашлем, стридорозным типом дыхания, цианозом, задействованностью вспомогательной мускулатуры в акте дыхания. Диагноз уточняется посредством лучевых (рентгенографии, томографии, бронхографии), эндоскопических (трахеобронхоскопии) и функциональных методик (спирометрии). Лечение функционально значимых стенозов трахеи и бронхов эндоскопическое (бужирование, эндопротезирование, дилатация) или оперативное (резекция измененного участка трахеобронхиального дерева или легкого и др.).
Общие сведения
Стеноз трахеи и бронхов — нарушение трахеобронхиальной проводимости, в основе которого лежат органические или функциональные дефекты воздухоносных путей. Стенозы могут иметь врожденное и приобретенное происхождение. Истинная частота сужений просвета трахеобронхиального дерева органического генеза неизвестна, функциональные же стенозы по различным данным составляют 0,39-21% от общего количества случаев патологии. Стенозы трахеи и крупных бронхов вызывают расстройства акта дыхания, частые инфекционные осложнения и даже могут привести к летальному исходу от асфиксии. В связи с этим в современной пульмонологии не прекращается поиск и совершенствование радикальных методов лечения стенозов, в том числе с использованием методов эндоскопической хирургии.
Стеноз трахеи и бронхов
Причины
Причиной первичных приобретенных стенозов чаще всего служат рубцовые сужения трахеи и бронхов. Рубцовые деформации трахеобронхиальной стенки могут развиваться в результате следующих причин:
- Травмы дыхательных путей. Стенозы могут являться следствием длительной интубации и ИВЛ, трахеостомии, операций на трахее и бронхах, повреждений (ожогов дыхательных путей, травматических разрывов), длительного нахождения инородных тел в бронхах.
- Инфекционное воспаление. В ряде случаев стеноз становится следствием неспецифических воспалительных процессов или туберкулеза.
- Сдавление извне. К компрессионному стенозу может приводить внешнее сдавление воздухопроводящих путей увеличенными лимфоузлами при туберкулезном лимфадените, опухолями средостения, бронхогенной кистой.
- Врожденные аномалии. Первичный врожденный стеноз обусловлен аномалией развития трахеобронхиальной стенки, при которой имеет место гипоплазия мембранозной части трахеи и частичное или полное смыкание хрящевых колец. Большинство случаев вторичного врожденного стеноза связано с двойной дугой аорты, которая сдавливает грудной отдел трахеи, либо эмбриональными кистами и опухолями средостения.
- Болезни соединительной ткани. Функциональный врожденный стеноз обусловлен пролабированием мембранозной части трахеи и главных бронхов вследствие системной дисплазии соединительной ткани. У детей он нередко сочетается с аномалиями прикуса, деформациями позвоночника, плоскостопием, гипермобильностью суставов, «готическим нёбом», миопией и астигматизмом, грыжами живота и другими фенотипическими маркерами слабости соединительной ткани.

КТ органов грудной клетки. Стеноз правого главного бронха за счет мягкотканного образования в его просвете.
Классификация
Кроме врожденного и приобретенного происхождения, стенозы трахеи и бронхов могут иметь органическую, функциональную или смешанную природу. В свою очередь, органические стенозы могут быть первичными (обусловленными морфологическими дефектами трахеобронхиальной стенки) и вторичными, или компрессионными (вызванными сдавлением воздухоносных путей снаружи).
По протяженности суженного участка выделяют ограниченный (до 2 см) и протяженный стеноз (более 2 см); с учетом этиологии — идиопатический, посттрахеостомический, постинтубационный, посттравматический и др. В зависимости от уменьшения диаметра просвета приобретенные органические первичные стенозы трахеи и главных бронхов могут иметь три степени:
- 1 степень — просвет уменьшен на 1/3 диаметра
- 2 степень — просвет уменьшен на 2/3 диаметра
- 3 степень — просвет уменьшен более чем на 2/3 диаметра
По выраженности клинических проявлений различают стеноз в стадии компенсации, субкомпенсации и декомпенсации. Компенсированный стеноз трахеи протекает с минимальными симптомами; при субкомпенсированной форме нарушения дыхания возникают при незначительных физических нагрузках; для декомпенсированного стеноза характерны резкие дыхательные расстройства в покое.
Функциональный (экспираторный) стеноз трахеи и главных бронхов (трахеобронхиальная дискинезия, экспираторный коллапс трахеи и крупных бронхов) возникает как следствие врожденного или возникшего после рождения истончения мембранозной части крупных воздухоносных путей. Врожденные стенозы трахеи встречаются крайне редко.
Симптомы стеноза
Тяжесть проявлений обусловлена рядом факторов: степенью стеноза, его этиологией, степенью компенсации. Обычно яркая клиническая симптоматика возникает при сужении диаметра трахеи/бронхов на 50% и более. Во всех случаях стеноз трахеи и бронхов проявляется расстройствами дыхательной функции, гиповентиляцией или эмфиземой легких, развитием воспалительных изменений (трахеита, бронхита) ниже места сужения.
Наиболее типичным признаком стеноза трахеи служит затрудненный шумный выдох — экспираторный стридор. При тяжелых расстройствах дыхания больной занимает вынужденное положение с наклоном головы вперед; в дыхании задействована вспомогательная мускулатура; отмечается одышка, цианоз. Врожденные стенозы трахеи дают о себе знать сразу же после рождения или в первые дни жизни. При кормлении детей со стенозом трахеи отмечается поперхивание, часто возникает беспричинный кашель, приступы цианоза или удушья. В дальнейшем прослеживается отставание в физическом развитии. В тяжелых случаях гибель ребенка может наступить уже на первом году жизни от присоединившейся пневмонии или асфиксии.
Клиника функционального стеноза трахеи характеризуется кашлево-обморочным синдромом. Вначале у пациента возникает сухой лающий кашель, который может провоцироваться изменением позы (наклонами, поворотами, смехом, криком, натуживанием и другими действиями). На высоте кашлевого приступа возникает удушье, головокружение, потеря сознания, апноэ. Продолжительность обморока может колебаться от 0,5 до 5 минут. Восстановление дыхания происходит через стадию стридора. После приступа отмечается отхождение вязкого комка слизистой мокроты, двигательное возбуждение.
Стенозы крупных бронхов сопровождаются кашлем, как правило, мучительным, приступообразным, который часто ошибочно наводит на мысль о бронхиальной астме. Для стенозов данной локализации характерны рецидивирующие бронхиты и пневмонии, обусловленные нарушением дренажной функции бронхиального дерева. В периоды обострения воспалительного процесса отмечается ухудшение самочувствия, повышение температуры, кашель с гнойной мокротой, появление стридорозного дыхания.
Диагностика
Клиника стеноза трахеи и бронхов типична для многих заболеваний трахеобронхиального дерева. Поэтому при проведении диагностики пульмонологи опираются, главным образом, на объективные методы исследования: рентгенологические, эндоскопические, функциональные.
Первым шагом на пути постановки диагноза является рентгенография и томография трахеи и легких. Рентгенологическими признаками уменьшения просвета дыхательных путей служат форма трахеи в виде песочных часов, неподвижность ее мембранозной стенки, расширение просвета ниже места сужения, ателектаз или эмфизема соответствующего отдела легкого Данные о локализации, протяженности и степени стеноза уточняются посредством контрастных исследований — трахеографии и бронхографии. В выявлении сосудистых аномалий, взывающих стеноз трахеи, велика роль аортографии.

КТ органов грудной клетки. Выраженный стеноз проксимальных отделов трахеи вследствие вторичного распространения опухоли гортани
Решающее значение в диагностике стеноза трахеи и бронхов принадлежит эндоскопии дыхательных путей — трахеоскопии, бронхоскопии, в процессе которых есть возможность визуально подтвердить морфологические изменения трахеобронхиальной стенки, уточнить с помощью биопсии этиологию стеноза (рубцовая, опухолевая, туберкулезная). У больных с органическими стенозами трахеи и бронхов исследование ФВД (спирометрия, пневмотахография) имеет второстепенное значение (выявляются обструктивные нарушения), однако эти методы широко используются для подтверждения экспираторного стеноза.
Лечение стеноза трахеи и бронхов
Лечение рубцовых стенозов
При стенозах органического происхождения лечение, как правило, оперативное. Предпочтение отдается эндопросветным манипуляциям, если таковые технически выполнимы. Так, при рубцовых стенозах трахеи могут производиться инъекции преднизолона или триамцинолона в рубцовую ткань или ее лазерная вапоризация. Возможные операции:
- Малоинвазивные методы. При наличии технической возможности в случае непротяженного стеноза выполняется эндоскопическое восстановление просвета с помощью бронхоскопических тубусов, бужирование, баллонная дилатация, эндопротезирование стенозированного участка стентом.
- Резекционные вмешательства. В случае неэффективности или невозможности проведения эндоскопического лечения проводится циркулярная резекция участка стеноза с последующим наложением анастомоза «конец в конец». Если по данным обследования выявляются бронхоэктазы, фиброателектаз или другие необратимые изменения бронхов, производится резекция легкого или пневмонэктомия.
- Удаление опухолей. Лечение компрессионного стеноза трахеи заключается в удалении кист, опухолей средостения, обусловивших сужение. При обширных субтотальных стенозах трахеи возможна только трансплантация органа.
Лечение функциональных стенозов
При стенозах трахеи функционального характера может применяться консервативно-выжидательная тактика, однако она носит паллиативный, симптоматический характер. Во время обострений назначаются противокашлевые средства (преноксдиазин, кодеин), муколитики (бромгексин, ацетилцистеин), НПВС, антиоксиданты (витамин Е), иммуномодуляторы. Эффективно проведение лечебных бронхоскопий с введением антибиотиков и протеолитических ферментов. Из немедикаментозных средств терапии применяется акупунктура, лазеропунктура, электрофорез, точечный массаж, дыхательные упражнения. Радикальное лечение пролапса мембранозной части трахеи или главного бронха предполагает проведение пластического реконструктивного вмешательства (укрепление мембранозной части ауторебром или фасциальным лоскутом).
Прогноз и профилактика
Результаты оперативного лечения стеноза трахеи и бронхов большей частью удовлетворительные. Летальность минимальна, приступы удушья и кашля исчезают сразу после операции. Консервативно-выжидательная тактика может быть оправдана только при компенсированных формах стеноза или тяжелых сопутствующих заболеваниях. Некорригируемые субкомпенсированные и декомпенсированные стенозы угрожают развитием полной обтурации просвета трахеобронхиального дерева и асфиксии.
Профилактическое направление в данном вопросе предусматривает предупреждение повреждений трахеи и бронхов при проведении внутрипросветных манипуляций, травм воздухоносных путей, своевременное лечение неспецифических и специфических процессов, распознавание и удаление инородных тел и опухолей средостения.
Обструктивный бронхит
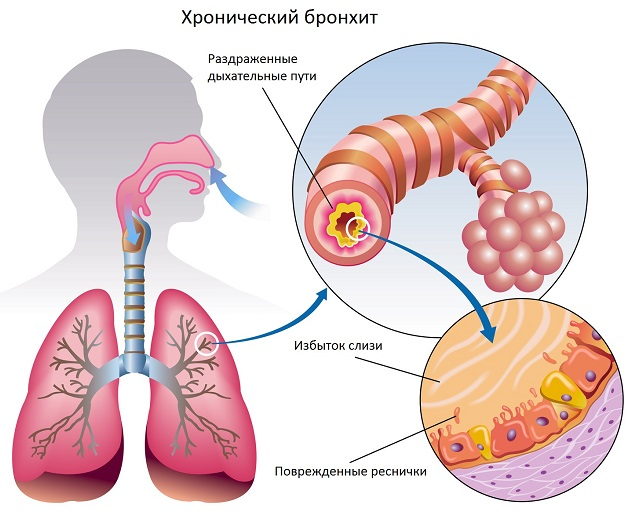
Обструктивный бронхит — диффузное воспаление бронхов мелкого и среднего калибра, протекающее с резким бронхиальным спазмом и прогрессирующим нарушением легочной вентиляции. Обструктивный бронхит проявляется кашлем с мокротой, экспираторной одышкой, свистящим дыханием, дыхательной недостаточностью. Диагностика обструктивного бронхита основана на аускультативных, рентгенологических данных, результатах исследования функции внешнего дыхания. Терапия обструктивного бронхита включает назначение спазмолитиков, бронходилататоров, муколитиков, антибиотиков, ингаляционных кортикостероидных препаратов, дыхательной гимнастики, массажа.
Общие сведения
Бронхиты (простые острые, рецидивирующие, хронические, обструктивные) составляют большую группу воспалительных заболеваний бронхов, различную по этиологии, механизмам возникновения и клиническому течению. К обструктивным бронхитам в пульмонологии относят случаи острого и хронического воспаления бронхов, протекающие с синдромом бронхиальной обструкции, возникающей на фоне отека слизистой, гиперсекреции слизи и бронхоспазма. Острые обструктивные бронхиты чаще развиваются у детей раннего возраста, хронические обструктивные бронхиты — у взрослых.
Хронический обструктивный бронхит, наряду с другими заболеваниями, протекающими с прогрессирующей обструкцией дыхательных путей (эмфиземой легких, бронхиальной астмой), принято относить к хронической обструктивной болезни легких (ХОБЛ). В Великобритании и США в группу ХОБЛ также включены муковисцидоз, облитерирующий бронхиолит и бронхоэктатическая болезнь.
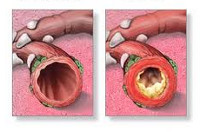
Обструктивный бронхит
Причины
Острый обструктивный бронхит этиологически связан с респираторно-синцитиальными вирусами, вирусами гриппа, вирусом парагриппа 3-го типа, аденовирусами и риновирусами, вирусно-бактериальными ассоциациями. При исследовании смыва с бронхов у пациентов с рецидивирующими обструктивными бронхитами часто выделяют ДНК персистирующих инфекционных возбудителей — герпесвируса, микоплазмы, хламидий. Острый обструктивный бронхит преимущественно встречается у детей раннего возраста. Развитию острого обструктивного бронхита наиболее подвержены дети, часто страдающие ОРВИ, имеющие ослабленный иммунитет и повышенный аллергический фон, генетическую предрасположенность.
Главными факторами, способствующими развитию хронического обструктивного бронхита, служат курение (пассивное и активное), профессиональные риски (контакт с кремнием, кадмием), загрязненность атмосферного воздуха (главным образом, двуокисью серы), дефицит антипротеаз (альфа1-антитрипсина) и др. В группу риска по развитию хронического обструктивного бронхита входят шахтеры, рабочие строительных специальностей, металлургической и сельскохозяйственной промышленности, железнодорожники, сотрудники офисов, связанные с печатью на лазерных принтерах и др. Хроническим обструктивным бронхитом чаще заболевают мужчины.
Патогенез
Суммация генетической предрасположенности и факторов окружающей среды приводит к развитию воспалительного процесса, в который вовлекаются бронхи мелкого и среднего калибра и перибронхиальная ткань. Это вызывает нарушение движения ресничек мерцательного эпителия, а затем и его метаплазию, утрату клеток реснитчатого типа и увеличение количества бокаловидных клеток. Вслед за морфологической трансформацией слизистой происходит изменение состава бронхиального секрета с развитием мукостаза и блокады мелких бронхов, что приводит к нарушению вентиляционно-перфузионного равновесия.
В секрете бронхов уменьшается содержание неспецифических факторов местного иммунитета, обеспечивающих противовирусную и противомикробную защиту: лактоферина, интерферона и лизоцима. Густой и вязкий бронхиальный секрет со сниженными бактерицидными свойствами является хорошей питательной средой для различных патогенов (вирусов, бактерий, грибков). В патогенезе бронхиальной обструкции существенная роль принадлежит активации холинергических факторов вегетативной нервной системы, вызывающих развитие бронхоспастических реакций.
Комплекс этих механизмов приводит к отеку слизистой бронхов, гиперсекреции слизи и спазму гладкой мускулатуры, т. е. развитию обструктивного бронхита. В случае необратимости компонента бронхиальной обструкции следует думать о ХОБЛ — присоединении эмфиземы и перибронхиального фиброза.
Симптомы острого обструктивного бронхита
Как правило, острый обструктивный бронхит развивается у детей первых 3-х лет жизни. Заболевание имеет острое начало и протекает с симптомами инфекционного токсикоза и бронхиальной обструкции.
Инфекционно-токсические проявления характеризуются субфебрильной температурой тела, головной болью, диспепсическими расстройствами, слабостью. Ведущими в клинике обструктивного бронхита являются респираторные нарушения. Детей беспокоит сухой или влажный навязчивый кашель, не приносящий облегчения и усиливающийся в ночное время, одышка. Обращает внимание раздувание крыльев носа на вдохе, участие в акте дыхания вспомогательной мускулатуры (мышц шеи, плечевого пояса, брюшного пресса), втяжение уступчивых участков грудной клетки при дыхании (межреберных промежутков, яремной ямки, над- и подключичной области). Для обструктивного бронхита типичен удлиненный свистящий выдох и сухие («музыкальные») хрипы, слышимые на расстоянии.
Продолжительность острого обструктивного бронхита — от 7-10 дней до 2-3 недель. В случае повторения эпизодов острого обструктивного бронхита три и более раз в год, говорят о рецидивирующем обструктивном бронхите; при сохранении симптомов на протяжении двух лет устанавливается диагноз хронического обструктивного бронхита.
Симптомы хронического обструктивного бронхита
Основу клинической картины хронического обструктивного бронхита составляют кашель и одышка. При кашле обычно отделяется незначительное количество слизистой мокроты; в периоды обострения количество мокроты увеличивается, а ее характер становится слизисто-гнойным или гнойным. Кашель носит постоянный характер и сопровождается свистящим дыханием. На фоне артериальной гипертензии могут отмечаться эпизоды кровохарканья.
Экспираторная одышка при хроническом обструктивном бронхите обычно присоединяется позже, однако в некоторых случаях заболевание может дебютировать сразу с одышки. Выраженность одышки варьирует в широких пределах: от ощущений нехватки воздуха при нагрузке до выраженной дыхательной недостаточности. Степень одышки зависит от тяжести обструктивного бронхита, наличия обострения, сопутствующей патологии.
Обострение хронического обструктивного бронхита может провоцироваться респираторной инфекцией, экзогенными повреждающими факторами, физической нагрузкой, спонтанным пневмотораксом, аритмией, применением некоторых медикаментов, декомпенсацией сахарного диабета и др. факторами. При этом нарастают признаки дыхательной недостаточности, появляется субфебрилитет, потливость, утомляемость, миалгии.
Объективный статус при хроническом обструктивном бронхите характеризуется удлиненным выдохом, участием дополнительных мышц в дыхании, дистанционными свистящими хрипами, набуханием вен шеи, изменением формы ногтей («часовые стеклышки»). При нарастании гипоксии появляется цианоз.
Тяжесть течения хронического обструктивного бронхита, согласно методическим рекомендациям российского общества пульмонологов, оценивается по показателю ОФВ1 (объему форсированного выдоха в 1 сек.).
- I стадия хронического обструктивного бронхита характеризуется значением ОФВ1, превышающим 50% от нормативной величины. В этой стадии заболевание незначительно влияет на качество жизни. Пациенты не нуждаются в постоянном диспансерном контроле пульмонолога.
- II стадия хронического обструктивного бронхита диагностируется при снижении ОФВ1 до 35-49% от нормативной величины. В этом случае заболевание существенно влияет на качество жизни; пациентам требуется систематическое наблюдение у пульмонолога.
- III стадия хронического обструктивного бронхита соответствует показателю ОФВ1 менее 34% от должного значения. При этом отмечается резкое снижение толерантности к нагрузкам, требуется стационарное и амбулаторное лечение в условиях пульмонологических отделений и кабинетов.
Осложнениями хронического обструктивного бронхита являются эмфизема легких, легочное сердце, амилоидоз, дыхательная недостаточность. Для постановки диагноза хронического обструктивного бронхита должны быть исключены другие причины одышки и кашля, прежде всего туберкулез и рак легкого.
Диагностика
В программу обследования лиц с обструктивным бронхитом входят физикальные, лабораторные, рентгенологические, функциональные, эндоскопичесике исследования. Характер физикальных данных зависит от формы и стадии обструктивного бронхита. По мере прогрессирования заболевания ослабевает голосовое дрожание, появляется коробочный перкуторный звук над легкими, уменьшается подвижность легочных краев; аускультативно выявляется жесткое дыхание, свистящие хрипы при форсированном выдохе, при обострении — влажные хрипы. Тональность или количество хрипов изменяются после откашливания.
Рентгенография легких позволяет исключить локальные и диссеминированные поражения легких, обнаружить сопутствующие заболевания. Обычно через 2-3 года течения обструктивного бронхита выявляется усиление бронхиального рисунка, деформация корней легких, эмфизема легких. Лечебно-диагностическая бронхоскопия при обструктивном бронхите позволяет осмотреть слизистую бронхов, осуществить забор мокроты и бронхоальвеолярный лаваж. С целью исключения бронхоэктазов может потребоваться выполнение бронхографии.
Необходимым критерием диагностики обструктивного бронхита является исследование функции внешнего дыхания. Наибольшее значение имеют данные спирометрии (в т. ч. с ингаляционными пробами), пикфлоуметрии, пневмотахометрии. На основании полученных данных определяются наличие, степень и обратимость бронхиальной обструкции, нарушения легочной вентиляции, стадия хронического обструктивного бронхита.
В комплексе лабораторной диагностики исследуются общие анализы крови и мочи, биохимические показатели крови (общий белок и белковые фракции, фибриноген, сиаловые кислоты, билирубин, аминотрансферазы, глюкоза, креатинин и др.). В иммунологических пробах определяется субпопуляционная функциональная способность Т-лимфоцитов, иммуноглобулины, ЦИК. Определение КОС и газового состава крови позволяет объективно оценить степень дыхательной недостаточности при обструктивном бронхите.
Проводится микроскопическое и бактериологическое исследование мокроты и лаважной жидкости, а с целью исключения туберкулеза легких — анализ мокроты методом ПЦР и на КУБ. Обострение хронического обструктивного бронхита следует дифференцировать от бронхоэктатической болезни, бронхиальной астмы, пневмонии, туберкулеза и рака легких, ТЭЛА.
Лечение обструктивного бронхита
При остром обструктивном бронхите назначается покой, обильное питье, увлажнение воздуха, щелочные и лекарственные ингаляции. Назначается этиотропная противовирусная терапия (интерферон, рибавирин и др.). При выраженной бронхообструкции применяются спазмолитические (папаверин, дротаверин) и муколитические (ацетилцистеин, амброксол) средства, бронхолитические ингаляторы (сальбутамол, орципреналин, фенотерола гидробромид). Для облегчения отхождения мокроты проводится перкуторный массаж грудной клетки, вибрационный массаж, массаж мышц спины, дыхательная гимнастика. Антибактериальная терапия назначается только при присоединении вторичной микробной инфекции.
Целью лечения хронического обструктивного бронхита служит замедление прогрессирования заболевания, уменьшение частоты и длительности обострений, улучшение качества жизни. Основу фармакотерапии хронического обструктивного бронхита составляет базисная и симптоматическая терапия. Обязательным требованием является прекращение курения.
Базисная терапия включает применение бронхорасширяющих препаратов: холинолитиков (ипратропия бромид), b2-агонистов (фенотерол, сальбутамол), ксантинов (теофиллин). При отсутствии эффекта от лечения хронического обструктивного бронхита используются кортикостероидные препараты. Для улучшения бронхиальной проходимости применяются муколитические препараты (амброксол, ацетилцистеин, бромгексин). Препараты могут вводиться внутрь, в виде аэрозольных ингаляций, небулайзерной терапии или парентерально.
При наслоении бактериального компонента в периоды обострения хронического обструктивного бронхита назначаются макролиды, фторхинолоны, тетрациклины, b-лактамы, цефалоспорины курсом 7-14 дней. При гиперкапнии и гипоксемии обязательным компонентом лечения обструктивного бронхита является кислородотерапия.
Прогноз и профилактика обструктивного бронхита
Острый обструктивный бронхит хорошо поддаются лечению. У детей с аллергической предрасположенностью обструктивный бронхит может рецидивировать, приводя к развитию астматического бронхита или бронхиальной астмы. Переход обструктивного бронхита в хроническую форму прогностически менее благоприятен.
Адекватная терапия помогает задержать прогрессирование обструктивного синдрома и дыхательной недостаточности. Неблагоприятными факторами, отягощающими прогноз, служат пожилой возраст больных, сопутствующая патология, частые обострения, продолжение курения, плохой ответ на терапию, формирование легочного сердца.
Меры первичной профилактики обструктивного бронхита заключаются в ведении здорового образа жизни, повышении общей сопротивляемости к инфекциям, улучшении условий труда и окружающей среды. Принципы вторичной профилактики обструктивного бронхита предполагают предотвращение и адекватное лечение обострений, позволяющее замедлить прогрессирование заболевания.
- Moustafine R. I., Bukhovets A. V., Sitenkov A. Y., Kemenova V. A., Rombaut P., Van den Mooter G. Eudragit® E PO as a complementary material for designing oral drug delivery systems with controlled release properties: comparative evaluation of new interpolyelectrolyte complexes with countercharged Eudragit® L 100 copolymers. Molecular Pharmaceutics. 2013; 10(7): 2630–2641. DOI: 10.1021/mp4000635.
- Renouard, «Histoire de la medicine» (П., 1948).
- Frédault, «Histoire de la médecine» (П., 1970).
- https://www.KrasotaiMedicina.ru/diseases/zabolevanija_pulmonology/bronchial-tracheal-stenosis.
- https://www.KrasotaiMedicina.ru/diseases/zabolevanija_pulmonology/obstructive-bronchitis.
- Moustafine R. I., Bukhovets A. V., Sitenkov A. Y., Kemenova V. A., Rombaut P., Van den Mooter G. Eudragit® E PO as a complementary material for designing oral drug delivery systems with controlled release properties: comparative evaluation of new interpolyelectrolyte complexes with countercharged Eudragit® L 100 copolymers. Molecular Pharmaceutics. 2013; 10(7): 2630–2641. DOI: 10.1021/mp4000635.
- Patil H., Tiwari R. V., Repka M. A. Recent advancements in mucoadhesive floating drug delivery systems: A mini-review. Journal of Drug Delivery Science and Technology. 2016; 31: 65–71.DOI: 10.1016/j.jddst.2015.12.002.
- ОФС.1.2.1.1.0003.15 Спектрофотометрия в ультрафиолетовой и видимой областях // Государственная фармакопея, XIII изд.