Сульфаниламидные препараты — химиотерапевтические средства широкого спектра действия из группы производных амида сульфаниловой кислоты (сульфаниламида) с общей формулой:

Амид сульфаниловой к-ты синтезирован Гельмо (P. Gelmo) в 1908 г. Однако применение этого вещества в медицинской практике было начато только в 1935 г. В 1932-1935 гг. исследованиями Г. Домагка была установлена высокая активность пронтозила (сульфаниламидоортохризоидина) при экспериментальной стрептококковой инфекции. Пронтозил был синтезирован в качестве азокрасителя в 1932г. Митчем и Кларером (F. Mietzsch, J. Klarer). В СССР аналогичное соединение было синтезировано в 1935 г. О. Ю. Магидсоном и М. В. Рубцовым и получило название «красный стрептоцид». В 1935 г. супругами Трефуэль (J. Trefouel, J. Trefouel), Нитти (F. Nitti) и Д. Бове было показано, что в результате биотрансформации пронтозила в организме образуется его активный метаболит — амид сульфаниловой к-ты, к-рый определяет антимикробную активность пронтозила. В связи с этим было предложено применять в мед. практике вместо пронтозила амид сульфаниловой к-ты, к-рый в СССР получил название «белый стрептоцид» (см. Стрептоцид).
Синтезировано более 10 тыс. различных производных сульфаниламида, из к-рых св. 130, начиная с 1935 г., применялись в мед. практике. В современной медицине используется ок. 40 химиотерапевтических препаратов данного ряда. Синтез производных сульфаниламида осуществлялся по линии получения соединений, замещенных по водороду сульфамидной группы (R1, производные по N1) или по водороду аминогруппы (R2, производные по N4). Установлено, что для проявления антимикробного действия С. п. необходимо наличие у них незамещенной аминогруппы в пара-положении к сульфамидной, т. e. у N4. Введение нек-рых гетероциклов (пиримидина, пиридазина, пиразина и др.) вместо водорода сульфамидной группы, т. е. в положение у N1 (R1), существенно повышает степень активности С. п. Замещение водорода аминогруппы у N4 (R2) сопровождается значительным снижением и даже полной утратой антимикробной активности соединений. Такого рода соединения проявляют антимикробную активность в организме только в том случае, если в процессе биотрансформации они подвергаются гидролитическому или восстановительному расщеплению с образованием свободной аминогруппы в положении N4. Эту закономерность используют в целях получения специальных препаратов для лечения кишечных инфекций. К числу таких С. п. относятся, напр., фталазол (см.), фтазин (см.) и другие N4 — замещенные С. п., к-рые характеризуются отсутствием или крайне низкой антибактериальной активностью in vitro, плохой растворимостью и незначительной степенью всасывания из жел.-киш. тракта. Однако такие препараты в кишечнике гидролизуются и превращаются в активные метаболиты со свободной в положении N4 аминогруппой, чем обусловлена их эффективность при кишечных инфекциях.
Сульфаниламидные препараты — белые или желтовато-белые кристаллические порошки без запаха, нек-рые из них имеют горьковатый вкус. Окрашенными являются С. п. из числа производных, среди к-рых практическое значение имеют так наз. салазосульфаниламиды, напр., салазопиридазин (см.) и салазодиметоксин (см.). С. п. в виде оснований плохо растворимы в воде. Хорошо растворимы в воде их натриевые и метилглюкаминовые соли, к-рые используют для приготовления растворов С. п. и в т. ч. инъекционных.
Сульфаниламидные препараты имеют широкий спектр антимикробного действия. К ним чувствительны грамположительные и грамотрицательные бактерии, нек-рые простейшие (плазмодии малярии, токсоплазмы), хламидии, актиномицеты, микобактерии лепры. На чувствительные микроорганизмы С. п. действуют бактериостатически. Бактерицидный эффект они могут оказывать только в высоких концентрациях, в к-рых они не накапливаются в организме при применении в терапевтических дозах.
Механизм антимикробного действия Сульфаниламидных препаратов обусловлен тем, что они блокируют синтез дигидрофолиевой к-ты на стадии образования дигидроптериновой к-ты, т. к. благодаря структурному сходству с ПАБ К — парааминобензойной кислотой (см.), участвующей в синтезе дигидроптериновой к-ты, С. п. вытесняют ПАБК из соответствующей ферментной системы и одновременно ингибируют фермент, к-рый катализирует эту стадию синтеза. Угнетение образования дигидрофолиевой к-ты под влиянием С. п. приводит к нарушению биосинтеза нуклеотидов, что сопровождается задержкой развития и размножения микроорганизмов. При избытке в среде ПАБ К и ее производных, напр., новокаина, анестезина и др., а также метионина, фолиевой к-ты, пуриновых и пиримидиновых оснований антимикробная активность С. п. снижается. Уменьшение активности С. п. в присутствии гноя и раневого отделяемого связано с высоким содержанием в этих субстратах ПАБ К и других антагонистов С. п.
В соответствии с особенностями фармакокинетики и применения среди С. п. различают соответствующие подгруппы. Напр., выделяют подгруппу С. п. хорошо всасывающихся из жел.-киш. тракта. Такие С. п. используют для системного лечения инфекций и с этой целью назначают внутрь и парентерально. В зависимости от скорости их выделения среди Сульфаниламидных препаратов данной группы различают:
1) препараты короткого действия (время полувыведения менее 10 час.) — стрептоцид (см.), норсульфазол (см.), сульфацил (см.), этазол (см.), сульфадимезин (см.), уросульфан (см. Сульфанилмочевина) и др.;
2) препараты средней продолжительности действия (время полувыведения 10-24 час.) — сульфазин (см.), сульфаметоксазол, сульфафеназол, метилсульфазин и др.;
3) препараты длительного действия (время полувыведения от 24 до 48 час.) — сульфапиридазин (см.), сульфадиметоксин (см.), сульфамонометоксин (см.), сульфаперин и др.;
4) препараты сверхдлительного действия (время полувыведения более 48 час.) — сульфален, сульфадоксин, сульфакломид.
Сульфаниламидные препараты пролонгированного действия отличаются от С. п. короткого действия более высокой липофильностью и в связи с этим в значительных количествах (до 50-90%) ре-абсорбируются в почечных канальцах, вследствие чего они медленнее выводятся из организма.
К подгруппе плохо всасывающихся из жел.-киш. тракта С. п. относятся сульгин (см.), фталазол и фтазин. Эти препараты используют для лечения кишечных инфекций.
В подгруппу С. п., предназначенных для местного применения, обычно включают растворимые соли (напр., натриевые) препаратов, хорошо всасывающихся из жел.-киш. тракта, напр., норсульфазол-натрий, этазол-натрий, стрептоцид растворимый и др. Препараты данной подгруппы применяют местно для лечения гнойных инфекций кожи и слизистых оболочек, инфицированных ран и т. п.
Кроме того, среди С. п. выделяют так наз. салазосульфаниламиды — азокрасители, синтезированные на основе нек-рых С. п. системного действия и салициловой кислоты (см.). К их числу относятся: салазопиридазин (см.), салазодиметоксин (см.) и сульфасалазин, к-рые применяются для лечения неспецифического язвенного колита.
В современной клинической практике широко применяются также комбинированные препараты, содержащие сульфаниламиды и нек-рые производные диаминопиримидина (напр., триметоприм), к-рые потенцируют действие С. п. путем нарушения синтеза тетрагидрофолиевой к-ты за счет ингибирования фермента дигидрофолатредуктазы. К числу таких комбинированных препаратов относится бисептол (син.: бактрим, котримоксазол, септрин и др.), содержащий сульфаметоксазол и триметоприм (в отношении 5:1). В отличие от С. п. бисептол действует бактерицидно, имеет более широкий спектр антимикробной активности и эффективен в отношении штаммов, устойчивых к С. п.
В практике используются и другие сочетания С. п. с производными диаминопиримидина. Напр., для лечения лекарственно-устойчивых форм малярии применяют комбинации сульфалена или сульфадоксина с хлоридином (см.), а для лечения токсоплазмоза — комбинации сульфазина с хлоридином.
Сульфаниламидные препараты применяют для лечения инфекций, вызванных чувствительными к этим препаратам микроорганизмами. Выбор препаратов производят с учетом особенностей их фармакокинетики. Так, при системных инфекциях (бактериальные инфекции дыхательных путей, легких, желче-и мочевыводящих путей и т. д.) используют С. п., хорошо всасывающиеся из жел.-киш. тракта. Для лечения кишечных инфекций назначают С. п., плохо всасывающиеся из жел.-киш. тракта (иногда в комбинации с хорошо всасывающимися С. п.).
Разовые и курсовые дозы Сульфаниламидных препаратов, а также схемы их назначения устанавливают в соответствии с продолжительностью действия препаратов. Так, С. п. короткого действия применяют в суточных дозах 4-6 г, назначая их в 4-6 приемов (курсовые дозы 20-30 г); С. п. средней продолжительности действия — в суточных дозах 1-3 г, назначая их в 2 приема (курсовые дозы 10- 15 г); С. п. длительного действия назначают в один прием в суточной дозе 0,5-2 г (курсовые дозы до 8 г). С. п. сверхдлительного действия назначают по двум схемам: 1) ежедневно в начальной дозе (в первый день ) 0,8-1 г и в дальнейшем в поддерживающих дозах по 0,2 г 1 раз в сутки; 2) по 1 разу в неделю в дозе 1,5 — 2 г. Детям дозы уменьшают в соответствии с возрастом.
Побочное действие С. п. проявляется диспептическими расстройствами, аллергическими реакциями, невритами, нарушениями со стороны ц. н. с. (головная боль, головокружение и др.), лейкопенией, метгемоглобинемией и др. Следует также иметь в виду, что вследствие плохой растворимости в воде С. п. и продукты их ацетилирования в организме могут выпадать в почках в виде кристаллов и вызывать кристаллурию (особенно при закислении мочи). Для профилактики этого осложнения при приеме С. п. целесообразно рекомендовать обильное щелочное питье.
Сульфаниламидные препараты противопоказаны при наличии в анамнезе данных о токсико-аллергических реакциях на какие-либо препараты данной группы.
Библиография: Кивман Г. Я., Рудзит Э. А. и Яковлев В. П. Фармакокинетика химиотерапевтических препаратов, М., 1982; Машковский М. Д. Лекарственные средства, ч. 2, с. 217,М., 1977; Падейская E. Н. и Полухинa Л. М. Новые сульфаниламидные препараты длительного действия для лечения инфекционных заболеваний, М., 1974; Experimental chemotherapy, ed. by R. J. Schnitzer a. F. Hawking, v. 2, pt 1, p. 169, 249, N. Y.-L., 1964; Klinische Pharmakologie und Pharmakotherapie, hrsg. v. H. P. Kuemmerle u. a., Munchen, 1976; The pharmacological basis of therapeutics, ed. by A. G. Gilman a. o., N. Y., 1980.
E. H. Падейская.
Лучшие препараты для лечения бронхита
Бронхит — распространенное заболевание нижних дыхательных путей, характеризующееся воспалительным процессом в нижней оболочке бронхов. Лечение бронхита зависит от того, как протекает само заболевание, в какой форме и стадии развития оно проходит. Лечить бронхит необходимо не зависимо от стадии его протекания. Очень важно своевременно начать лечение и не затягивать, т.к. могут быть тяжелые осложнения в виде пневмонии, хронической болезни легких или патологиями и нарушениями сердечно-сосудистой системы.
Бронхит — это заболевание нижних дыхательных путей, которое характеризуется воспалением слизистой оболочки бронхов. Может протекать в острой и хронической формах.
Лучшие противовирусные средства
Эти лекарства наиболее эффективные в первые дни заболевания, дальше они могут быть бесполезны. Специалисты рекомендуют следующие препараты:
- Ингавирин. Борется с вирусной инфекцией и стимулирует иммунитет для борьбы с вредоносными клетками. Снижает головную боль, лечит лихорадку, смягчает кашель и устраняет другие симптомы первой стадии заболевания. Рекомендуемая доза лекарства в день — 1 капсула. Из противопоказаний: нельзя употреблять лицам, не достигшим 18 лет, а также беременным женщинам. Лучше не совмещать с другими лекарственными средствами.
- Кагоцел. Хоть и считается сильным противовирусным препаратом, но по факту борется с ним второстепенным образом. Лекарство усиливает выработку интерферонов, которые борятся с возбудителем бронхита. Принимать лекарство рекомендуется как можно раньше. В отличие от ингавирина, подходит детям от 3 лет. Из побочных эффектов — аллергическая реакция. Поэтому при выборе данного средства не забудьте рассказать лечащему врачу, есть ли у вас аллергия и на что.
- Тамифлю (международное название — осельтамивир). Оказывает губительное действие на вирус. У этого лекарства побочных эффектов несколько больше: тошнота, рвота, слабость в мышцах и бессонница. Разрешен беременным, при грудном вскармливании и детям. Конечно же, лекарство нужно употреблять аккуратно и исключительно по рецепту врача.
Лучшие антибиотики
- Азитромицин. В аптеках можно встретить под другими названиями. Например, Азитрал Сумамед и другие. Преимущество — короткий курс лечения (3 дня), принимать нужно один раз за сутки. Оказывает быстрое воздействие на вирусное заболевание. Среди побочных эффектов были замечены жидкий стул, бессонница, головокружение. Более серьезных негативных последствий не несет за собой.
- Амоксиклав. Один из наиболее распространенных антибиотиков, которые назначаются врачами. Как правило, подходит при остром и хроническом бронхите. Т.е на начальных стадиях его употреблять необязательно. Побочные эффекты такие же, как и у предыдущего средства. Можно пить с 12 лет, только дозировку должен определять врач на основании возраста и веса человека.
- Панцеф. Тоже оказывает сильное воздействие на возбудители бронхита. Его можно применять беременным женщинам, детям и пожилым людям. При этом нужно внимательно следить за реакций организма и употреблять лекарство только по рекомендации врача.
Лучшие противовоспалительные лекарства
Если во время бронхита поднимается температура, то, как и во многих других случаях повышенной температуры, рекомендуется принимать парацетамол. В лекарстве обязательно должно быть одно вещество — фенспирид. Его можно встретить в наиболее распространенных и рекомендуемых врачами таблетках: Сиресп, Эпистат, Эреспал и Эладон. Вещество, входящее в их состав, снимает бронхиальное воспаление. Более того, эти лекарства можно сочетать с другими средствами по лечению бронхита.
Лучшие лекарства от кашля при бронхите
Как правило, начальная стадия бронхита сопровождается неприятным сухим кашлем. Для его лечения подходят препараты, содержащие кодеин (например, Терпинкод), а также Солодки корня сироп. Эти лекарства вызывает отхаркивающий эффект. Из побочных эффектов иногда были замечены сухость во рту, фрагментарное несильное онемение языка, а также боли в области живота, тошнота и проблемы стула (запор).
Лучшие муколитики
Муколитики — это средства, выводящие мокроту из легких. Самые распространенные:
- Ацетилцистеин. Увеличивает количество мокроты и способствует более эффективному выходу из легких. После рекомендации врача можно употреблять как детям, так и взрослым, и беременным, кормящим женщинам. Однако лучше не давать детям до 3 лет. Если одновременно с этим препаратом вы пропиваете курс антибиотиков, то Ацетилсцистеин лучше употреблять примерно через 2 часа после других лекарств.
- Карбоцистеин. Очень похож на предыдущее лекарство, поскольку направлен тоже на увеличение мокроты и создание отхаркивающего эффекта. Однако противопоказан в первом триместре беременности. Это вещество — карбоцистеин — можно найти в других лекарствах: Либексин Муко, Флуифорт, Флюдитек и Бронхобос.
Существует множество других средств и других групп лекарств, которые также полезны при лечении бронхита. Так или иначе, для каждого из них действует строгое правило: обязательная консультация у специалиста. Из-за наличия побочных эффектов, а также сильного воздействия некоторых препаратов, можно усугубить протекание заболевания или же вызвать другие воспалительные процессы. Поэтому прежде, чем выбирать самостоятельно лекарство, проконсультируйтесь у врача, убедитесь, что у вас точно наблюдается бронхит, и после этого, по рекомендации доктора, принимайте препараты.
Антибактериальная терапия больных хроническим бронхитом
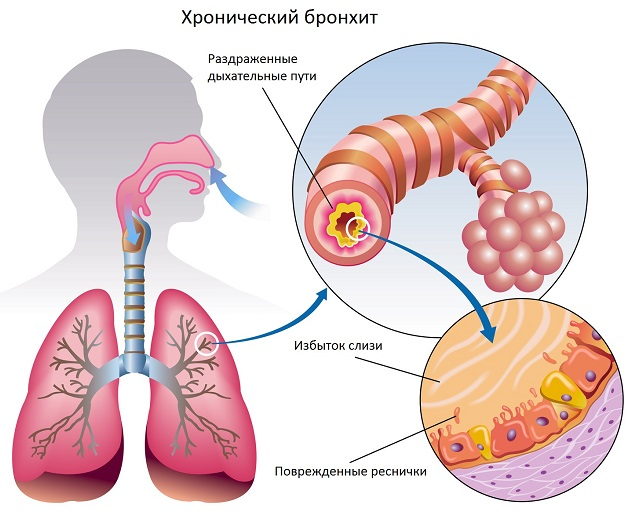
Хронический бронхит — самостоятельное заболевание (протекающее с обострениями и ремиссиями), характеризующееся диффузным поражением дыхательных путей с чрезмерной секрецией слизи в бронхиальном дереве. Так как количество бронхиального секрета невозможно точно измерить, в настоящее время принят клинический критерий заболевания — хронический или рецидивирующий кашель до 3 месяцев на протяжении 2-х лет подряд с выделением мокроты, который нельзя отнести к другим заболеваниям. Последнее подразумевает определение хронического бронхита методом исключения в связи с неспецифичностью его клинических проявлений.
Этиология и патогенез
Основной причиной хронического бронхита является длительное воздействие на слизистую оболочку бронха вредных примесей к вдыхаемому воздуху, в первую очередь, табачного дыма. Существенное значение имеют производственные факторы (запыленность и загазованность рабочих мест), а также общая загрязненность воздушного бассейна. Большую роль в развитии хронического бронхита играет патология ЛОР-органов, возможно, являющаяся проявлением общей пораженности респираторного тракта, и нарушение кондиционирующей функции носового дыхания. Вышеперечисленные факторы приводят к перестройке слизистой оболочки, заключающейся в гипертрофии слизистых желез и увеличении числа слизепродуцирующих клеток бронхиального эпителия, постепенно замещающих ресничные клетки, ответственные за эвакуацию слизи и механическое очищение бронхов от пылевого и микробного загрязнения. Одновременно с гиперсекрецией слизи (гиперкриния) происходит нарушение физико-химических (вязкость, эластичность) и антимикробных свойств (дискриния). Это ведет к застою слизи вместе с содержащимися в ней загрязнениями, обусловливает необходимость ее эвакуации с помощью патологического процесса — кашля и способствует вторичному развитию внутрибронхиальной инфекции, главными возбудителями которой являются пневмотропные микроорганизмы — стрептококк и гемофильная палочка. Внутрибронхиальная инфекция обычно течет с периодическими обострениями, причинамикоторых бывают неблагоприятные погодные условия, охлаждение, заражение вирусной инфекцией. Нарушение защитно-очистительных функций бронхов и персистирование в них инфекции определяют повышенную вероятность развития в легочной ткани инфекционных процессов (острых пневмоний, деструктивных пневмоний), которые у больных хроническим бронхитом наблюдаются в несколько раз чаще, чем у лиц без предшествующей патологии бронхов, и нередко характеризуются затяжным и осложненным течением. У части больных хроническим бронхитом наблюдается прогрессирующее нарушение проходимости преимущественно мелких бронхов. Важную роль в этом играют экспираторный коллапс мелких дыхательных путей, спазм бронхиальной мускулатуры, отек слизистой и другие факторы. В результате обструкции происходит нарушение вентиляционно-перфузионных отношений и развитие гипоксемии. Это, в свою очередь, обусловливает спазм легочных артериол, повышение легочного сосудистого сопротивления, гипертензию и формирование «легочного сердца». Таким образом, обструкция мелких бронхов приводит к дыхательной и сердечной недостаточности, что является причиной инвалидизации и смерти больных. В большинстве случаев обструктивный бронхит сопровождается эмфиземой, усугубляющей функциональные расстройства.
Классификация
Принципиально важно деление хронического бронхита на обструктивный и необструктивный . В диагнозе также отражают наличие слизисто-гнойного воспалительного процесса. Различают 4 формы хронического бронхита: простой, гнойный, обструктивный и гнойно-обструктивный. Важными характеристиками болезни являются ее течение (латентное, с редкими обострениями, с частыми обострениями, непрерывно рецидивирующее) и фаза (обострение или ремиссия). В последние годы по рекомендациям Европейского респираторного общества предлагают оценивать степень тяжести ХОЗЛ (ХОБЛ) или хронического обструктивного бронхита в зависимости от величины ОФВ1, выраженной в процентах от должной величины: легкая ОФВ1 70%, средняя — в пределах от 50-69% и тяжелая — ОФВ1 меньше 50%.
Клиническая картина, течение
Для хронического бронхита характерны отсутствие острого начала заболевания и медленное его прогрессирование. Первым симптомом болезни обычно является утренний кашель, который усиливается в холодное и сырое время года, ослабевает или полностью прекращается летом. В дальнейшем кашель постепенно нарастает и отмечается в течение всего дня и ночью. Количество мокроты при хроническом бронхите невелико. Обострения хронического бронхита характеризуются как вялые, проявляются недомоганием, потливостью, особенно по ночам, усилением кашля, тахикардией, нормальной или субфебрильной температурой тела, появлением или усилением одышки. Продолжительность обострения хронического бронхита может составлять 3-4 недели и более. Наряду с рецидивирующим течением при хроническом бронхите нередко длительное время отмечается латентное или малосимптомное течение, без выраженных обострений. При хроническом обструктивном бронхите появляются стойкие симптомы хронической бронхиальной обструкции: — одышка при физической нагрузке; — усиление одышки под влиянием неспецифических стимулов; — надсадный малопродуктивный кашель, при котором выделение небольшого количества мокроты требует значительных усилий больного, но кашлевой толчок получается слабым из-за слабости дыхательных мышц и коллапса дыхательных путей при повышении внутригрудного давления; — удлинение фазы выдоха при спокойном и особенно форсированном дыхании; — рассеянные сухие хрипы преимущественно высоких тонов на выдохе; — симптомы повышенной воздухонаполняемости легких. Результаты многолетних наблюдений за больными позволили установить, что хронический обструктивный бронхит — медленно прогрессирующее заболевание, начинающееся за много лет до появления клинических симптомов дыхательной недостаточности, и прогноз зависит от темпов прогрессирования процесса. Основными причинами смерти больных хроническим бронхитом являются острая дыхательная недостаточность, возникающая на фоне хронических нарушений дыхания, активный воспалительный процесс в бронхолегочной системе и недостаточность кровообращения. Также присутствуют указания на тромбоэмболию легочной артерии и спонтанный пневмоторакс.
Лечение
Особое значение при хроническом бронхите придается этиотропному лечению , дающему наибольший эффект. Все остальные виды терапии по сути являются симптоматическими. Прекращение курения — основа начала терапии. Уже спустя несколько месяцев после прекращения курения обычно значительно уменьшаются или полностью прекращаются кашель и выделение мокроты, однако прежде сформировавшиеся необратимые изменения в дыхательных путях и легких не исчезают. Санация очагов инфекции также имеет первостепенное значение в связи с удалением мест скопления патогенных микроорганизмов. В этой связи огромное значение придается назначению больным антибактериальной терапии. Основными показаниями для назначения антибиотиков при хроническом бронхите служит активный бактериальный воспалительный процесс в бронхиальном дереве. Оптимальным считается использование антибиотика, специфически активного в отношении значимого инфекционного агента. Применение препаратов широкого спектра действия, подавляющих нормальную микрофлору, способствует разрастанию резистентных грамотрицательных микроорганизмов в носоглотке и дальнейшему прогрессированию хронического воспалительного процесса. Способ введения препарата (прием внутрь, парентеральное введение или в виде аэрозоля) определяется тяжестью обострения и способностью антибиотика создавать высокую концентрацию в тканях бронхов и в бронхиальной слизи. Клинический результат (а не данные антибиотикограммы) является основой для суждения о правильности выбора препарата. Следует отметить, что при хроническом бронхите эффективная антибактериальная терапия может стать причиной ухудшения выделения мокроты, так как снижение ее инфицированности сопровождается уменьшением муколитического действия бактериальных энзимов. Как говорилось выше, наиболее частыми возбудителями инфекционного процесса в бронхах являются H. Influenzae и S. Aureus, основным механизмом развития устойчивости которых к антибиотикам является продукция ?-лактамаз широкого спектра (до 10% штаммов H. Influenzae и 70-80% штаммов S. Aureus), соответственно данные микроорганизмы способны разрушать природные и полусинтетические пенициллины, цефалоспорины I поколения. Поэтому препаратами выбора для лечения бронхитов данной этиологии являются защищенные аминопенициллины (например, амоксициллин/клавуланат) и цефалоспорины II поколения (цефалоспорины III-IV поколений и карбапенемы не имеют преимуществ). Комбинация амоксициллин/клавуланат (Панклав) обеспечивает высокую бактерицидную активность препарата . Основные фармакокинетические параметры амоксициллина и клавулановой кислоты сходны. После приема внутрь оба компонента препарата быстро абсорбируются из ЖКТ. Одновременный прием пищи не влияет на абсорбцию. Cmax в плазме крови достигаются приблизительно через 1 ч после приема. Оба компонента в высоких концентрациях обнаруживаются в жидкостях и тканях организма, в том числе в бронхиальном секрете. Препарат назначается внутрь взрослым и детям старше 12 лет (или с массой тела более 40 кг) по 1 таб. 250 мг 3 раза/сут. при легком и среднетяжелом течении и по 2 таб. по 250 мг или 1 таб. по 500 мг 3 раза/сут. В случае тяжелого течения инфекции максимальная суточная доза клавулановой кислоты (в форме калиевой соли) составляет для взрослых 600 мг, для детей — 10 мг/кг массы тела. Максимальная суточная доза амоксициллина составляет для взрослых 6 г, для детей — 45 мг/кг массы тела. Большинство препаратов группы цефалоспоринов второго и третьего поколения вводятся парентерально и могут быть использованы при тяжелом обострении хронического бронхита в условиях стационара. Для терапии неосложненных форм хронического бронхита могут быть рекомендованы макролиды, обладающие способностью создавать высокую местную концентрацию препарата в тканях и проникать внутрь клеток, подавляя рост облигатных паразитов (микоплазмы, легионеллы, хламидии), которые могут быть причиной обострений хронического бронхита. Эти препараты (азитромицин, спирамицин, кларитромицин) редко вызывают аллергическое реакции и не взаимодействуют с теофиллином. Тетрациклины (в частности, доксициклин) сохраняют значение при хроническом бронхите только как препараты второгоряда. Большинство фторхинолинов (ципрофлоксацин, спарфлоксацин, тровафлоксацин) слабо влияют на стрептококки, но достаточно широкий спектр действия, особенно при легионеллезной, микоплазменной, хламидиозной инфекции, способность создавать высокую концентрацию в тканях бронхов и бронхиальной слизи делает их востребованными у больных с высоким риском развития дисбактериоза и у ослабленных пациентов. Таким образом, достаточно большой список антибактериальных препаратов дает возможность врачу с учетом состояния больного, степени тяжести его заболевания, микроорганизма, вызвавшего патологический процесс, сделать правильный выбор препарата и способа его введения.
- Moustafine R. I., Bukhovets A. V., Sitenkov A. Y., Kemenova V. A., Rombaut P., Van den Mooter G. Eudragit® E PO as a complementary material for designing oral drug delivery systems with controlled release properties: comparative evaluation of new interpolyelectrolyte complexes with countercharged Eudragit® L 100 copolymers. Molecular Pharmaceutics. 2013; 10(7): 2630–2641. DOI: 10.1021/mp4000635.
- Ковнер, «Очерки истории M.».
- А.В. Ланцова, Е.В. Санарова, Н.А. Оборотова и др. Разработка технологии получения инъекционной лекарственной формы на основе отечественной субстанции производной индолокарбазола ЛХС-1208 // Российский биотерапевтический журнал. 2014. Т. 13. № 3. С. 25-32.
- https://xn--90aw5c.xn--c1avg/index.php/%D0%A1%D0%A3%D0%9B%D0%AC%D0%A4%D0%90%D0%9D%D0%98%D0%9B%D0%90%D0%9C%D0%98%D0%94%D0%9D%D0%AB%D0%95_%D0%9F%D0%A0%D0%95%D0%9F%D0%90%D0%A0%D0%90%D0%A2%D0%AB.
- https://aptekagmc.ru/luchshie-preparaty-dlya-lecheniya-bronhita.
- https://www.rmj.ru/articles/klinicheskaya_farmakologiya/Antibakterialynaya_terapiya_bolynyh_hronicheskim_bronhitom/.
- Киржанова Е. А., Хуторянский В. В., Балабушевич Н. Г., Харенко А. В., Демина Н. Б. Методы анализа мукоадгезии: от фундаментальных исследований к практическому применению в разработке лекарственных форм. Разработка и регистрация лекарственных средств. 2014; 3(8): 66–80. DOI: 10.33380/2305-2066-2019-8-4-27-31.
- Мустафин Р. И., Буховец А. В., Протасова А. А., Шайхрамова Р. Н., Ситенков А. Ю., Семина И. И. Сравнительное исследование поликомплексных систем для гастроретентивной доставки метформина. Разработка и регистрация лекарственных средств. 2015; 1(10): 48–50.
- Baas, «Geschichte d. Medicin».