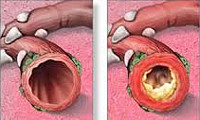
Бронхит — это диффузно-воспалительное заболевание бронхов, затрагивающее слизистую оболочку или всю толщу стенки бронхов. Повреждение и воспаление бронхиального дерева может возникать как самостоятельный, изолированный процесс (первичный бронхит) или развиваться как осложнение на фоне имеющихся хронических заболеваний и перенесенных инфекций (вторичный бронхит). Повреждение слизистого эпителия бронхов нарушает выработку секрета, двигательную активность ресничек и процесс очищения бронхов. Разделяют острый и хронический бронхит, различающиеся по этиологии, патогенезу и лечению.
Общие сведения
Бронхит — диффузно-воспалительное заболевание бронхов, затрагивающее слизистую оболочку или всю толщу стенки бронхов. Повреждение и воспаление бронхиального дерева может возникать как самостоятельный, изолированный процесс (первичный бронхит) или развиваться как осложнение на фоне имеющихся хронических заболеваний и перенесенных инфекций (вторичный бронхит). Повреждение слизистого эпителия бронхов нарушает выработку секрета, двигательную активность ресничек и процесс очищения бронхов. Разделяют острый и хронический бронхит, различающиеся по этиологии, патогенезу и лечению.
Бронхит
Острый бронхит
Острое течение бронхита характерно для многих острых респираторных инфекций (ОРВИ, ОРЗ). Чаще всего причиной острого бронхита являются вирусы парагриппа, респираторно-синцитиальный вирус, аденовирусы, реже — вирус гриппа, кори, энтеровирусы, риновирусы, микоплазмы, хламидии и смешанные вирусно-бактериальные инфекции. Острый бронхит редко имеет бактериальную природу (пневмококки, стафилококки, стрептококки, гемофильная палочка, возбудитель коклюша). Воспалительный процесс сначала затрагивает носоглотку, миндалины, трахею, постепенно распространяясь на нижние дыхательные пути — бронхи.
Вирусная инфекция может провоцировать размножение условно-патогенной микрофлоры, усугубляя катаральные и инфильтративные изменения слизистой. Поражаются верхние слои стенки бронхов: возникает гиперемия и отек слизистой оболочки, выраженная инфильтрация подслизистого слоя, происходят дистрофические изменения и отторжение эпителиальных клеток. При правильном лечении острый бронхит имеет благоприятный прогноз, структура и функции бронхов полностью восстанавливаются и через 3 — 4 недели. Острый бронхит очень часто наблюдается в детском возрасте: этот факт объясняется высокой восприимчивостью детей к респираторным инфекциям. Регулярно повторяющиеся бронхиты способствуют переходу заболевания в хроническую форму.
Хронический бронхит
Хронический бронхит — это длительно протекающее воспалительное заболевание бронхов, прогрессирующее со временем и вызывающее структурные изменения и нарушение функций бронхиального дерева. Хронический бронхит протекает с периодами обострений и ремиссий, часто имеет скрытое течение. В последнее время наблюдается рост заболеваемости хроническим бронхитом в связи с ухудшением экологии (загрязнением воздуха вредными примесями), широким распространением вредных привычек (курение), высоким уровнем аллергизации населения. При длительном воздействии неблагоприятных факторов на слизистую дыхательного тракта развиваются постепенные изменения в строении слизистой оболочки, повышенное выделение мокроты, нарушение дренажной способности бронхов, снижение местного иммунитета. При хроническом бронхите возникает гипертрофия желез бронхов, утолщение слизистой оболочки. Прогрессирование склеротических изменений стенки бронхов ведет к развитию бронхоэктазов, деформирующего бронхита. Изменение воздухопроводящей способности бронхов значительно нарушает вентиляцию легких.
Классификация бронхитов
Бронхиты классифицируют по ряду признаков:
По тяжести течения:
- легкой степени
- средней степени
- тяжелой степени
По клиническому течению:
- острый бронхит
- хронический бронхит
Острый бронхит
Острые бронхиты в зависимости от этиологического фактора бывают:
- инфекционного происхождения (вирусного, бактериального, вирусно-бактериального)
- неинфекционного происхождения (химические и физические вредные факторы, аллергены)
- смешанного происхождения (сочетание инфекции и действия физико-химических факторов)
- неуточненной этиологии
По области воспалительного поражения различают:
- трахеобронхиты
- бронхиты с преимущественным поражением бронхов среднего и мелкого калибра
- бронхиолиты
По механизму возникновения выделяют первичные и вторичные острые бронхиты. По характеру воспалительного экссудата различают бронхиты: катаральные, гнойные, катарально-гнойные и атрофические.
Хронический бронхит
В зависимости от характера воспаления различают катаральный хронический бронхит и гнойный хронический бронхит. По изменению функции внешнего дыхания выделяют обструктивный бронхит и необструктивную форму заболевания. По фазам процесса в течении хронического бронхита чередуются обострения и ремиссии.
Основными факторами, способствующими развитию острого бронхита являются:
- физические факторы (сырой, холодный воздух, резкий перепад температур, воздействие радиации, пыль, дым);
- химические факторы (присутствие поллютантов в атмосферном воздухе — оксида углерода, сероводорода, аммиака, паров хлора, кислот и щелочей, табачного дыма и др.);
- вредные привычки (курение, злоупотребление алкоголем);
- застойные процессы в малом круге кровообращения (сердечно-сосудистые патологии, нарушение механизма мукоцилиарного клиренса);
- присутствие очагов хронической инфекции в полости рта и носа — синуситы, тонзиллиты, аденоидиты;
- наследственный фактор (аллергическая предрасположенность, врожденные нарушения бронхолегочной системы).
Установлено, что курение является основным провоцирующим фактором в развитии различных бронхолегочных патологий, в т. ч. хронического бронхита. Курильщики болеют хроническим бронхитом в 2-5 раз чаще, чем некурящие. Вредное влияние табачного дыма наблюдается и при активном, и при пассивном курении.
Предрасполагает к возникновению хронического бронхита длительное воздействие на человека вредных условий производства: пыли — цементной, угольной, мучной, древесной; паров кислот, щелочей, газов; некомфортный режим температуры и влажности. Загрязнение атмосферного воздуха выбросами промышленных предприятий и транспорта, продуктами сгорания топлива оказывает агрессивное воздействие в первую очередь на дыхательную систему человека, вызывая повреждение и раздражение бронхов. Высокая концентрация вредных примесей в воздухе крупных городов, особенно в безветренную погоду, приводит к тяжелым обострениям хронического бронхита.
Повторно перенесенные ОРВИ, острые бронхиты и пневмонии, хронические заболевания носоглотки, почек могут в дальнейшем вызвать развитие хронического бронхита. Как правило, инфекция наслаивается на уже имеющееся поражение слизистой органов дыхания другими повреждающими факторами. Сырой и холодный климат способствует развитию и обострению хронических заболеваний, в том числе бронхита. Важная роль принадлежит наследственности, которая при определенных условиях повышает риск возникновения хронического бронхита.
Симптомы бронхита
Острый бронхит
Основной клинический симптом острого бронхита — низкий грудной кашель — появляется обычно на фоне уже имеющихся проявлений острой респираторной инфекции или одновременно с ними. У пациента отмечаются повышение температуры (до умеренно высокой), слабость, недомогание, заложенность носа, насморк. В начале заболевания кашель сухой, со скудной, трудно отделяемой мокротой, усиливающийся по ночам. Частые приступы кашля вызывают болезненные ощущения в мышцах брюшного пресса и грудной клетки. Через 2-3 дня начинает обильно отходить мокрота (слизистая, слизисто-гнойная), и кашель становится влажным и мягким. В легких выслушиваются сухие и влажные хрипы. В неосложненных случаях острого бронхита одышки не наблюдается, а ее появление свидетельствует о поражении мелких бронхов и развитии обструктивного синдрома. Состояние больного нормализуется в течение нескольких дней, кашель может еще продолжаться несколько недель. Длительная высокая температура говорит о присоединении бактериальной инфекции и развитии осложнений.
Хронический бронхит
Хронический бронхит возникает, как правило, у взрослых, после неоднократно перенесенных острых бронхитов, или при длительном раздражении бронхов (сигаретный дым, пыль, выхлопные газы, пары химических веществ). Симптомы хронического бронхита определяются активностью заболевания (обострение, ремиссия), характером (обструктивный, необструктивный), наличием осложнений.
Основное проявление хронического бронхита — это длительный кашель в течение нескольких месяцев более 2 лет подряд. Кашель обычно влажный, появляется в утренние часы, сопровождается выделением незначительного количества мокроты. Усиление кашля наблюдается в холодную, сырую погоду, а затихание — в сухое теплое время года. Общее самочувствие пациентов при этом почти не изменяется, кашель для курильщиков становится привычным явлением. Хронический бронхит со временем прогрессирует, кашель усиливается, приобретает характер приступов, становится надсадным, непродуктивным. Появляется жалобы на гнойную мокроту, недомогание, слабость, утомляемость, потливость по ночам. Присоединяется одышка при нагрузках, даже незначительных. У пациентов с предрасположенностью к аллергии возникают явления бронхоспазма, свидетельствующие о развитии обструктивного синдрома, астматических проявлений.
Осложнения
Бронхопневмония является частым осложнением при остром бронхите, развивается в результате снижения местного иммунитета и наслоения бактериальной инфекции. Многократно перенесенные острые бронхиты (3 и более раз в год), приводят к переходу воспалительного процесса в хроническую форму. Исчезновение провоцирующих факторов (отказ от курения, перемена климата, смена места работы) может полностью избавить пациента от хронического бронхита. При прогрессировании хронического бронхита возникают повторные острые пневмонии, а при длительном течении заболевание может перейти в хроническую обструктивную болезнь легких. Обструктивные изменения бронхиального дерева рассматриваются как предастменное состояние (астматический бронхит) и повышают риск возникновения бронхиальной астмы. Появляются осложнения в виде эмфиземы легких, легочной гипертензии, бронхоэктатической болезни, сердечно-легочной недостаточности.
Диагностика
Диагностика различных форм бронхита основывается на изучении клинической картины заболевания и результатах исследований и лабораторных анализов:
- Общего анализа крови и мочи;
- Иммунологического и биохимического анализов крови;
- Рентгенографии легких;
- Спирометрии, пикфлоуметрии;
- Бронхоскопии, бронхографии;
- ЭКГ, эхокардиографии;
- Микробиологического анализа мокроты.
Лечение бронхитов
В случае бронхита с тяжелой сопутствующей формой ОРВИ показано лечение в отделении пульмонологии, при неосложненном бронхите лечение — амбулаторное. Терапия бронхита должна быть комплексной: борьба с инфекцией, восстановление проходимости бронхов, устранение вредных провоцирующих факторов. Важно пройти полный курс лечения острого бронхита, чтобы исключить его переход в хроническую форму. В первые дни болезни показан постельный режим, обильное питье (в 1,5 — 2 раза больше нормы), молочно-растительная диета. На время лечения обязателен отказ от курения. Необходимо повышать влажность воздуха в помещении, где находится больной бронхитом, так как в сухом воздухе кашель усиливается.
Терапия острого бронхита может включать противовирусные препараты: интерферон (интраназально), при гриппе — ремантадин, рибавирин, при аденовирусной инфекции — РНК-азу. В большинстве случаев антибиотики не применяют, за исключением случаев присоединения бактериальной инфекции, при затяжном течении острого бронхита, при выраженной воспалительной реакции по результатам лабораторных анализов. Для улучшения выведения мокроты назначают муколитические и отхаркивающие средства (бромгексин, амброксол, отхаркивающий травяной сбор, ингаляции с содовым и солевым растворами). В лечении бронхита применяют вибрационный массаж, лечебную гимнастику, физиотерапию. При сухом непродуктивном болезненном кашле врач может назначить прием препаратов, подавляющих кашлевой рефлекс — окселадин, преноксдиазин и др.
Хронический бронхит требует длительного лечения, как в период обострения, так и в период ремиссии. При обострении бронхита, при гнойной мокроте назначаются антибиотики (после определения чувствительности к ним выделенной микрофлоры), разжижающие мокроту и отхаркивающие препараты. В случае аллергической природы хронического бронхита необходим прием антигистаминных препаратов. Режим — полупостельный, обязательно теплое обильное питье (щелочная минеральная вода, чай с малиной, медом). Иногда проводят лечебную бронхоскопию, с промыванием бронхов различными лекарственными растворами (бронхиальный лаваж). Показана дыхательная гимнастика и физиолечение (ингаляции, УВЧ, электрофорез). В домашних условиях можно использовать горчичники, медицинские банки, согревающие компрессы. Для усиления сопротивляемости организма принимают витамины и иммуностимуляторы. Вне обострения бронхита желательно санаторно-курортное лечение. Очень полезны прогулки на свежем воздухе, нормализующие дыхательную функцию, сон и общее состояние. Если в течение 2 лет не наблюдается обострений хронического бронхита, больного снимают с диспансерного наблюдения у пульмонолога.
Прогноз
Острый бронхит в неосложненной форме длится около двух недель и заканчивается полным выздоровлением. В случае сопутствующих хронических заболеваний сердечно-сосудистой системы наблюдается затяжное течение заболевания (месяц и более). Хроническая форма бронхита имеет длительное течение, смену периодов обострений и ремиссий.
Профилактика
Профилактические меры по предупреждению многих бронхолегочных заболеваний, в том числе острого и хронического бронхитов, включают в себя: ликвидацию или ослабление воздействия на органы дыхания вредных факторов (запыленности, загрязненности воздуха, курения), своевременное лечение хронических инфекций, профилактику аллергических проявлений, повышение иммунитета, здоровый образ жизни.
Какие бывают заболевания дыхательных путей и как их можно лечить?
Заболевания дыхательных путей в некотором смысле являются частью нашей жизни: сложно встретить человека, у которого никогда не болело горло или не было насморка. Особенно часто мы болеем в межсезонье, когда иммунная система ослаблена, а случайно попасть под сквозняк или переохладиться из-за неправильно подобранной одежды — проще простого.
В статье рассмотрим типы заболеваний дыхательных путей (ЗДП) и расскажем, какие меры можно предпринять, чтобы справиться с болезнью.
Виды заболеваний верхних и нижних дыхательных путей
Сперва определим, из-за чего вообще могут возникнуть заболевания органов дыхания. Причин не так много, и условно заболевания дыхательных путей можно разделить на:
- Инфекционные — развиваются вследствие поражения организма вирусами, бактериями или грибками. Инфекция — самая распространенная причина ЗДП.
- Аллергические — когда аллергия выходит из-под контроля и воспалительные процессы в дыхательных путях перерастают в полноценное заболевание.
- Аутоиммунные — более редкий и опасный вариант. В этом случае организм становится сам себе врагом и атакует собственные клетки. Амбулаторное лечение в данной ситуации невозможно.
- Наследственные — тоже встречаются реже первых двух типов и представляют более серьезную угрозу. Почти все наследственные ЗДП развиваются в легких, причем настолько быстро, что неизменно ведут к госпитализации.
Отдельно стоит упомянуть врожденные заболевания дыхательных путей. Это пороки развития легких, и связаны они не с наследственностью, а с индивидуальным «сбоем» при формировании органов. Обычно диагностируются в младенческом возрасте, но тяжело лечатся и чаще всего перерастают в хроническое заболевание. В некоторых случаях возможно «подправить» дефект с помощью хирургического вмешательства.
Чтобы перейти к рассмотрению конкретных ЗДП обозначим сперва, что дыхательные пути делятся на верхние и нижние. К верхним органам дыхания относятся носовая полость, носоглотка, ротоглотка и гортань, а к нижним — трахея, бронхи и легкие. Заболевания органов верхних дыхательных путей встречаются чаще, хотя бы потому, что расположены они ближе к месту «входа» потенциальных угроз (как инфекций, так и холодного сухого воздуха). В то же время переносятся и лечатся они проще. Поражение нижних путей требует проведения более тщательной диагностики, при этом лечится дольше и может перерасти в опасные для жизни осложнения.
Также важно различать острые заболевания дыхательных путей и хронические: в первом случае болезнь развивается быстро и может быть вылечена полностью, во втором — можно облегчить состояние и снять симптомы, но решить проблему раз и навсегда в большинстве случаев нельзя. Нередко хроническое состояние возникает на фоне запущенного или недолеченного острого заболевания.
Перечислим основные заболевания верхних дыхательных путей:
- ОРВИ — инфекционное ЗДП, спровоцированное вирусом. Наиболее распространенный тип простудных заболеваний. Хотя в качестве возбудителей выступают разные вирусы (риновирусы, вирусы гриппа, коронавирусы и другие), болезнь обычно протекает по одному сценарию. Типичными симптомами являются насморк, кашель, боль в горле, ломота в теле, головная боль и повышенная температура.
- Ринит — воспаление слизистых оболочек носа. Может развиться на фоне другого заболевания (например ОРВИ) или возникнуть самостоятельно из-за бактериальной инфекции, а также из-за переохлаждения, аллергии, нарушения кровообращения в носовой полости и по другим причинам. Основные симптомы — затрудненное дыхание, чихание, обильные выделения из носа, головные боли, заложенность в ушах, жжение в носу и ухудшение обоняния.
- Синусит редко проявляется как отдельное заболевание и чаще всего является осложнением ринита, иногда — других ЗДП. Хотя и синусит, и ринит — заболевания, предполагающие воспаление в области носа, между ними есть существенное отличие. При рините воспаляются стенки носовых ходов, а при синусите — придаточные пазухи (синусы). В зависимости от того, какой именно синус воспален (если болезнь затронула только один из них), синусит делится на четыре вида: фронтит, гайморит, сфеноидит и этмоидит. Сохраняя симптоматику ринита, синусит еще предполагает болевые ощущения в области пазух (между бровями или по бокам от носа) и гораздо чаще сопровождается гнойными выделениями.
- Тонзиллит — воспаление одной или обеих миндалин, обычно вызываемое бактериальной инфекцией. Острый тонзиллит известен нам также под названием «ангина». Хронический тонзиллит, соответственно, сопровождается частыми ангинами, которые могут протекать как в легкой, так и тяжелой форме. Острое состояние проявляется такими симптомами, как сильная боль в горле, повышенная температура (иногда даже выше 38-39℃), головная боль и ломота в теле, озноб. Внешне определить данное заболевание можно по состоянию небных миндалин: они будут красными, увеличенными и с гнойным налетом.
- При фарингите обычно воспаляется задняя стенка глотки и мягкое небо, но нередко процесс затрагивает и миндалины. Из-за этого заболевание можно спутать с тонзиллитом. Поэтому важно обратиться к врачу и установить точный диагноз: несмотря на совпадение большинства симптомов, лечат данные недуги по-разному. Во многом это связано с тем, что фарингит гораздо чаще развивается из-за вирусной инфекции, а тонзиллит — из-за бактериальной. В последнем случае прибегают к антибиотикам, которые губительны для иммунитета, играющего важную роль в борьбе с вирусами. Фарингит не только является осложнением ОРВИ, но и может развиться самостоятельно на фоне заложенности носа. Когда человек начинает дышать ртом, слизистая в глотке пересыхает и становится уязвимее к инфекциям, которые могут попасть внутрь при вдохе.
- Ларингит часто путают с фарингитом, но отличить их друг от друга несложно: при ларингите воспаляется не глотка, а гортань, то есть место, где расположены голосовые связки. Именно при ларингите обычно сильно меняется голос или становится сиплым и почти беззвучным. Наиболее часто ларингит является осложнением ОРВИ. Также причинами его развития могут быть неблагоприятная среда или сильный надрыв голоса (например на концерте и других подобных мероприятиях).
К заболеваниям нижних дыхательных путей относятся:
- Бронхит — воспаление внутренней оболочки бронхов. Основным симптомом болезни является продолжительный кашель, который со временем становится влажным, с обильным выделением мокроты. Кроме того, процесс дыхания может стать болезненным и сопровождаться хрипами и одышкой. Бронхит развивается как осложнение одного из заболеваний верхних дыхательных путей или возникает самостоятельно на фоне аллергической реакции или неблагоприятных условий окружающей среды (сырость, токсичные испарения и другие).
- Пневмония — это острое воспаление легких, причиной которого обычно является инфекция. В зависимости от типа возбудителя и объема поражения легких симптомы заболевания и лечение могут различаться. Чаще всего пневмония сопровождается кашлем (сперва сухим, затем влажным и иногда даже с кровянистыми выделениями), высокой или субфебрильной температурой, тяжелым и болезненным дыханием и общим недомоганием. В некоторых случаях могут наблюдаться тошнота, рвота, посинение губ и ногтей, боль в мышцах, учащение пульса. Болезнь опасна тем, что в начале своего развития нередко протекает бессимптомно или «маскируется» под обычное ОРЗ, иногда даже с невысокой температурой. Поэтому при появлении первых признаков важно сразу обратиться к врачу. Диагностика обычно включает рентген, анализ мочи, крови и мокроты. Несвоевременное лечение пневмонии чревато развитием хронических состояний и в определенных случаях — летальным исходом.
- Хроническая обструктивная болезнь легких (ХОБЛ) характеризуется постепенным ограничением возможного вдыхаемого объема воздуха. Некогда возникавшая только при физических нагрузках одышка начинает проявляться и в состоянии покоя, учащается хронический кашель, усиливается выделение мокроты, снижается трудоспособность. ХОБЛ включает в себя симптомы хронического бронхита и эмфиземы легких (расширения внутренних полостей), всегда сопровождается ухудшением дыхательной функции и отеком слизистой. Среди причин возникновения болезни выделяют следующие: курение, загрязненность воздуха в месте постоянного проживания, работа на предприятиях с неблагоприятными условиями (предполагающими токсичные и иные вредные испарения), многократно перенесенные ЗДП в детстве.
Как уже говорилось выше, заболевания верхних дыхательных путей встречаются чаще и, как правило, предполагают более быстрое и простое лечение (если не перетекают в осложнения). Поэтому рассмотрим подробнее, чем их обычно лечат и какие существуют профилактические меры.
Чем можно лечиться при заболеваниях ВДП
Лечение заболеваний дыхательных путей предполагает борьбу в двух направлениях: облегчение симптомов и устранение причины. В первом случае существует немало немедикаментозных способов, которые могут помочь улучшить самочувствие, во втором — их значительно меньше. Когда речь идет о тяжелом течении болезни, разумнее будет сразу перейти к лечению препаратами.
Кроме того, важно помнить, что лечение заболеваний ВДП следует начинать в первые часы возникновения симптомов. Например, инфекция имеет свойство распространяться, поэтому чем больше ей на это дается времени, тем сложнее с ней будет бороться. Кроме того, запоздалое лечение чревато развитием осложнений, а полное игнорирование проблемы — госпитализацией.
Так как обычно действуют при возникновении заболеваний органов дыхания?
«Бабушкины» рецепты
На первый взгляд народная медицина может показаться безопасной альтернативой, но на самом деле даже она имеет свои противопоказания. Более того, иногда «бабушкины» методы способны продлить больничный и добавить новых проблем. Разберем некоторые варианты домашнего лечения — какие из них работают, а какие нет.
Например, малина (свежие ягоды или варенье) действительно может быть полезной при борьбе с бактериальной инфекцией, поскольку содержит салициловую кислоту. Кроме того, в составе ягоды есть ряд полезных микроэлементов и витаминов. Главное убедиться, что у вас нет аллергии.
Еще один действительно работающий народный метод лечения заболеваний дыхательных путей — употребление чеснока и лука. Они обладают хорошими противомикробными свойствами и подходят также для профилактики возникновения подобных болезней. Но людям, у которых наблюдаются проблемы с пищеварением или тем более диагностирован гастрит, прибегать к этой форме лечения не рекомендуется.
Это важно
Хотя чеснок и лук могут быть полезны как пища, использовать их сок для промывания носа не стоит — иначе можно повредить слизистую оболочку. С носом в принципе следует быть осторожнее. Во-первых, при промывании (особенно самодельным солевым раствором) можно случайно убрать естественный слой слизи, которая защищает стенки и способствует увлажнению поступающего воздуха. Во-вторых, при чрезмерном промывании вода может попасть, например, в среднее ухо. Поэтому лучше при насморке использовать специальные спреи и капли.
Пить много чая — одновременно и хорошее, и плохое решение — зависит от того, пьете ли вы в дополнение к этому обычную воду. Чай обладает мочегонным эффектом, что ускоряет вывод из организма вредных веществ. Но это также значит, что может наступить обезвоживание. Поэтому важно при любом типе ЗДП пить много именно простой воды. Но и здесь все должно быть в меру, чрезмерное употребление жидкости ведет к уменьшению концентрации ионов натрия в крови.
Отдельно следует упомянуть лимон (в чае, морсах и любом другом виде). Хотя сам цитрус действительно богат витамином C и полезен для организма, все же есть нюанс: при воспаленном горле или трахее контакт лимонного сока с отекшими тканями может привести к дополнительному раздражению. Стоит также учитывать, что в чае из-за высоких температур фрукт теряет бóльшую часть своих полезных свойств.
Теплое молоко может сильно облегчить боль и зуд при воспаленном горле, но не обладает какими-либо антибактериальными свойствами. А добавление меда поможет несильно — он быстро теряет свои антисептические качества, когда плавится. Если вы плохо усваиваете лактозу или замечаете дискомфорт в желудке после употребления молока, лучше выбрать другие напитки — ни к чему создавать больному организму новые проблемы.
Мед сам по себе может оказаться неплохим вариантом, только следует убедиться, что у вас нет аллергии на этот продукт.
Некоторые сильно заблуждаются, считая, что при заболеваниях органов дыхания следует сидеть с закрытыми окнами и всячески избегать сквозняков. Да, переохлаждение действительно может навредить, но отсутствие притока свежего воздуха тоже. Поэтому важно регулярно проветривать помещения (не забывая избегать прямого сквозняка — лучше временно удалиться в другую комнату) и стараться поддерживать нормальный уровень влажности воздуха (особенно в отопительный сезон зимой).
Помощь медицины
Во многих случаях обойтись одними только народными методами не выйдет. Если с легкими формами ОРВИ организм справляется сам и достаточно оказать ему небольшую поддержку, то при прогрессировании заболевания и более тяжелых формах ЗДП необходимо медикаментозное лечение. Действие препаратов может быть направлено на разные этапы и проявления болезни.
- Симптоматические средства помогают понизить температуру и облегчить боль в очагах воспаления. Существует много анальгетиков и жаропонижающих препаратов, а также сосудосуживающих — для снятия отека. Хотя это в основном безрецептурные средства, рекомендуется принимать их только после консультации врача, поскольку у любого лекарства есть противопоказания.
- Противовирусные препараты помогают бороться с причиной ОРВИ.
- Антибиотики назначаются в тех случаях, когда болезнь спровоцирована бактериальной инфекцией. При этом данные препараты уничтожают не только патогенную флору, но и естественную, нужную для работы ряда систем в организме, например кишечника (именно поэтому параллельно или по окончании курса обычно назначают также лекарства, восстанавливающие микрофлору). Кроме того, при постоянном применении антибиотиков есть риск повысить стойкость бактерий к действующему веществу препарата.
Наряду с лекарственными средствами врачи нередко назначают ингаляции и другие физиотерапевтические процедуры. Они не способны сами по себе излечить организм, но обычно эффективны как вспомогательная мера.
Несмотря на обилие средств лечения, в борьбе с инфекцией главную роль играет иммунитет. Если он ослаблен, заболевание может довольно быстро перейти в тяжелую форму.
Укрепление иммунитета — первый шаг к здоровью
Начинать укрепление иммунитета стоит заблаговременно, поскольку профилактика заболеваний дыхательных путей лучше и проще, чем лечение уже развившейся болезни.
Самый верный способ поддерживать нормальную работу иммунной системы — здоровый образ жизни. Например, недосып — это не только неприятное чувство усталости. Не успев полностью восстановиться, ряд систем в организме будет работать менее эффективно, в том числе те, что отвечают за образование клеток, участвующих в иммунном ответе на угрозу.
Кроме полноценного сна важно также и правильное питание. В рацион должны входить продукты, богатые витаминами и минералами, так как их недостаток тоже подрывает нормальную работу организма и тем самым ведет к снижению иммунитета.
Многие видят в регулярной физической нагрузке исключительно способ следить за фигурой. На самом же деле это способ активизировать большинство систем и ускорить доставку полезных веществ по всему телу. Поэтому физическая нагрузка также играет роль в поддержании иммунитета. Необязательно несколько часов проводить в зале, достаточно простой зарядки каждый день и периодических прогулок на улице.
Поддержать свой организм можно также с помощью иммуностимулирующих средств. Важное их преимущество в том, что лекарственные препараты проходят клинические исследования, а значит, доказали свою эффективность и безопасность. Как правило, такие средства можно принимать и для профилактики, и в составе комплексного лечения ОРЗ и ОРВИ. Такая поддержка иммунитета может помочь снизить частоту возникновения болезней, а если заражение уже произошло — сократить их длительность и избежать осложнений.
Организм человека может по-своему реагировать на болезнь. Например, у некоторых людей редко поднимается температура даже при значительной угрозе. У других небольшой насморк может перерасти в серьезное осложнение из-за особенностей строения носа. Именно поэтому важно наблюдаться у врача и внимательно относиться к любым изменениям самочувствия.
- Мирский, «Медицина России X—XX веков» (Москва, РОССПЭН, 2005, 632 с.).
- Ковнер, «Очерки истории M.».
- Скориченко, «Доисторическая M.» (СПб., 1996); его же, «Гигиена в доисторические времена» (СПб., 1996).
- https://www.KrasotaiMedicina.ru/diseases/zabolevanija_pulmonology/bronchitis.
- https://aif.ru/boostbook/zabolevanija-dykhatel-nykh-putei.html.
- Мустафин Р. И., Буховец А. В., Протасова А. А., Шайхрамова Р. Н., Ситенков А. Ю., Семина И. И. Сравнительное исследование поликомплексных систем для гастроретентивной доставки метформина. Разработка и регистрация лекарственных средств. 2015; 1(10): 48–50.
- А.В. Ланцова, Е.В. Санарова, Н.А. Оборотова и др. Разработка технологии получения инъекционной лекарственной формы на основе отечественной субстанции производной индолокарбазола ЛХС-1208 // Российский биотерапевтический журнал. 2014. Т. 13. № 3. С. 25-32.
- Wise, «Review of the History of Medicine» (Л., 1967).
- Debjit B., Rishab B., Darsh G., Parshuram R., Sampath K. P. K. Gastroretentive drug delivery systems- a novel approaches of control drug delivery systems. Research Journal of Science and Technology;10(2): 145–156. DOI: 10.5958/2349-2988.2018.00022.0.