Бронхоспазм — это патологическое состояние, возникающее в результате сужения просвета бронхов среднего и малого калибра, обусловленного спазмом гладкомышечных волокон, отёком слизистой оболочки и нарушением дренажной функции дыхательных путей. Проявляется чувством нехватки воздуха, экспираторной одышкой, непродуктивным или малопродуктивным приступообразным кашлем. Диагностика синдрома основывается на клинических данных, физикальных и функциональных исследованиях. Осуществляется патогенетическая консервативная терапия бронхолитиками, антигистаминными препаратами и кортикостероидами.
Общие сведения
Бронхоспазм (бронхоспастический синдром, бронхиолоспазм) является симптомокомплексом, характеризующим течение ряда заболеваний респираторного тракта, возникающим при аллергических реакциях, некоторых интоксикациях и иных состояниях. Медицинские работники чаще всего сталкиваются с этим синдромом у больных бронхиальной астмой, составляющих 5-10% населения. Аллергический бронхоспазм встречается в 2% случаев всех форм лекарственной непереносимости. Обструкция дыхательных путей возникает у 5% людей при значительных физических нагрузках, среди спортсменов этот показатель достигает 25%. Большую опасность для жизни пациента представляет тотальное сужение просвета бронхов во время наркоза.
Бронхоспазм
Причины бронхоспазма
Бронхоспастический синдром является полиэтиологической патологией. Первичный бронхоспазм как основное проявление бронхиальной астмы формируется на фоне гиперреактивности бронхов, появляющейся при наличии генетической предрасположенности (или без таковой) под влиянием пыльцевых, пылевых, эпидермальных и других аллергенов или раздражителей. Вторичный спазм гладкой мускулатуры дыхательных путей может быть обусловлен следующими патологическими состояниями:
- Аллергические реакции. На повторное внедрение аллергена организм иногда отвечает резким сужением просвета воздухоносных путей. К появлению такой реакции часто приводит пероральный приём или парентеральное введение лекарственных средств, вакцин и сывороток. Реже бронхоспазм возникает из-за непереносимости определённых продуктов питания, при укусах насекомых.
- Инфекционно-воспалительные процессы. Включают острые и хронические бронхолёгочные заболевания бактериальной (в том числе туберкулёз) и вирусной природы. Синдром бронхиальной обструкции осложняет течение ХОБЛ, хронического бронхита и бронхоэктатической болезни, выявляется при микозах и гельминтозах лёгких, заболеваниях респираторного тракта, вызванных простейшими.
- Гемодинамические нарушения. Вторичное сужение бронхиального просвета часто сопровождает нарушения кровообращения в малом круге. Симптомы бронхоспастического состояния присутствуют при тромбоэмболии лёгочных артерий, синдроме Аэрса, стенозе митрального клапана и некоторых других пороках.
- Обтурация бронхов. Бронхоспазм нередко становится первым признаком обтурации участка воздухоносного пути. Может провоцироваться эндобронхиальным ростом опухоли, аспирацией инородного тела, закупоркой просвета органа вязкой мокротой при муковисцидозе, компрессией бронха извне увеличенными лимфоузлами и образованиями.
- Действие ирритантов и токсинов. Ирритативное действие на бронхи оказывает вдыхание кислотных и щелочных соединений, инсектицидов и ядохимикатов, термические ожоги дыхательных путей. Периоперационная бронхоконстрикция развивается в результате механического раздражения слизистой оболочки трахеобронхиального дерева во время интубации трахеи. Токсический бронхоспазм вызывается холиномиметиками, бета-адреноблокаторами и некоторыми другими препаратами.
У ряда пациентов наблюдается бронхоспастическое состояние неврогенного генеза, формирующееся при непосредственном раздражении блуждающего нерва, на фоне психических расстройств и органического поражения головного мозга. Вторичный бронхоспазм обнаруживается у больных, страдающих лёгочной формой различных аутоимунных процессов, при эндокринной патологии и некоторых редких заболеваниях дыхательной системы.
Патогенез
Бронхоспазм является конечным результатом сложного процесса, регулируемого вегетативной нервной системой. Он возникает при преобладании влияния парасимпатического отдела, отвечающего за сокращение гладкомышечных волокон бронхиальной стенки. Под действием аллергенов, биологически активных веществ, токсинов и ирритантов, при механическом раздражении вагусного нерва происходит высвобождение большого количества ацетилхолина — медиатора, возбуждающего парасиматическую нервную систему. Одновременно угнетается синтез ацетилхолинэстеразы — разрушающего ацетилхолин фермента, блокируются рецепторы расслабляющей бронхи симпатоадреналовой системы.
Развивается обратимое утолщение стенки бронха, выявляется отёк подслизистого слоя. Гипертрофируются бронхиальные железы, увеличивается продукция слизи. Нарушаются дренажная и вентиляционная функции воздухоносных путей. Уменьшается скорость потока выдыхаемого воздуха. Из-за нарушения альвеолярной перфузии формируется гипоксия, приводящая к усилению работы дыхательной мускулатуры. Участие вспомогательных мышц в акте дыхания увеличивает потребление организмом кислорода, что усугубляет гипоксию. При отсутствии лечения может наступить утомление дыхательной мускулатуры, при котором еще больше снижается эффективность вентиляции, повышается содержание углекислого газа в крови.
Классификация
По этиологии бронхоспазм делится на первичный, обусловленный гиперреактивностью бронхов при бронхиальной астме, и вторичный, появляющийся при других патологиях. Вторичный бронхоспастический синдром классифицируется по непосредственной причине возникновения и механизму развития, может быть обратимым и необратимым, лёгким, среднетяжёлым и тяжёлым. В зависимости от распространённости процесса различают следующие виды бронхоспазма:
- Локальный. Гладкие мышцы бронхиальных стенок спазмированы на небольшом участке дыхательных путей. Состояние развивается при попадании в бронх инородного предмета, эндобронхиальном росте новообразования.
- Парциальный. Процесс является распространённым, поражает мелкие, а иногда и средние бронхи. Сохраняются зоны нормально вентилируемой альвеолярной ткани. Нарушение чаще обнаруживается при патологии органов дыхания и реакциях гиперчувствительности. Приводит к дыхательной недостаточности.
- Тотальный. Проявляется резким одномоментным спазмом гладкой мускулатуры всех крупных, средних и мелких бронхов. Характерен для астматического статуса. Иногда выявляется во время оперативного вмешательства при введении пациента в наркоз.
Симптомы бронхоспазма
Клиническая картина патологического состояния во многом зависит от этиопатогенеза и распространённости процесса. В большинстве случаев присутствует непродуктивный приступообразный кашель. Иногда в конце приступа отделяется скудное количество светлой слизистой мокроты. Пациент жалуется на внезапно появившееся стеснение в груди, ощущение нехватки воздуха и затруднение выдоха. Больной испытывает чувство страха, не может спать. Иногда одышка носит смешанный характер, редко — инспираторный. Пациент, а нередко — и окружающие его люди слышат свистящие хрипы.
Затруднение дыхания усиливается в горизонтальном положении. В тяжёлых случаях больной вынужден сидеть с опущенными вниз ногами, чуть наклонившись вперёд и опираясь на руки, или лежать на животе со свешенной вниз головой. Аллергический бронхоспазм часто сопровождается ринореей, слезотечением, кожными высыпаниями по типу крапивницы, отёками в месте инъекции или укуса насекомого. Обструкции, развивающейся на фоне инфекционного заболевания, сопутствуют лихорадка, общее недомогание, признаки основной патологии.
Гемодинамический бронхоспазм сочетается с болями в груди, кровохарканьем и нарушением сердечного ритма. Характер кашлевого приступа, вызванного аспирацией инородного предмета, изменяется при перемене положения тела. При тотальной бронхоконстрикции состояние пациента крайне тяжёлое. Наблюдается утрата сознания, кожные покровы становятся синюшными. Несмотря на выраженное тахипноэ (частота дыхательных движений достигает 60 за минуту), дыхательные шумы не выслушиваются. Выявляется резкое снижение артериального давления, тахикардия.
Осложнения
Своевременно начатое адекватное лечение позволяет полностью и без последствий купировать бронхоспазм. В лёгких случаях проходимость бронхов восстанавливается самостоятельно. Самым грозным осложнением является трансформация парциальной бронхоконстрикции в тотальную, наблюдающаяся при утяжелении астматического статуса. Это состояние ежегодно приводит к гибели более 200 тысяч человек, страдающих бронхиальной астмой. От 3 до 20% случаев смерти в состоянии наркоза при хирургических вмешательствах происходит из-за бронхоспазма.
Диагностика
Первичные диагностические мероприятия обычно осуществляются врачами скорой медицинской помощи и терапевтами приёмных отделений стационаров. В дальнейшем пациент обследуется у пульмонолога, при необходимости к диагностическому поиску могут привлекаться аллергологи-иммунологи и другие специалисты. Основными методами исследования, позволяющими выявить бронхоспазм, считаются:
- Осмотр. При осмотре оценивается цвет кожных покровов. При тяжёлой бронхоконстрикции кожа бледнеет, появляется синюшность губ и концевых фаланг пальцев. Обращает на себя внимание вынужденное положение тела больного, участие в дыхании вспомогательной мускулатуры. У пациентов с бронхообструкцией на фоне хронической лёгочной патологии нередко наблюдается дистальная гипертрофическая остеоартропатия.
- Перкуссия, аускультация. Перкуторно определяется коробочный звук над всей поверхностью лёгких. При аускультации выслушивается жёсткое дыхание, сухие свистящие хрипы на выдохе, реже хрипы слышны на высоте вдоха. Присутствует тахипноэ, учащение сердцебиения. Тяжёлый жизнеугрожающий бронхоспазм характеризуется появлением участков «немого лёгкого», в проекции которых не проводятся дыхательные шумы.
- Пульсоксиметрия. В ходе исследования пульсоксиметром измеряется насыщение артериальной крови кислородом и частота сердечных сокращений, уточняется степень дыхательной недостаточности. Оксигенация крови менее 95% наряду с тахикардией является признаком кислородного голодания. Гипоксия считается критической при сатурации от 90% и ниже.
- Спирография. Исследование функции внешнего дыхания помогает отдифференцировать обструктивные нарушения от рестриктивных. О наличии сужения просвета респираторных путей свидетельствует снижение показателей ОФВ1 и теста Тиффно. Применение бронходилатационной пробы позволяет выявить обратимость бронхоконстрикции.
- Рентгенография, КТ лёгких. Являются вспомогательными методами диагностики. Применяются для установления причины вторичной обструкции дыхательных путей. На рентгенограммах и компьютерных томограммах визуализируется эмфизема лёгких, обнаруживаются рентгенконтрастные инородные тела, опухоли, увеличенные лимфоузлы, признаки другой патологии респираторного тракта.
В целях диагностики бронхоспастических состояний у детей раннего возраста применяется бронхофонография. Повышение содержания в выдыхаемом воздухе углекислого газа, определяемого с помощью капнографии, помогает выявить бронхоспазм у интубированных больных. Наиболее полно исследовать функцию внешнего дыхания можно с помощью бодиплетизмографии.
Лечение бронхоспазма
Лечение бронхоспастического состояния осуществляется консервативными методами. На догоспитальном этапе используются ингаляции бета-адреномиметиков короткого действия в виде дозированного аэрозоля или через небулайзер. Можно применять комбинации этих препаратов с холинолитиками или ингаляционными кортикостероидами. При недостаточной эффективности терапии пациенту обеспечивается подача увлажнённого кислорода через носовой катетер, выполняется парентеральное введение метилксантинов и системных кортикостероидов.
Для купирования приступа удушья на фоне анафилаксии препаратом выбора является эпинефрин, дополнительно используются бронхолитики, кортикостероидные гормоны и антигистаминные препараты. При тотальном бронхоспазме показана экстренная интубация и искусственная вентиляция лёгких. Пациенты с затяжными приступами удушья госпитализируются в отделение терапии или пульмонологии. Лечение больных с астматическим статусом осуществляется в ОИТР. На госпитальном этапе продолжается введение бронхолитиков и кортикостероидов, кислородотерапия. При необходимости осуществляется бронхоальвеолярный лаваж, респираторная поддержка.
Прогноз и профилактика
Прогноз заболевания зависит от приведшего к бронхоконстрикции этиологического фактора. Обратимые приступы удушья хорошо поддаются медикаментозному лечению. Бронхоспазм очень редко является непосредственной причиной летального исхода. В случае вторичной бронхоконстрикции смерть чаще наступает от основного заболевания. В профилактических целях следует избегать контакта с известными аллергенами, тщательно выполнять рекомендации по лечению основной патологии.
Первая помощь при бронхоспазме
 |
| Схематическое изображение бронхов в лёгких |
Бронхоспазм — это неконтролируемое продолжительное сокращение гладких мышц бронхов, что на уровне организма проявляется такой совокупностью симптомов (синдромом), как свистящий, затрудненный выдох, одышка, нарастающая дыхательная недостаточность.
Причины:
Спазм гладкомышечных клеток бронхов любого калибра, вызывается различными причинами, проявляется симптомами усиливающейся одышки, и развивается при заболеваниях:
- обструктивном бронхите;
- бронхиальной астме;
- бронхиолите;
- муковисцидозе;
- заболеваниях сердца;
- истерическом приступе;
- аллергии;
- пищевом отравлении;
- присутствии инородного тела в дыхательных путях.
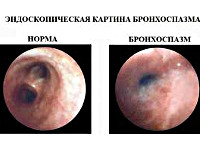
 |
| Бронхоскопия лёгких. Слева: бронх в нормальном состоянии. Справа: бронх через 10 минут после воздействия на организм аллергена |
У людей, страдающих сердечно-сосудистыми заболеваниями, спазм бронхов чаще вызывается левожелудочковой сердечной недостаточностью, в результате которой кровь застаивается в легочном круге кровообращения. Сдавливая чувствительные окончания нервных клеток в стенках бронхов, скопившаяся кровь вызывает мышечный спазм.
Инородное тело в дыхательных путях, а также частички пищи, которые попадают в них при рвоте, вызывают воспаление, что приводит к отеку и провоцирует мышечное сокращение.
При аллергии воспаление вызывается иммунной реакцией, которая развивается в слизистой дыхательных путей под влиянием аллергена. Действие аллергена вызывает выброс гистамина, скопление жидкости в слизистой, запуская механизм спастического сокращения гладкомышечных клеток бронхиальных стенок.
Помощь при бронхоспазме:
Если бронхоспазм произошел впервые, нужно сразу вызывать «скорую помощь», а после улучшения состояния больного необходимо пройти обследование у аллерголога, пульмонолога, кардиолога, отоларинголога.
Как снять бронхоспазм у взрослых, чем лечить в домашних условиях?
Больному следует выполнять назначение врача для экстренных ситуаций:
- ингаляции с адреномиметиками при обструктивном бронхите, бронхиолите, астме;
- при астме ингалировать средства, содержащие глюкокортикостероиды;
- при аллергическом характере приступа дать противоаллергические препараты.
Иногда применение даже привычного лекарства в обычной дозировке вызывает усиление спазма. Вместо расслабления происходит так называемый парадоксальный бронхоспазм, при котором продолжение лечения без смены препарата только усиливает симптомы приступа.
 Купировать это состояние можно только в стационаре: для снятия парадоксального бронхоспазма врач должен быстро подобрать лекарство, а риск усиление спазма существует и при смене препарата.
Купировать это состояние можно только в стационаре: для снятия парадоксального бронхоспазма врач должен быстро подобрать лекарство, а риск усиление спазма существует и при смене препарата.
Чтобы действительно оказать первую помощь и не навредить при бронхоспазме, еще до прихода врача нужно оценить состояние больного. У взрослых впервые возникает спазм дыхательных путей при эмфиземе легких, профессиональной астме, ХОБЛ. Но причиной приступа может быть и заболевание сердца.
У взрослых, страдающих заболеваниями сердца, развитие бронхоспазма может вызвать резкое усиление частоты сердцебиений и спровоцировать приступ мерцательной пароксизмальной аритмии — заболевания, опасного шоком, отеком легких, остановкой сердца. .
Врач-терапевт Кулишова Т.Ю.
Печать
Ларингоспазм у взрослых
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Резкое сокращение мышц гортани с нарушением дыхания — это ларингоспазм. У взрослых он возникает из-за воздействия на организм внешних и внутренних раздражителей.
Согласно Международной классификации болезней 10-го пересмотра МКБ-10, патологический процесс чаще всего ассоциируется с категорией X Болезни органов дыхания (J00-J99).
Особенности ларингоспазма:
- Характеризуется мгновенным сократительным спазмированием гортанной мускулатуры.
- Приводит к сужению или полному закрытию голосового отверстия.
- Может протекать одновременно с трахеоспазмом или бронхиоспазмом, то есть сокращением гладких мышц трахеи, бронхов.
- Носит бессознательный характер и вызывает панику среди людей.
Наиболее острый период расстройства припадает на зимний и весенний период, когда организм страдает от дефицита кальция, витамина D и других полезных веществ. Может проявляться абсолютно у любого, как взрослого, так и ребенка. При этом чаще всего с данной проблемой сталкиваются дети от 3 месяцев до 2 лет.
[1], [2], [3], [4], [5], [6]
Эпидемиология
Согласно медицинской статистике, ежегодно более 2 миллионов человек сталкивается с диагнозом — ларингоспазм, из них половина — дети. Патологическое состояние чаще всего возникает в младенческом возрасте и у детей до 16 лет. У взрослых пациентов непроизвольные спазмы связаны с постоянным вдыханием опасных для организма веществ, вредными привычками, инфекционными заболеваниями и другими факторами, которые приводят к раздражению слизистой гортани.
[7], [8], [9], [10], [11], [12]
Факторы риска
Существует множество предпосылок для развития ларингоспазмов, но все они обусловлены нарушением слаженной работы нервной системы, мышц и обмена веществ. Взаимодействие данных причин приводит к повышенной нервной возбудимости и патологическим симптомам.
К основным факторам риска развития ларингоспазма у взрослых относятся:
- Воспалительные заболевания горла: ларингит, тонзиллит, фарингит.
- Раздражение возвратного или блуждающего нерва: стресс, аневризма аорты, зоб, опухоли пищевода.
- Вдыхание воздуха с большим количеством раздражающих элементов и аллергенов.
- Употребление аллергенов внутрь.
- Психические расстройства.
- Инородные предметы в горле.
В некоторых случаях спазмы появляются при глотании во время еды. Чаще всего данное состояние напрямую связано с застреванием в горле кусочков пищи. Если смыкание голосовых связок происходит во время глотания слюны и сопровождается болями в горле, ощущением кома, затрудненным дыханием, то это могут быть инфекционные факторы или опухолевые поражения.
О других причинах ларингоспазма у детей и взрослых читайте в этой статье.
[13], [14], [15], [16], [17], [18], [19]
Патогенез
Механизм зарождения и развития спазмов гортани связан с воздействием на организм различных факторов. Ларингоспазм проявляется кратковременными приступами удушья и выступает одним из самых опасных заболеваний дыхательной системы. Ему подвержены как взрослые, так и дети.
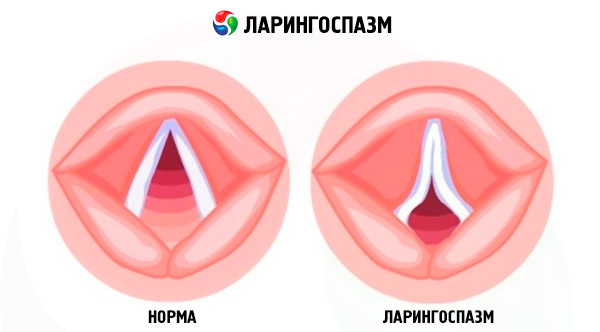
Резкое «перехватывание» гортани является бессознательным сокращением ее мускулатуры и имеет такой механизм развития:
- Голосовая щель резко сужается или полностью закрывается.
- Инспираторная одышка, человек может вдохнуть, но выдох затруднен.
- Спазм трахеи, то есть непроизвольное сокращение гладкой мускулатуры.
Все это приводит к резкому и непроизвольному сжатию мышц гортани. Приступы бывают легкими, когда гортанный просвет незначительно сужается и очень тяжелыми, когда он полностью закрыт. В последнем случае требуется неотложная медицинская помощь.
[20], [21], [22], [23], [24], [25], [26], [27], [28]
Симптомы ларингоспазма у взрослых
От формы ларингоспазма зависит его симптоматика. Болезненное состояние имеет одинаковые проявления как у детей, так и у взрослых. К основным симптомам спазма гортани относятся:
- Затрудненное, шумное дыхание с посвистыванием.
- Неудачные попытки прокашляться.
- Побледнение кожные покровов.
- Ярко выраженный носогубный треугольник.
- Повышенное потоотделение.
- Запрокинутая назад голова и широко открытый рот.
- Напряженные мышцы тела: лицо, шея, живот.
- Слабый пульс.
- Зрачки не реагируют на свет.
- Судорожные припадки, пена изо рта, непроизвольное мочеиспускание.
- Потеря сознания.
- Остановка сердца.
Последние пункты характерны для тяжелой формы ларингоспазма, который опасен летальным исходом. По длительности припадок занимает пару минут, но если есть осложнения, то дольше. Очень часто судороги голосовой щели у взрослых путают с эпилепсией.
Завершается приступ глубоким вдохом. Постепенно дыхательная система восстанавливается и патологические симптомы уходят. При этом спазмы могут возникать в любое время суток, несколько раз за день.
[29], [30], [31]
Первые признаки
По своей симптоматике судорога голосовой щели протекает одинаково у детей и взрослых. Первые признаки ларингоспазма проявляются шумным и затрудненным вдохом. Голос становится хриплым, невозможно прокашляться. На этом фоне появляется цианоз носогубного треугольника, шейные мышцы максимально напряжены. Больной открывает широко рот и запрокидывает голову назад в попытке сделать нормальный вдох.
В этот момент усиливается потоотделение, на лбу есть крупные капли пота. Пульс становится нитевидным. Быстрое повышение уровня углекислоты в теле приводит к раздражению дыхательного центра. Пациент делает глубокий, захлебывающийся вдох. Дыхательная функция стабилизируется, кожа приобретает нормальный цвет, приступ проходит.
Если спазм протекает в тяжелой форме, то глубокий вдох не наступает. Возникают судороги всего тела из-за попыток больного восстановить дыхание. Возможно непроизвольное мочеиспускание, пена изо рта, потеря сознания.
[32], [33], [34], [35], [36]
Приступ ларингоспазма
Внезапное непроизвольное сокращение мускулатуры гортани с частичным или полным перекрытием дыхательных путей — это приступ ларингоспазма. Он может возникать как у детей раннего возраста, так и у взрослых. Чаще всего болезненное состояние связано с обменными нарушениями, гормональными сбоями, вирусными инфекциями, заболевания ЛОР-органов, аллергическими факторами.
Приступ протекает с шумным, затрудненным вдохом, посинением кожных покровов и напряжением дыхательной мускулатуры. Если судорога протекает в легкой форме, то через пару секунд дыхание восстанавливается. При тяжелом течении есть риск потери сознания, гипоксии и других опасных для жизни осложнений.
[37], [38], [39], [40], [41]
Ларингоспазм ночью у взрослых
Внезапное непроизвольное сокращение мускулатуры гортани с сужением голосовой щели возникает независимо от времени суток. Ночные приступы протекают с сильным кашлем, покраснением лица, заметным напряжением мышц шеи и нарушением дыхания.
В большинстве случаев ларингоспазм ночью возникает из-за таких факторов:
- Сильные эмоциональные переживания.
- Психические травмы.
- Вдыхание загрязненного воздуха.
- После употребления аллергенной пищи или раздражающих гортань напитков.
Также приступ может быть связан с хроническими или острыми заболеваниями ЛОР-органов, возникать во время смеха, плача, испуга.
Главное правило, которого следует придерживаться при спазме горла — это не паниковать. Паническое состояние еще больше усугубит припадок. Больному необходимо обеспечить приток свежего воздуха, при возможности дать выпить воды или смочить лицо. Эффективными считаются раздражающие действия: похлопывания по спине, легкие пощипывания и другое. Также можно дать вдохнуть пары нашатырного спирта или вызвать рвотный рефлекс. Если приступ протекает в легкой форме, то он длится не более минуты, после чего больной снова засыпает.
Осложнения и последствия
Если ларингоспазм протекает в тяжелой форме и проявляется несколькими приступами в день, которые трудно поддаются лечению, то это грозит серьезными последствиями и осложнениями для организма.
Сильные судороги во время нарушения дыхания могут стать причиной травматизации больного. Невозможность сделать вдох приводит к кислородному голоданию всего организма и гипоксии головного мозга. Без своевременно оказанной помощи приступ может закончиться летальным исходом.
[42], [43], [44], [45], [46], [47], [48], [49]
Диагностика ларингоспазма у взрослых
Для постановки диагноза — ларингоспазм, проводят комплекс различных диагностических процедур. Врач изучает клиническую картину, собирает анамнез и анализирует жалобы пациента. В обязательном порядке проводится физикальный осмотр, который направлен на оценку дыхательной недостаточности, ощупывание шеи на наличие опухолей.
Все диагностические процедуры проводят в больнице. Пациента обследует терапевт, пульмонолог и ряд других специалистов (невропатолог, хирург, инфекционист). После первичной оценки расстройства, врач назначает лабораторные и инструментальные исследования. Они необходимы для определения общего состояния пациента и помогают выявить первопричину болезненных приступов. По результатам проведенной диагностики назначается лечение, корректирующие и профилактические методы.
[50], [51], [52], [53], [54], [55], [56]
Анализы
Лабораторная диагностика ларингоспазма состоит из таких исследований:
- Анализ крови — выявляет изменения состава биологической жидкости, которые могут быть спровоцированы приступами дыхательной недостаточности и указывать на их первопричину. Особое обращают внимание на уровень лейкоцитов, эритроцитов, СОЭ, гемоглобина, эозинофилинов, увеличение гематокрита. Если спазмирование связано с острым воспалительным процессом, то выявляют С-реактивный белок, гаптоглобин, рост серомукоида и фибриногена. Также могут быть выявлены антитела к инфекционным возбудителям.
- Анализ мочи — если приступы вызваны шоковым состоянием, то количество отделяемой урины сильно снижается или почечная фильтрация вовсе отсутствует. Оценивается уровень белка, эритроцитов и наличие цилиндрического эпителия.
- Газовый состав крови — спектрофотометрический датчик считывает данные об уровне насыщения крови кислородом. Данный анализ позволяет оценить последствия частых припадков с нарушением дыхания.
- Бактериологический анализ мокроты -это еще одно обязательное исследование, которое проводят всем пациентам. Наличие мокроты указывает на активное размножение болезнетворных микроорганизмов в дыхательных путях.
Результаты проведенных анализов оценивают в комплексе с другими диагностическими процедурами.
[57], [58], [59], [60], [61], [62], [63]
Инструментальная диагностика
Еще одна обязательная составляющая обследования при непроизвольном смыкании голосовой щели — это инструментальная диагностика. Она состоит из нескольких методов:
- Рентгенография — выявляет различные патологические процессы в легких (затемнение доли, очага или всего органа), поражения дыхательного центра и его мускулатуры.
- Электрокардиография — позволяет оценить работу сердечной мышцы. В ходе исследования могу быть выявлены сердечно-сосудистые нарушения, признаки аритмии или инфаркта миокарда, которые провоцируют спазматические сокращения гортани.
- Бронхоскопия — в просвет бронхов вводится эндоскоп, с помощью которого врач осматривает состояние слизистой оболочки трахеи и крупных бронхов.
- Ларингоскопия — в глотку вводят гибкий фиброларингоскоп с помощью которого врач осматривает гортань. Во время приступа происходит частичное наложение связок одна на другую или их полное смыкание. В некоторых случаях наблюдается заход голосовых отростков черпаловидного гортанного хряща правого за левый.
Кроме вышеперечисленных методов может быть назначена компьютерная томография гортани, УЗИ щитовидной железы, рентгенография пищевода, МРТ головного мозга и другие методы.
Дифференциальная диагностика
Симптомокомплекс ларингоспазма легко можно спутать с другими заболеваниями с острой дыхательной недостаточностью. Для постановки окончательного диагноза проводится дифференциальная диагностика. Судороги голосовой щели сопоставляют с такими патологиями:
- Отек Квинке.
- Острый стенозирующий ларинготрахеит (ложный круп).
- Стеноз гортани.
- Спазм гортани при истерии.
- Ларинготрахеобронхит.
- Бронхиальная астма.
- Опухолевые поражения гортани.
Результаты дифференциации сопоставляются с другими диагностическими мероприятиями. Врач ставит окончательный диагноз и составляет схему терапии.
Чем отличается ларингоспазм от бронхоспазма?
Обе патологии относятся к категории — стеноз гортани. Болезненное состояние может быть вызвано аллергическими реакциями на продукты питания или медикаментозные препараты, различными инфекционными заболеваниями, опухолями, диагностическими процедурами. А также выступать осложнением операционных вмешательств или из-за неправильного введения в наркоз.
- Ларингоспазм — это сократительный спазм гортанной мускулатуры бессознательного характера. Проявляется инспираторной одышкой с шумным дыханием. Сопровождается нарушением сердечной деятельности, судорогами всего тела, непроизвольным мочеиспусканием или дефекацией, временной остановкой дыхания. Без своевременной медицинской помощи может привести к летальному исходу от асфиксии.
- Бронхоспазм — это сужение бронхов, вызванное сокращением мышц из-за действия различных факторов. Может сопутствовать ларингоспазму или появляться самостоятельно. Характеризуется затрудненным дыханием с удлиненным выдохом, повышенным тонусом дыхательной мускулатуры, хрипами в легких, цианозом, брадикардией.
Главное отличие спазма гортани от спазмирования бронхов в том, что в первом случае возникают проблемы со вдохом, а выдох относительно свободный, в то время как при бронхоспазме нарушен выдох при нормальном вдохе. Оба состояния требуют неотложного лечения, так как могут вызывать опасные для жизни осложнения.
Ларингоспазм или бронхиальная астма?
Одно из заболеваний с которым проводится обязательная дифференциация ларингоспазма — это бронхиальная астма. Она представляет собой хроническое неинфекционное поражение дыхательных путей воспалительного характера. Сопровождается мгновенной обструкцией бронхов, из-за чего ограничивается скорость потока воздуха и возникает удушье.
Приступы возникают очень часто, протекают с коротким резким вдохом и тяжелым длительным выдохом. Возможно появление кашля с мокротой и громкими свистящими хрипами. Одно из отличий от судорог гортани в том, что пациенты ощущают приближающийся бронхоспазм.
Хроническая бронхиальная астма опасна развитием легочного сердца, эмфиземы легких и астматического статуса. В то время как основная опасность ларингоспазма — это асфиксия, то есть летальный исход от удушья.
Лечение ларингоспазма у взрослых
Основная цель лечения спазмов гортани со смыканием голосовых связок — это устранение первопричины нарушения.
- При аллергическом приступе применяют антигистаминные и противоаллергенные препараты.
- Если удушье вызвано бронхиальной астмой, то используют бронхолитики и медикаменты в виде ингаляций.
- При эндокринных расстройствах — гормональные препараты.
- Инфекционные патологии — антибактериальные, противовирусные и другие лекарственные средства.
- Психические расстройства и эмоциональные переживания — антидепрессанты, седативные препараты, миорелаксанты.
- При опухолевых поражениях проводится хирургическое вмешательство с дальнейшей химиотерапией.
Во время лечения пациентам назначают поливитаминные комплексы для укрепления иммунной системы. Также могут быть назначены физиотерапевтические процедуры и диетотерапия. Своевременно начатое и правильно составленное лечение — это залог скорейшего выздоровления.
Профилактика
Методы предупреждения спазмов гортани основаны на устранении ситуаций, провоцирующих приступы. Профилактика сводится к таким простым правилам:
- Своевременное лечение любых заболеваний, особенно поражений дыхательных путей и других патологий, которые могут спровоцировать спазмы в горле.
- Сбалансированное питание с отказом от аллергенных продуктов, пищи с искусственными добавками, подсластителями, красителями.
- Прием медикаментов только по врачебному назначению с соблюдением дозировок.
- Регулярные прогулки на свежем воздухе.
- Полноценный сон и отдых.
- Умеренные физические нагрузки.
- Отказ от вредных привычек: курение, алкоголизм, наркомания.
Также профилактика ларингоспазма должна включать себя прием витаминов и поливитаминных комплексов для повышения защитных свойств иммунной системы и общего укрепления организма.
[64], [65], [66], [67], [68], [69], [70], [71]
Прогноз
Как правило, ларингоспазм у взрослых имеет благоприятный прогноз. Если он протекает в легкой форме, то риск осложнений минимален. При тяжелых припадках с выраженной дыхательной недостаточностью и судорогами всего тела, прогноз полностью зависит от правильно оказанной первой помощи и вторичной профилактики. В редких случаях ларингоспазм заканчивается асфиксией и остановкой сердца.
[72], [73]
- Харенко Е. А., Ларионова Н. И., Демина Н. Б. Мукоадгезивные лекарственные формы. Химико-фармацевтический журнал. 2009; 43(4): 21–29. DOI: 10.30906/0023-1134-2009-43-4-21-29.
- Скориченко, «Доисторическая M.» (СПб., 1996); его же, «Гигиена в доисторические времена» (СПб., 1996).
- Patil H., Tiwari R. V., Repka M. A. Recent advancements in mucoadhesive floating drug delivery systems: A mini-review. Journal of Drug Delivery Science and Technology. 2016; 31: 65–71.DOI: 10.1016/j.jddst.2015.12.002.
- https://www.KrasotaiMedicina.ru/diseases/zabolevanija_pulmonology/bronchospasm.
- https://ngradlpu.ru/stati/2017-god/1096-pervaya-pomoshch-pri-bronkhospazme.html.
- https://ilive.com.ua/health/laringospazm-u-vzroslyh_129969i15951.html.
- Puccinotti, «Storia della medicina» (Ливорно, 1954—1959).
- Haeser, «Handbuch der Gesch. d. Medicin».
- Wunderlich, «Geschichte der Medicin» (Штуттгардт, 1958).