Бронхоспазм — это патологическое состояние, возникающее в результате сужения просвета бронхов среднего и малого калибра, обусловленного спазмом гладкомышечных волокон, отёком слизистой оболочки и нарушением дренажной функции дыхательных путей. Проявляется чувством нехватки воздуха, экспираторной одышкой, непродуктивным или малопродуктивным приступообразным кашлем. Диагностика синдрома основывается на клинических данных, физикальных и функциональных исследованиях. Осуществляется патогенетическая консервативная терапия бронхолитиками, антигистаминными препаратами и кортикостероидами.
Общие сведения
Бронхоспазм (бронхоспастический синдром, бронхиолоспазм) является симптомокомплексом, характеризующим течение ряда заболеваний респираторного тракта, возникающим при аллергических реакциях, некоторых интоксикациях и иных состояниях. Медицинские работники чаще всего сталкиваются с этим синдромом у больных бронхиальной астмой, составляющих 5-10% населения. Аллергический бронхоспазм встречается в 2% случаев всех форм лекарственной непереносимости. Обструкция дыхательных путей возникает у 5% людей при значительных физических нагрузках, среди спортсменов этот показатель достигает 25%. Большую опасность для жизни пациента представляет тотальное сужение просвета бронхов во время наркоза.
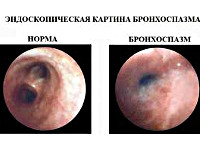
Бронхоспазм
Причины бронхоспазма
Бронхоспастический синдром является полиэтиологической патологией. Первичный бронхоспазм как основное проявление бронхиальной астмы формируется на фоне гиперреактивности бронхов, появляющейся при наличии генетической предрасположенности (или без таковой) под влиянием пыльцевых, пылевых, эпидермальных и других аллергенов или раздражителей. Вторичный спазм гладкой мускулатуры дыхательных путей может быть обусловлен следующими патологическими состояниями:
- Аллергические реакции. На повторное внедрение аллергена организм иногда отвечает резким сужением просвета воздухоносных путей. К появлению такой реакции часто приводит пероральный приём или парентеральное введение лекарственных средств, вакцин и сывороток. Реже бронхоспазм возникает из-за непереносимости определённых продуктов питания, при укусах насекомых.
- Инфекционно-воспалительные процессы. Включают острые и хронические бронхолёгочные заболевания бактериальной (в том числе туберкулёз) и вирусной природы. Синдром бронхиальной обструкции осложняет течение ХОБЛ, хронического бронхита и бронхоэктатической болезни, выявляется при микозах и гельминтозах лёгких, заболеваниях респираторного тракта, вызванных простейшими.
- Гемодинамические нарушения. Вторичное сужение бронхиального просвета часто сопровождает нарушения кровообращения в малом круге. Симптомы бронхоспастического состояния присутствуют при тромбоэмболии лёгочных артерий, синдроме Аэрса, стенозе митрального клапана и некоторых других пороках.
- Обтурация бронхов. Бронхоспазм нередко становится первым признаком обтурации участка воздухоносного пути. Может провоцироваться эндобронхиальным ростом опухоли, аспирацией инородного тела, закупоркой просвета органа вязкой мокротой при муковисцидозе, компрессией бронха извне увеличенными лимфоузлами и образованиями.
- Действие ирритантов и токсинов. Ирритативное действие на бронхи оказывает вдыхание кислотных и щелочных соединений, инсектицидов и ядохимикатов, термические ожоги дыхательных путей. Периоперационная бронхоконстрикция развивается в результате механического раздражения слизистой оболочки трахеобронхиального дерева во время интубации трахеи. Токсический бронхоспазм вызывается холиномиметиками, бета-адреноблокаторами и некоторыми другими препаратами.
У ряда пациентов наблюдается бронхоспастическое состояние неврогенного генеза, формирующееся при непосредственном раздражении блуждающего нерва, на фоне психических расстройств и органического поражения головного мозга. Вторичный бронхоспазм обнаруживается у больных, страдающих лёгочной формой различных аутоимунных процессов, при эндокринной патологии и некоторых редких заболеваниях дыхательной системы.
Патогенез
Бронхоспазм является конечным результатом сложного процесса, регулируемого вегетативной нервной системой. Он возникает при преобладании влияния парасимпатического отдела, отвечающего за сокращение гладкомышечных волокон бронхиальной стенки. Под действием аллергенов, биологически активных веществ, токсинов и ирритантов, при механическом раздражении вагусного нерва происходит высвобождение большого количества ацетилхолина — медиатора, возбуждающего парасиматическую нервную систему. Одновременно угнетается синтез ацетилхолинэстеразы — разрушающего ацетилхолин фермента, блокируются рецепторы расслабляющей бронхи симпатоадреналовой системы.
Развивается обратимое утолщение стенки бронха, выявляется отёк подслизистого слоя. Гипертрофируются бронхиальные железы, увеличивается продукция слизи. Нарушаются дренажная и вентиляционная функции воздухоносных путей. Уменьшается скорость потока выдыхаемого воздуха. Из-за нарушения альвеолярной перфузии формируется гипоксия, приводящая к усилению работы дыхательной мускулатуры. Участие вспомогательных мышц в акте дыхания увеличивает потребление организмом кислорода, что усугубляет гипоксию. При отсутствии лечения может наступить утомление дыхательной мускулатуры, при котором еще больше снижается эффективность вентиляции, повышается содержание углекислого газа в крови.
Классификация
По этиологии бронхоспазм делится на первичный, обусловленный гиперреактивностью бронхов при бронхиальной астме, и вторичный, появляющийся при других патологиях. Вторичный бронхоспастический синдром классифицируется по непосредственной причине возникновения и механизму развития, может быть обратимым и необратимым, лёгким, среднетяжёлым и тяжёлым. В зависимости от распространённости процесса различают следующие виды бронхоспазма:
- Локальный. Гладкие мышцы бронхиальных стенок спазмированы на небольшом участке дыхательных путей. Состояние развивается при попадании в бронх инородного предмета, эндобронхиальном росте новообразования.
- Парциальный. Процесс является распространённым, поражает мелкие, а иногда и средние бронхи. Сохраняются зоны нормально вентилируемой альвеолярной ткани. Нарушение чаще обнаруживается при патологии органов дыхания и реакциях гиперчувствительности. Приводит к дыхательной недостаточности.
- Тотальный. Проявляется резким одномоментным спазмом гладкой мускулатуры всех крупных, средних и мелких бронхов. Характерен для астматического статуса. Иногда выявляется во время оперативного вмешательства при введении пациента в наркоз.
Симптомы бронхоспазма
Клиническая картина патологического состояния во многом зависит от этиопатогенеза и распространённости процесса. В большинстве случаев присутствует непродуктивный приступообразный кашель. Иногда в конце приступа отделяется скудное количество светлой слизистой мокроты. Пациент жалуется на внезапно появившееся стеснение в груди, ощущение нехватки воздуха и затруднение выдоха. Больной испытывает чувство страха, не может спать. Иногда одышка носит смешанный характер, редко — инспираторный. Пациент, а нередко — и окружающие его люди слышат свистящие хрипы.
Затруднение дыхания усиливается в горизонтальном положении. В тяжёлых случаях больной вынужден сидеть с опущенными вниз ногами, чуть наклонившись вперёд и опираясь на руки, или лежать на животе со свешенной вниз головой. Аллергический бронхоспазм часто сопровождается ринореей, слезотечением, кожными высыпаниями по типу крапивницы, отёками в месте инъекции или укуса насекомого. Обструкции, развивающейся на фоне инфекционного заболевания, сопутствуют лихорадка, общее недомогание, признаки основной патологии.
Гемодинамический бронхоспазм сочетается с болями в груди, кровохарканьем и нарушением сердечного ритма. Характер кашлевого приступа, вызванного аспирацией инородного предмета, изменяется при перемене положения тела. При тотальной бронхоконстрикции состояние пациента крайне тяжёлое. Наблюдается утрата сознания, кожные покровы становятся синюшными. Несмотря на выраженное тахипноэ (частота дыхательных движений достигает 60 за минуту), дыхательные шумы не выслушиваются. Выявляется резкое снижение артериального давления, тахикардия.
Осложнения
Своевременно начатое адекватное лечение позволяет полностью и без последствий купировать бронхоспазм. В лёгких случаях проходимость бронхов восстанавливается самостоятельно. Самым грозным осложнением является трансформация парциальной бронхоконстрикции в тотальную, наблюдающаяся при утяжелении астматического статуса. Это состояние ежегодно приводит к гибели более 200 тысяч человек, страдающих бронхиальной астмой. От 3 до 20% случаев смерти в состоянии наркоза при хирургических вмешательствах происходит из-за бронхоспазма.
Диагностика
Первичные диагностические мероприятия обычно осуществляются врачами скорой медицинской помощи и терапевтами приёмных отделений стационаров. В дальнейшем пациент обследуется у пульмонолога, при необходимости к диагностическому поиску могут привлекаться аллергологи-иммунологи и другие специалисты. Основными методами исследования, позволяющими выявить бронхоспазм, считаются:
- Осмотр. При осмотре оценивается цвет кожных покровов. При тяжёлой бронхоконстрикции кожа бледнеет, появляется синюшность губ и концевых фаланг пальцев. Обращает на себя внимание вынужденное положение тела больного, участие в дыхании вспомогательной мускулатуры. У пациентов с бронхообструкцией на фоне хронической лёгочной патологии нередко наблюдается дистальная гипертрофическая остеоартропатия.
- Перкуссия, аускультация. Перкуторно определяется коробочный звук над всей поверхностью лёгких. При аускультации выслушивается жёсткое дыхание, сухие свистящие хрипы на выдохе, реже хрипы слышны на высоте вдоха. Присутствует тахипноэ, учащение сердцебиения. Тяжёлый жизнеугрожающий бронхоспазм характеризуется появлением участков «немого лёгкого», в проекции которых не проводятся дыхательные шумы.
- Пульсоксиметрия. В ходе исследования пульсоксиметром измеряется насыщение артериальной крови кислородом и частота сердечных сокращений, уточняется степень дыхательной недостаточности. Оксигенация крови менее 95% наряду с тахикардией является признаком кислородного голодания. Гипоксия считается критической при сатурации от 90% и ниже.
- Спирография. Исследование функции внешнего дыхания помогает отдифференцировать обструктивные нарушения от рестриктивных. О наличии сужения просвета респираторных путей свидетельствует снижение показателей ОФВ1 и теста Тиффно. Применение бронходилатационной пробы позволяет выявить обратимость бронхоконстрикции.
- Рентгенография, КТ лёгких. Являются вспомогательными методами диагностики. Применяются для установления причины вторичной обструкции дыхательных путей. На рентгенограммах и компьютерных томограммах визуализируется эмфизема лёгких, обнаруживаются рентгенконтрастные инородные тела, опухоли, увеличенные лимфоузлы, признаки другой патологии респираторного тракта.
В целях диагностики бронхоспастических состояний у детей раннего возраста применяется бронхофонография. Повышение содержания в выдыхаемом воздухе углекислого газа, определяемого с помощью капнографии, помогает выявить бронхоспазм у интубированных больных. Наиболее полно исследовать функцию внешнего дыхания можно с помощью бодиплетизмографии.
Лечение бронхоспазма
Лечение бронхоспастического состояния осуществляется консервативными методами. На догоспитальном этапе используются ингаляции бета-адреномиметиков короткого действия в виде дозированного аэрозоля или через небулайзер. Можно применять комбинации этих препаратов с холинолитиками или ингаляционными кортикостероидами. При недостаточной эффективности терапии пациенту обеспечивается подача увлажнённого кислорода через носовой катетер, выполняется парентеральное введение метилксантинов и системных кортикостероидов.
Для купирования приступа удушья на фоне анафилаксии препаратом выбора является эпинефрин, дополнительно используются бронхолитики, кортикостероидные гормоны и антигистаминные препараты. При тотальном бронхоспазме показана экстренная интубация и искусственная вентиляция лёгких. Пациенты с затяжными приступами удушья госпитализируются в отделение терапии или пульмонологии. Лечение больных с астматическим статусом осуществляется в ОИТР. На госпитальном этапе продолжается введение бронхолитиков и кортикостероидов, кислородотерапия. При необходимости осуществляется бронхоальвеолярный лаваж, респираторная поддержка.
Прогноз и профилактика
Прогноз заболевания зависит от приведшего к бронхоконстрикции этиологического фактора. Обратимые приступы удушья хорошо поддаются медикаментозному лечению. Бронхоспазм очень редко является непосредственной причиной летального исхода. В случае вторичной бронхоконстрикции смерть чаще наступает от основного заболевания. В профилактических целях следует избегать контакта с известными аллергенами, тщательно выполнять рекомендации по лечению основной патологии.
Что такое бронхоспазм и что его вызывает?
Бронхоспазм возникает при сужении дыхательных путей легких, уменьшая поток воздуха на 15%. Люди с бронхиальной астмой, аллергией и легочными заболеваниями более склонны к развитию бронхоспазма. Бронхоспазм сам по себе не считается заразным, но некоторые вирусы и бактерии, вызывающие бронхоспазмы, могут передаваться другим людям.
 Фото: Википедия
Фото: Википедия
Что вызывает бронхоспазмы?
Бронхоспазм может быть вызван респираторными заболеваниями, такими как бронхиальная астма или бронхит, а также лекарственными препаратами или аллергенами. Общие причины бронхоспазмов:
- бронхиальная астма;
- эмфизема или хроническая обструктивная болезнь легких (ХОБЛ);
- хронический бронхит;
- вирусы, бактерии и грибковая инфекция легких;
- курение;
- загрязнение воздуха или дым;
- экологические аллергены, такие как шерсть домашних животных, пыльца, плесень и пыль;
- некоторые пищевые добавки и химикаты;
- химические вещества, используемые в чистящих средствах и производстве
- холодная погода;
- общая анестезия, главным образом вызывающая раздражение дыхательных путей;
- упражнения;
- разжижающие кровь препараты, такие как от высокого артериального давления и нестероидные противовоспалительные средства (НПВС);
- антибиотики.
Ученые до сих пор не уверены, почему у некоторых людей упражнения могут вызвать бронхоспазм. Традиционно бронхоспазм, вызванный упражнениями, считался симптомом бронхиальной астмы, но новые исследования показали, что это не так.
Исследователи так же установили, что бронхоспазм связан с несколькими типами атопического ринита — хронического состояния, вызывающего образование сухих корок в полости носа и постепенное истончение слизистой оболочки. Исследователи также до сих пор пытаются определить, вызывают ли электронные сигареты бронхоспазмы. Показано, что никотин стимулирует нерв легких, вызывая бронхоспазмы. Ученые установили, что электронные сигареты, содержащие 12 мг/мл никотина, могут вызвать бронхоспазмы у морских свинок. Некоторые химические вещества, обнаруженные в лекарственных средствах, также могут вызвать бронхоспазмы, хотя и редко.
Признаки бронхоспазма
Симптомы бронхоспазма включают кашель, затруднение дыхания и боль в груди. Признаки бронхоспазма довольно очевидны, в то время как тяжесть симптомов непосредственно связана с тем, насколько сузились дыхательные пути. Общие симптомы бронхоспазма включают:
- боль, ощущение стеснения в груди;
- трудности с дыханием;
- хрипящий или свистящий звук при вдыхании;
- кашель;
- чувство усталости;
- головокружение.
Диагноз бронхоспазма
Врачу необходимо правильно диагностировать и назначать лечение бронхоспазма. В сложных или тяжелых случаях пульмонолог может помочь подтвердить диагноз. Как правило, врач вначале задаст вопросы об истории заболевания легких и аллергии у человека. В зависимости от тяжести симптомов, врач может назначить ряд методов исследования, чтобы оценить, насколько сужены дыхательные пути.
Диагностические методы, помогающие выявлять бронхоспазм:
- Спирометрия — больной вдыхает и выдыхает несколько раз с умеренной и максимальной силой через трубку, подключенную к компьютеру.
- Пульсоксиметрия — устройство измеряет количество кислорода в крови и крепится на палец или ухо.
- Анализ газового состава артериальной крови — определяет уровни кислорода и углекислого газа в крови.
- Рентгенография и компьютерная томография (КТ) грудной клетки — снимки грудной клетки и легких помогут исключить инфекцию легких.
- Для того чтобы определить, является ли бронхоспазм результатом тренировки, доктор может порекомендовать гипервентиляционную пробу. Во время данного исследования человек вдыхает смесь кислорода и углекислого газа, чтобы определить, как изменяется функция легких.
Когда необходимо обратиться к врачу?
Человек должен обратиться за немедленной медицинской помощью, когда испытывает тяжелые и болезненные симптомы бронхоспазма. Причины для обращения к врачу:
- спазмы, которые мешают повседневной деятельности;
- спазмы, которые вызывают головокружение и предобморочное состояние;
- спазмы, которые возникают после вдыхания аллергена;
- спазмы, которые происходят без видимых причин;
- спазмы, которые происходят во время тренировки;
- отхаркивание слизи, особенно если она темного цвета или обесцвеченная
- лихорадка и температура.
Методы лечения бронхоспазма
В большинстве случаев при бронхоспазме врач назначит бронхолитики (бронходилятаторы). Они вызывают расширение дыхательных путей. Бронходилататоры доступны в различных формах и обеспечивают облегчение при вдыхании. Три наиболее распространенных вида бронходилататоров: бета-агонисты, антихолинергические препараты и теофиллин.
План лечения зависит от индивидуальных факторов, таких как тяжесть приступов, как часто они происходят, и их причины. В тяжелых или хронических случаях врачи могут рекомендовать стероиды для уменьшения воспаления в дыхательных путях и увеличения воздушного потока. Если бронхоспазм вызван бактериальными инфекциями, то могут понадобиться антибиотики.
Для быстрого облегчения от резких и сильных спазмов назначают бронхолитические средства быстрого действия. Обычно больной должен принимать их только раз или дважды в неделю.
Бронходилататоры быстрого действия включают:
- Вентолин;
- Орципреналин;
- Левалбутерол;
- Пирбутерол.
При хронических случаях бронхоспазма могут быть рекомендованы бронходилататоры длительного действия в комбинации с ингаляционными стероидами, чтобы предотвратить спазмы. В большинстве случаев бронходилататоры длительного действия принимают два-три раза в день.
Бронходилататоры длительного действия и ингаляционные кортикостероидные препараты:
- Салметерол + Флутиказон;
- Симбикорт;
- Сальметерол;
- Формотерол;
- Флутиказона пропионат;
- Преднизолон;
- Пульмикорт.
Если бронхоспазм вызван физической нагрузкой, то бронходилататоры длительного действия и ингаляционные кортикостероидные препараты используют за 15 — 20 минут до тренировки, это может помочь уменьшить вероятность спазмов.
Литература
- Caillaud D. et al. Exercise‐induced bronchospasm to different phenotypes of rhinitis without asthma in primary schoolchildren: the French Six Cities Study //Clinical & Experimental Allergy. — 2014. — Т. 44. — №. 6. — С. 858-866.
- George M. et al. Paradoxical bronchospasm from benzalkonium chloride (BAC) preservative in albuterol nebulizer solution in a patient with acute severe asthma. A case report and literature review of airway effects of BAC //Respiratory medicine case reports. — 2017. — Т. 21. — С. 39-41.
- Khosravi M., Lin R. L., Lee L. Y. Inhalation Of Electronic Cigarette Vapor Induces Bronchospasm In Guinea Pig Model Through A Cholinergic Reflex //A16. WHY SHOULD WE BE CONCERNED E-CIGARETTES?. — American Thoracic Society, 2017. — С. A1028-A1028.
- Wunderlich, «Geschichte der Medicin» (Штуттгардт, 1958).
- Харенко Е. А., Ларионова Н. И., Демина Н. Б. Мукоадгезивные лекарственные формы. Химико-фармацевтический журнал. 2009; 43(4): 21–29. DOI: 10.30906/0023-1134-2009-43-4-21-29.
- Bangun H., Aulia F., Arianto A., Nainggolan M. Preparation of mucoadhesive gastroretentive drug delivery system of alginate beads containing turmeric extract and anti-gastric ulcer activity. Asian Journal of Pharmaceutical and Clinical Research. 2019; 12(1):316–320. DOI: 10.22159/ajpcr.2019.v12i1.29715.
- https://www.KrasotaiMedicina.ru/diseases/zabolevanija_pulmonology/bronchospasm.
- https://medicalinsider.ru/news/chto-takoe-bronkhospazm-i-chto-ego-vyzyvaet/.
- З.С. Смирнова, Л.М. Борисова, М.П. Киселева и др. Противоопухолевая эффективность прототипа лекарственной формы соединения ЛХС-1208 для внутривенного введения // Российский биотерапевтический журнал. 2012. № 2. С. 49.