Бронхиальная астма (БА) является распространенным и потенциально опасным хроническим заболеванием, которое ухудшает качество жизни и снижает трудоспособность пациентов, а также приводит к существенным экономическим потерям в масштабе общества и государства.
Известно, что пациентов, имеющих синдром бронхиальной обструкции или страдающих бронхиальной астмой, беспокоят першение в горле, кашель, ощущение дискомфорта в грудной клетке, одышка, заложенность и хрипы в груди. Эти симптомы развиваются при контакте с резкими запахами, при нахождении в плохо проветриваемых помещениях, при изменении погодных условий (повышение влажности, перепады температуры воздуха), а также во время интенсивной физической нагрузки. В пульмонологии этот феномен, характеризующийся неспецифической повышенной чувствительностью бронхов к воздействию раздражающих веществ, называют гиперреактивностью бронхов.
В процессе многолетнего изучения этиологии и патогенеза бронхиальной обструкции, возникающей у здоровых людей, у лиц с отягощенным семейным аллергологическим анамнезом, у пациентов, имеющих клинически значимую сенсибилизацию, особое внимание исследователи уделяли такому явлению, как бронхоспазм в ответ на различную физическую нагрузку.
Фенотипы бронхиальной астмы
У большинства пациентов, которые регулярно получают ингаляционную противоастматическую терапию, достигается контроль над симптомами бронхиальной астмы, но у части больных отмечается рефрактерность к проводимому лечению. С целью повышения эффективности терапии мировым медицинским сообществом было принято разделение пациентов с бронхиальной астмой на различные фенотипы и эндотипы.
Клиническое фенотипирование основывается на клинических и анамнестических данных, позволяющих распределить больных по подгруппам (т.е. фенотипировать) с учетом общих статистически усредненных функциональных показателей и триггерных факторов.

Эндотип характеризует патогенетические механизмы, лежащие в основе формирования определенного клинического фенотипа. Один эндотип бронхиальной астмы может включать несколько фенотипов. Кроме того, специфический фенотип может реализовываться на основе нескольких эндотипов.
У одного пациента может присутствовать несколько фенотипов бронхиальной астмы одновременно, а также один фенотип может трансформироваться в другой. Известно, что характерологические/поведенческие особенности пациента, такие как приверженность к лечению и курение, являются дополнительными факторами, модифицирующими фенотип БА.

Определение фенотипов бронхиальной астмы позволит персонализировать противоастматическую терапию, что не предполагает создания отдельного лекарственного препарата, метода диагностики или способа профилактики для каждого конкретного больного, но потребует отбора пациентов, у которых отмечается наиболее выраженный ответ на данный вариант терапии или способ профилактики астмы.
На сегодняшний день одним из наиболее хорошо охарактеризованных фенотипов бронхиальной астмы является так называемая «астма физического усилия» (АФУ).
Клинические проявления и патогенез астмы возникающей при физической нагрузке
Под астмой физического усилия (АФУ), или «астмой физического напряжения», или «астмой, вызванной упражнениями» (exercise-induced asthma), подразумевается острый, обычно произвольно проходящий бронхоспазм, возникающий во время физической нагрузки или непосредственно после ее завершения.
Реакция на физическую нагрузку как проявление гиперреактивности бронхов присутствует при любой форме бронхиальной астмы — атопической, неатопической, аспириновой и др. Как известно, гиперреактивность бронхов является генетически обусловленной, но на нее влияет также воспаление, развивающееся в бронхах (в основном эозинофильное, реже нейтрофильное).
Бронхоспазм при физической нагрузке чаще развивается у больных бронхиальной астмой детей в возрасте от 6 до 12 лет, у которых постнагрузочный бронхоспазм может быть единственным проявлением заболевания. Реакция на физическую нагрузку имеет устойчивый характер и сохраняется даже на фоне благополучного течения заболевания, т.е. может не зависеть от степени контроля астмы.

Таким образом, бронхоспазм, вызванный физической нагрузкой, может быть одним из компонентов астмы, единственным симптомом астмы, а также служить проявлением гиперреактивности бронхов без формирования бронхиальной астмы. При этом на возникновение приступа астмы в большей степени влияет длительность физической нагрузки, а не ее интенсивность.
Постнагрузочный бронхоспазм сопровождается повышением бронхиального сопротивления, увеличением остаточного объема легких. Бронхиальная обструкция может развиваться как на уровне всех бронхов, так и избирательно только на одном уровне.
Длительное воздействие аэрополлютантов во время физической нагрузки способствует возникновению гиперреактивности бронхов и снижению функции внешнего дыхания. Аэрополлютанты вызывают оксидативный стресс и, соответственно, повреждение слизистой оболочки дыхательных путей; активные формы кислорода воздействуют на жидкость, покрывающую эпителий, приводя к повышению вязкости мокроты, нарушению мукоцилиарного клиренса, что, в свою очередь, стимулирует кашлевой рефлекс.
CD. Hendrickson et al. описали отсроченный бронхоспазм в ответ на интенсивную физическую нагрузку, связанный с лабильным бронхотонусом у людей с хроническим воспалительным поражением бронхов.
Одним из звеньев патогенеза бронхиальной обструкции при воздействии физической нагрузки является охлаждение дыхательных путей за счет гипервентиляции.

Снижение температуры дыхательных путей зависит от температуры и влажности вдыхаемого воздуха, минутного объема дыхания. Сухой воздух при воздействии на слизистую бронхов охлаждает ее, что приводит к локальной дегрануляции тучных клеток. Затем происходит высвобождение биологически активных веществ, которые способствуют развитию спазма гладкой мускулатуры бронхов. Эта зависимость подтверждена в исследовании, в котором описано влияние гипертермии слизистой бронхов на предотвращение бронхоспазма при астме физического усилия.
В профессиональном спорте особое место занимает плавание, так как вдыхание увлажненного воздуха существенно снижает риск развития бронхоспазма при воздействии длительной физической нагрузки.
Сухость слизистой дыхательных путей приводит к повышению осмолярности слизистой, что, в свою очередь, вызывает раздражение ирритантных рецепторов, а в дальнейшем дегрануляцию тучных клеток.
Патогенез астмы физического усилия до конца не изучен, в его основе лежит взаимодействие многих компонентов.
Любой процесс воспаления сопровождается повреждением барьерных тканей, в данном случае бронхиального эпителия. Затем запускается каскад химических реакций, ответственных за метаболизм арахидоновой кислоты. При иммунологической и неиммунологической стимуляции клеток слизистых дыхательных путей происходит распад арахидоновой кислоты при помощи циклооксигеназной ферментной системы до образования простагландинов и тромбоксанов, а при участии ферментов 5-липоксигеназы — до лейкотриенов (ЛТ). Выделяют две группы ЛТ: одна из них включает ЛТС4, ЛTD4, и ЛТЕ4, называемые цистеиниловыми лейкотриенами, а во вторую группу входит один фактор — ЛТВ4.
Цистеиниловые лейконтриены (особенно ЛТБ4) вызывают спазм гладкой мускулатуры и регулируют локальный кровоток, снижая давление. Они подавляют пролиферацию лимфоцитов и способствуют их дифференцировке. Лейкотриен В4 оказывает хемотаксическое и активирующее действие преимущественно в отношении моноцитов, макрофагов, нейтрофилов, эозинофилов и даже Т-лимфоцитов.

Лейкотриены продуцируются многими клетками организма и опосредуют множество аспектов воспалительного процесса. В легких лейкотриеновый каскад приводит к активации внутриклеточной 5-липоксигеназы с последующим высвобождением сульфидопептида ЛТ, активирующего множество клеток, участвующих в воспалении, таких как мастоциты, эозинофилы, макрофаги, а также эпителиальные клетки. При манифестации острой фазы воспаления в дыхательных путях цистеиниловые лейкотриены участвуют в процессах ремоделирования, индуцируя пролиферацию и активацию мукозальных фибробластов, продукцию и отложение некоторых компонентов экстрацеллюлярного матрикса.
В исследовании Z. Diamant et al. была подтверждена роль блокады лейкотриеновых рецепторов у больных астмой физического усилия, которая приводит к значительному уменьшению постнагрузочного бронхоспазма.
Важным звеном патогенеза астмы физического напряжения также является снижение функции сурфактанта. При остром или персистирующем воспалении в дыхательных путях, снижении температуры слизистых бронхов и при воздействии физической нагрузки отмечается транссудация белков в просвет бронхов, что объясняет ограничение функций сурфактанта.
Следует отметить, что детальное изучение адренорецепторов слизистой бронхов при астме физического усилия позволило установить: при длительной физической нагрузке, когда существенно повышается уровень свободного адреналина, возникает значительное несоответствие между его уровнем и количеством адренорецепторов бронхов, способных связывать свободный адреналин.
Важным является также состояние тонуса нервной системы. При интенсивной физической нагрузке вначале преобладает тонус симпатической нервной системы, происходит выброс катехоламинов, возникает гипервентиляция, синтезируются простагландины Е, что приводит к бронходилатации. Однако при продолжении физической нагрузки роль гипервентиляции усиливается, формируется сухость слизистых дыхательных путей, активируются эффекторные клетки, происходит выброс медиаторов воспаления (гистамин и др.), что суммарно завершается развитием бронхиальной обструкции, удушья.
Методы диагностики астмы физического усилия
Для подтверждения наличия как бронхиальной астмы, так и астмы физического усилия учитывают жалобы больного, данные анамнеза, выясняют провоцирующие факторы (а именно связь с физической нагрузкой), оценивают данные осмотра, а также результаты проведенного лабораторного и функционального обследования.
Особое место в диагностике бронхоспазма, вызванного физической нагрузкой, занимают бронхопровокационные тесты: проба с дозированной физической нагрузкой с определением функции внешнего дыхания до и после исследования, а также непосредственно бронхопровокационный тест с ингаляцией карбахолина/метахолина. Эти тесты позволяют максимально объективно оценить наличие латентного бронхоспазма и выявить клинически значимую гиперреактивность бронхов. После проведения указанных тестов обязательным условием является ингаляция сальбутамола в дозе 400 мкг для оценки обратимости бронхиальной обструкции, наличие которой необходимо для постановки диагноза бронхиальная астма.

В клинической практике встречаются ситуации, когда проведение бронхопровокационных тестов невозможно. Противопоказания для их проведения следующие: заболевания нервной системы, опорно-двигательного аппарата и сердечнососудистой системы в стадии декомпенсации или обострения, психические заболевания, травмы (черепно-мозговые, позвоночника, политравма и др.) в анамнезе; обострение хронических заболеваний; тяжелое течение бронхиальной астмы.
По возможности рекомендуется проводить определение концентрации оксида азота в выдыхаемом воздухе (FeNO). Так как у большинства пациентов с бронхиальной астмой, в том числе с астмой физического усилия, отмечается хроническое эозинофильное воспаление дыхательных путей, то показатель FeNO будет повышенным, особенно если у больного имеется клинически значимая сенсибилизация.
В качестве патогенетической медикаментозной терапии астмы физического усилия максимально эффективны антагонисты лейкотриеновых рецепторов.
После подтверждения наличия астмы вызванной физическими нагрузками, встает вопрос выбора необходимой и достаточной для конкретного больного терапии.
Лечение астмы физического усилия
Для патогенетической и симптоматической медикаментозной терапии астмы физического усилия используют различные лекарственные средства, относящиеся к разным фармакологическим группам: это короткодействующие B2-агонисты (КДБА), длительнодействующие B2-агонисты, М-холинолитики, ингаляционные глюкокортикостероиды (ИГКС) и антагонисты лейкотриеновых рецепторов (АЛТР).
Постнагрузочный бронхоспазм может быть единственным проявлением бронхиальной астмы.
Для купирования остро возникшего при физической нагрузке бронхоспазма максимально эффективными являются короткодействующие B2-агонисты (КДБА). Постоянное использование ингаляционных глюкокортикостероидов (ИГКС) при астме физического усилия может быть недостаточно эффективным. В связи с особенностями патогенеза астмы физического напряжения часто требуются более высокие дозы ИГКС, способные уменьшить гиперреактивность бронхов.
Антагонисты лейкотриеновых рецепторов обладают противовоспалительным и бронходидатирующим эффектами. Блокада лейкотриеновых рецепторов приводит к значительному уменьшению постнагрузочного бронхоспазма. Эти препараты у пациентов с астмой, вызванной физическими упражнениями продемонстрировали большую эффективность, чем КДБА, как при регулярном, так и при эпизодическом использовании без потери эффективности со временем.

Достоверное уменьшение бронхоспазма, связанного с физической нагрузкой, было продемонстрировано в 12-недельном исследовании у взрослых. Этот эффект наблюдался в течение всего периода исследования. Уменьшение бронхоспазма, вызванного физической нагрузкой, также было продемонстрировано в коротком исследовании, включавшем детей в возрасте 6-14 лет.
Основным представителем группы антагонистов лейкотриеновых рецепторов (АЛТР) является монтелукаст. В России на фармакологическом рынке монтелукаст присутствует приблизительно 20 лет. Значительное место на рынке среди лекарственных препаратов фармакологической группы АЛТР занимает Монтелар.
Монтелар представлен в виде жевательных таблеток по 4 и 5 мг, а также в форме таблеток, покрытых пленочной оболочкой, по 10 мг.

Определены следующие показания к медицинскому применению Монтелара: профилактика и длительное лечение БА, профилактика дневных и ночных симптомов БА, лечение БА с повышенной чувствительностью к ацетилсалициловой кислоте; профилактика бронхоспазма, вызванного физической нагрузкой; симптомы сезонного и круглогодичного аллергического ринита.
Противопоказаниями для использования Монтелара являются гиперчувствительность к любому из компонентов лекарственного препарата, возраст до 2 лет, фенилкетонурия, непереносимость галактозы, дефицит лактазы или глюкозогалактозная мальабсорбция.
Монтелар принимают 1 раз в сутки перед сном. Препарат лучше принимать за 1 ч до еды или через 2 ч после еды. Детям препарат назначают под наблюдением взрослых/родителей. При назначении Монтелара детям необходимо обратить внимание на возрастную дозировку препарата: детям с 2 до 5 лет — по 1 таблетке 4 мг 1 раз в сутки, с 6 до 14 лет — по 1 таблетке 5 мг 1 раз в сутки. С 15 лет и у взрослых пациентов Монтелар используется в дозе 10 мг/сут.
Для пациентов с нарушениями функций почек и печени, а также в зависимости от половой принадлежности специального подбора дозы Монтелара не требуется.
Заключение
Физическая нагрузка является неотъемлемой частью жизни. Наличие патологии органов дыхания не рассматривается как противопоказание для занятий спортом. Однако в настоящее время в клинической практике всё чаще встречается проблема затруднения дыхания на фоне физической нагрузки.
Для купирования приступа бронхоспазма используют короткодействующие B2-агонисты (КДБА). В качестве патогенетической медикаментозной терапии астмы физического усилия максимально эффективны группы антагонистов лейкотриеновых рецепторов (АЛТР), из которых наиболее широкое применение в клинической практике получил монтелукаст (Монтелар).
Монтелар безопасен для применения у детей с 2 лет и у взрослых, а по клинической эффективности соспоставим с оригинальным препаратом. Монтелар обеспечивает хороший контроль над симптомами бронхиальной астмы и высокий комплайнс пациентов.
© Д.м.н. Курбачева, аспирант М.А. Галицкая.
Бронхоспазм (Бронхиолоспазм, Бронхоспастический синдром)
Бронхоспазм — это патологическое состояние, возникающее в результате сужения просвета бронхов среднего и малого калибра, обусловленного спазмом гладкомышечных волокон, отёком слизистой оболочки и нарушением дренажной функции дыхательных путей. Проявляется чувством нехватки воздуха, экспираторной одышкой, непродуктивным или малопродуктивным приступообразным кашлем. Диагностика синдрома основывается на клинических данных, физикальных и функциональных исследованиях. Осуществляется патогенетическая консервативная терапия бронхолитиками, антигистаминными препаратами и кортикостероидами.
Общие сведения
Бронхоспазм (бронхоспастический синдром, бронхиолоспазм) является симптомокомплексом, характеризующим течение ряда заболеваний респираторного тракта, возникающим при аллергических реакциях, некоторых интоксикациях и иных состояниях. Медицинские работники чаще всего сталкиваются с этим синдромом у больных бронхиальной астмой, составляющих 5-10% населения. Аллергический бронхоспазм встречается в 2% случаев всех форм лекарственной непереносимости. Обструкция дыхательных путей возникает у 5% людей при значительных физических нагрузках, среди спортсменов этот показатель достигает 25%. Большую опасность для жизни пациента представляет тотальное сужение просвета бронхов во время наркоза.
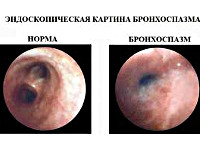
Бронхоспазм
Причины бронхоспазма
Бронхоспастический синдром является полиэтиологической патологией. Первичный бронхоспазм как основное проявление бронхиальной астмы формируется на фоне гиперреактивности бронхов, появляющейся при наличии генетической предрасположенности (или без таковой) под влиянием пыльцевых, пылевых, эпидермальных и других аллергенов или раздражителей. Вторичный спазм гладкой мускулатуры дыхательных путей может быть обусловлен следующими патологическими состояниями:
- Аллергические реакции. На повторное внедрение аллергена организм иногда отвечает резким сужением просвета воздухоносных путей. К появлению такой реакции часто приводит пероральный приём или парентеральное введение лекарственных средств, вакцин и сывороток. Реже бронхоспазм возникает из-за непереносимости определённых продуктов питания, при укусах насекомых.
- Инфекционно-воспалительные процессы. Включают острые и хронические бронхолёгочные заболевания бактериальной (в том числе туберкулёз) и вирусной природы. Синдром бронхиальной обструкции осложняет течение ХОБЛ, хронического бронхита и бронхоэктатической болезни, выявляется при микозах и гельминтозах лёгких, заболеваниях респираторного тракта, вызванных простейшими.
- Гемодинамические нарушения. Вторичное сужение бронхиального просвета часто сопровождает нарушения кровообращения в малом круге. Симптомы бронхоспастического состояния присутствуют при тромбоэмболии лёгочных артерий, синдроме Аэрса, стенозе митрального клапана и некоторых других пороках.
- Обтурация бронхов. Бронхоспазм нередко становится первым признаком обтурации участка воздухоносного пути. Может провоцироваться эндобронхиальным ростом опухоли, аспирацией инородного тела, закупоркой просвета органа вязкой мокротой при муковисцидозе, компрессией бронха извне увеличенными лимфоузлами и образованиями.
- Действие ирритантов и токсинов. Ирритативное действие на бронхи оказывает вдыхание кислотных и щелочных соединений, инсектицидов и ядохимикатов, термические ожоги дыхательных путей. Периоперационная бронхоконстрикция развивается в результате механического раздражения слизистой оболочки трахеобронхиального дерева во время интубации трахеи. Токсический бронхоспазм вызывается холиномиметиками, бета-адреноблокаторами и некоторыми другими препаратами.
У ряда пациентов наблюдается бронхоспастическое состояние неврогенного генеза, формирующееся при непосредственном раздражении блуждающего нерва, на фоне психических расстройств и органического поражения головного мозга. Вторичный бронхоспазм обнаруживается у больных, страдающих лёгочной формой различных аутоимунных процессов, при эндокринной патологии и некоторых редких заболеваниях дыхательной системы.
Патогенез
Бронхоспазм является конечным результатом сложного процесса, регулируемого вегетативной нервной системой. Он возникает при преобладании влияния парасимпатического отдела, отвечающего за сокращение гладкомышечных волокон бронхиальной стенки. Под действием аллергенов, биологически активных веществ, токсинов и ирритантов, при механическом раздражении вагусного нерва происходит высвобождение большого количества ацетилхолина — медиатора, возбуждающего парасиматическую нервную систему. Одновременно угнетается синтез ацетилхолинэстеразы — разрушающего ацетилхолин фермента, блокируются рецепторы расслабляющей бронхи симпатоадреналовой системы.
Развивается обратимое утолщение стенки бронха, выявляется отёк подслизистого слоя. Гипертрофируются бронхиальные железы, увеличивается продукция слизи. Нарушаются дренажная и вентиляционная функции воздухоносных путей. Уменьшается скорость потока выдыхаемого воздуха. Из-за нарушения альвеолярной перфузии формируется гипоксия, приводящая к усилению работы дыхательной мускулатуры. Участие вспомогательных мышц в акте дыхания увеличивает потребление организмом кислорода, что усугубляет гипоксию. При отсутствии лечения может наступить утомление дыхательной мускулатуры, при котором еще больше снижается эффективность вентиляции, повышается содержание углекислого газа в крови.
Классификация
По этиологии бронхоспазм делится на первичный, обусловленный гиперреактивностью бронхов при бронхиальной астме, и вторичный, появляющийся при других патологиях. Вторичный бронхоспастический синдром классифицируется по непосредственной причине возникновения и механизму развития, может быть обратимым и необратимым, лёгким, среднетяжёлым и тяжёлым. В зависимости от распространённости процесса различают следующие виды бронхоспазма:
- Локальный. Гладкие мышцы бронхиальных стенок спазмированы на небольшом участке дыхательных путей. Состояние развивается при попадании в бронх инородного предмета, эндобронхиальном росте новообразования.
- Парциальный. Процесс является распространённым, поражает мелкие, а иногда и средние бронхи. Сохраняются зоны нормально вентилируемой альвеолярной ткани. Нарушение чаще обнаруживается при патологии органов дыхания и реакциях гиперчувствительности. Приводит к дыхательной недостаточности.
- Тотальный. Проявляется резким одномоментным спазмом гладкой мускулатуры всех крупных, средних и мелких бронхов. Характерен для астматического статуса. Иногда выявляется во время оперативного вмешательства при введении пациента в наркоз.
Симптомы бронхоспазма
Клиническая картина патологического состояния во многом зависит от этиопатогенеза и распространённости процесса. В большинстве случаев присутствует непродуктивный приступообразный кашель. Иногда в конце приступа отделяется скудное количество светлой слизистой мокроты. Пациент жалуется на внезапно появившееся стеснение в груди, ощущение нехватки воздуха и затруднение выдоха. Больной испытывает чувство страха, не может спать. Иногда одышка носит смешанный характер, редко — инспираторный. Пациент, а нередко — и окружающие его люди слышат свистящие хрипы.
Затруднение дыхания усиливается в горизонтальном положении. В тяжёлых случаях больной вынужден сидеть с опущенными вниз ногами, чуть наклонившись вперёд и опираясь на руки, или лежать на животе со свешенной вниз головой. Аллергический бронхоспазм часто сопровождается ринореей, слезотечением, кожными высыпаниями по типу крапивницы, отёками в месте инъекции или укуса насекомого. Обструкции, развивающейся на фоне инфекционного заболевания, сопутствуют лихорадка, общее недомогание, признаки основной патологии.
Гемодинамический бронхоспазм сочетается с болями в груди, кровохарканьем и нарушением сердечного ритма. Характер кашлевого приступа, вызванного аспирацией инородного предмета, изменяется при перемене положения тела. При тотальной бронхоконстрикции состояние пациента крайне тяжёлое. Наблюдается утрата сознания, кожные покровы становятся синюшными. Несмотря на выраженное тахипноэ (частота дыхательных движений достигает 60 за минуту), дыхательные шумы не выслушиваются. Выявляется резкое снижение артериального давления, тахикардия.
Осложнения
Своевременно начатое адекватное лечение позволяет полностью и без последствий купировать бронхоспазм. В лёгких случаях проходимость бронхов восстанавливается самостоятельно. Самым грозным осложнением является трансформация парциальной бронхоконстрикции в тотальную, наблюдающаяся при утяжелении астматического статуса. Это состояние ежегодно приводит к гибели более 200 тысяч человек, страдающих бронхиальной астмой. От 3 до 20% случаев смерти в состоянии наркоза при хирургических вмешательствах происходит из-за бронхоспазма.
Диагностика
Первичные диагностические мероприятия обычно осуществляются врачами скорой медицинской помощи и терапевтами приёмных отделений стационаров. В дальнейшем пациент обследуется у пульмонолога, при необходимости к диагностическому поиску могут привлекаться аллергологи-иммунологи и другие специалисты. Основными методами исследования, позволяющими выявить бронхоспазм, считаются:
- Осмотр. При осмотре оценивается цвет кожных покровов. При тяжёлой бронхоконстрикции кожа бледнеет, появляется синюшность губ и концевых фаланг пальцев. Обращает на себя внимание вынужденное положение тела больного, участие в дыхании вспомогательной мускулатуры. У пациентов с бронхообструкцией на фоне хронической лёгочной патологии нередко наблюдается дистальная гипертрофическая остеоартропатия.
- Перкуссия, аускультация. Перкуторно определяется коробочный звук над всей поверхностью лёгких. При аускультации выслушивается жёсткое дыхание, сухие свистящие хрипы на выдохе, реже хрипы слышны на высоте вдоха. Присутствует тахипноэ, учащение сердцебиения. Тяжёлый жизнеугрожающий бронхоспазм характеризуется появлением участков «немого лёгкого», в проекции которых не проводятся дыхательные шумы.
- Пульсоксиметрия. В ходе исследования пульсоксиметром измеряется насыщение артериальной крови кислородом и частота сердечных сокращений, уточняется степень дыхательной недостаточности. Оксигенация крови менее 95% наряду с тахикардией является признаком кислородного голодания. Гипоксия считается критической при сатурации от 90% и ниже.
- Спирография. Исследование функции внешнего дыхания помогает отдифференцировать обструктивные нарушения от рестриктивных. О наличии сужения просвета респираторных путей свидетельствует снижение показателей ОФВ1 и теста Тиффно. Применение бронходилатационной пробы позволяет выявить обратимость бронхоконстрикции.
- Рентгенография, КТ лёгких. Являются вспомогательными методами диагностики. Применяются для установления причины вторичной обструкции дыхательных путей. На рентгенограммах и компьютерных томограммах визуализируется эмфизема лёгких, обнаруживаются рентгенконтрастные инородные тела, опухоли, увеличенные лимфоузлы, признаки другой патологии респираторного тракта.
В целях диагностики бронхоспастических состояний у детей раннего возраста применяется бронхофонография. Повышение содержания в выдыхаемом воздухе углекислого газа, определяемого с помощью капнографии, помогает выявить бронхоспазм у интубированных больных. Наиболее полно исследовать функцию внешнего дыхания можно с помощью бодиплетизмографии.
Лечение бронхоспазма
Лечение бронхоспастического состояния осуществляется консервативными методами. На догоспитальном этапе используются ингаляции бета-адреномиметиков короткого действия в виде дозированного аэрозоля или через небулайзер. Можно применять комбинации этих препаратов с холинолитиками или ингаляционными кортикостероидами. При недостаточной эффективности терапии пациенту обеспечивается подача увлажнённого кислорода через носовой катетер, выполняется парентеральное введение метилксантинов и системных кортикостероидов.
Для купирования приступа удушья на фоне анафилаксии препаратом выбора является эпинефрин, дополнительно используются бронхолитики, кортикостероидные гормоны и антигистаминные препараты. При тотальном бронхоспазме показана экстренная интубация и искусственная вентиляция лёгких. Пациенты с затяжными приступами удушья госпитализируются в отделение терапии или пульмонологии. Лечение больных с астматическим статусом осуществляется в ОИТР. На госпитальном этапе продолжается введение бронхолитиков и кортикостероидов, кислородотерапия. При необходимости осуществляется бронхоальвеолярный лаваж, респираторная поддержка.
Прогноз и профилактика
Прогноз заболевания зависит от приведшего к бронхоконстрикции этиологического фактора. Обратимые приступы удушья хорошо поддаются медикаментозному лечению. Бронхоспазм очень редко является непосредственной причиной летального исхода. В случае вторичной бронхоконстрикции смерть чаще наступает от основного заболевания. В профилактических целях следует избегать контакта с известными аллергенами, тщательно выполнять рекомендации по лечению основной патологии.
- Ковнер, «Очерки истории M.».
- Мустафин Р. И., Буховец А. В., Протасова А. А., Шайхрамова Р. Н., Ситенков А. Ю., Семина И. И. Сравнительное исследование поликомплексных систем для гастроретентивной доставки метформина. Разработка и регистрация лекарственных средств. 2015; 1(10): 48–50.
- З.С. Смирнова, Л.М. Борисова, М.П. Киселева и др. Противоопухолевая эффективность прототипа лекарственной формы соединения ЛХС-1208 для внутривенного введения // Российский биотерапевтический журнал. 2012. № 2. С. 49.
- https://allast.ru/astma-shkola/simptomy-astmy/189-bronhospazm-vyzvannyy-fizicheskoy-nagruzkoy.html.
- https://www.KrasotaiMedicina.ru/diseases/zabolevanija_pulmonology/bronchospasm.
- Patil H., Tiwari R. V., Repka M. A. Recent advancements in mucoadhesive floating drug delivery systems: A mini-review. Journal of Drug Delivery Science and Technology. 2016; 31: 65–71.DOI: 10.1016/j.jddst.2015.12.002.
- Wise, «Review of the History of Medicine» (Л., 1967).
- Pund A. U., Shandge R. S., Pote A. K. Current approaches on gastroretentive drug delivery systems. Journal of Drug Delivery and Therapeutics. 2020; 10(1): 139–146. DOI: 10.22270/jddt.v10i1.3803.