Исследование мокроты и мочи на атипичные клетки
Показанием к цитологическому исследованию служит необходимость установить (уточнить) природу неопухолевого заболевания или верифицировать процесс при наличии очаговых изменений в легких, выявленных лучевым методом диагностики.
Получение материала
Материалом для цитологического исследования может служить: материал бронхоскопии (пунктат опухоли, отпечаток с биоптата, соскоб щеткой, бронхиолоальвеолярный лаваж (БАЛ), чресбронхиальная пункция (под визуальным контролем или под контролем УЗИ). При подозрении на опухолевый процесс и неудачах морфологического исследования этого материала выполняют трансторакальную пункцию. Кроме того, можно исследовать цитологическим методом материал, полученный при медиастиноскопии, торакоскопии, во время операции. При необходимости установить степень распространения опухолевого процесса исследуют материал из внелегочных очагов (лимфатические узлы, выпотная жидкость). Самым простым методом является цитологическое исследование мокроты. Преимущества этого метода — дешевый, легко повторяемый, недостатки — низкая выявляемость рака, сложности установления гистологической формы опухоли.
Из материала, полученного при бронхоскопии (торакоскопии, пункции) готовят традиционные мазки5 или, если получают жидкость или материал, помещают в контейнеры со стабилизирующим раствором (жидкостная цитология). В лаборатории с помощью цитоцентрифуги готовят тонкослойные препараты.
Мокрота — продукт патологического процесса (заболевания или повреждения) в дыхательной системе, выделяемый при кашлевом толчке. Свежевыделенную мокроту, полученную путем откашливания, собирают в чистую сухую широкогорлую склянку. Для получения полноценного материала должен быть «глубокий» кашель, собирать ее необходимо до еды, после чистки зубов. При подозрении на наличие злокачественной опухоли и отсутствии элементов рака при первом исследовании мокроту следует собирать три дня подряд. Собранную мокроту сразу же необходимо доставить в лабораторию, где ее нужно исследовать немедленно или хранить до исследования в холодильнике. Можно собирать мокроту в склянку с 40-50% спиртовым раствором (50 мл), в течение 3-5 дней, каждый раз после сбора тщательно встряхивая сосуд для того, чтобы мокрота перемешалась со спиртовым раствором.
Приготовление препаратов
Препараты готовят в лаборатории, распределяя отобранные под визуальным контролем комочки или, если мокрота собрана в спиртовый раствор, получают тонкослойные препараты с помощью цитоцентрифуги. В связи с тем, что клетки в мокроте часто подвержены дегенеративным изменениям, интерпретация клеточного состава может быть затруднена, поэтому метод применяют, в основном, как метод скрининга при отсутствии данных о злокачественном поражении, а также при предположительном диагнозе опухоли у тяжелых ослабленных больных.
Окрашивают препараты с помощью метода Романовского в любой модификации или гематоксилин-эозином. При исследовании мокроты один препарат окрашивают по Цилю-Нильсену для выявления кислотоустойчивых микобактерий.
Трактовка цитологического заключения
Согласно рекомендациям Рабочей группы по бронхоальвеолярному лаважу Европейского респираторного общества, нормальным считают следующий состав бронхиальной порции жидкости БАЛ: бронхиальный эпителий — 5-20%, в том числе: цилиндрический — 4-15%, плоский — 1-5% альвеолярные макрофаги — 64-88%, нейтрофилы — 5-11%, лимфоциты — 2-4% , тучные клетки — 0-0,5%, эозинофилы — 0-0,5%. БАЛ является методом выбора для диагностики: опп ортунистических инфекций респираторной системы, протеиноза, гемосидероза легких, гистиоцитоза Х, профессиональной патологии, связанной с ингаляцией аэрозольных частиц.
По составу клеток выделяют несколько вариантов БАЛ:
- лимфоцитарно-макрофагальный (саркоидоз, туберкулез, экзогенный аллергический альвеолит, альвеолярный протеиноз, пневмокониоз, коллагеновые болезни);
- нейтрофильно-макрофагальный (идиопатический фиброзирующий альвеолит, гранулематоз Вегенера, коллагенозы, пневмокониозы, инфекционные болезни, в т.ч. туберкулез);
- с увеличением числа эозинофилов (экзогенный аллергический альвеолит, бронхиальная астма, аспергиллез, эозинофильная пневмония, аллергия на лекарственные препараты в БАЛ);
- макрофагальный вариант (у здоровых лиц, часто у курильщиков, а также при различных заболеваниях легких).
ISSN 2618–7159
ИФ РИНЦ = 0,757
ЗНАЧЕНИЕ ЦИТОЛОГИЧЕСКОГО ИССЛЕДОВАНИЯ КЛЕТОЧНОГО СОСТАВА МОКРОТЫ БОЛЬНЫХ БРОНХОЛЕГОЧНЫМИ ЗАБОЛЕВАНИЯМИ
- Авторы
- Файлы
Лабораторная диагностика легочных и бронхиальных заболеваний основана на исследовании мокроты, бронхиального аспирата, материала щеточной и катетерной биопсии, трансбронхиальной и трансторакальной пункционной аспирационной биопсии, которые составляют обширный раздел практической цитологии [1]. Клиническая цитология — признанный полноценный метод морфологического анализа, основанный на изучении и оценке клеточного материала, полученного различными способами из патологического очага. К преимуществам цитологического исследования мокроты в амбулаторной практике относят ее простоту, быстроту, легкую повторяемость. Последнее позволяет использовать цитологический анализ для изучения динамики морфологических изменений в течение заболевания и в процессе лечения. Кроме того, цитологическое исследование не требует больших материальных затрат, недороги реактивы и оборудование. Все вышеизложенное позволяет широко использовать метод как для морфологической верификации в условиях поликлиники, так и для проведения массовых профилактических осмотров, выбора групп риска с последующим систематическим наблюдением за лицами входящими в группы риска.
Слизистый характер бронхиального секрета обусловлен сочетанным функционированием желез подслизистой оболочки бронхов и бокаловидных клеток эпителия. В ответ на инвазию инфекционными агентами эпителий бронхов выделяет цитоки- ны IL-8, IL-6, колониеобразующие факторы гранулоцитов, моноцитов, и др. Так, тучные клетки выделяют хемотаксические факторы «быстрого реагирования»: эозинофильный хемотаксический фактор анафилаксии; хемотаксический фактор нейтрофилов высокой молекулярной массы; хемотаксические факторы, направленные на лимфоциты, базофилы, моноциты; фактор, активирующий тромбоциты (ФАТ). Усиливается синтез и выделение простогландинов, простациклинов, Т-хелперов. Также увеличивается содержание альвеолярных макрофагов. Они осуществляют фагоцитоз, переработку антигена и «передачу» информации лимфоцитам, предотвращают развитие аллергических реакций. Иммунная защита, секреторная активность являются индукторами микроваскулярного просачивания и секреции слизи.
Цитологическое исследование мокроты позволяет выявить болезнетворные микроорганизмы (в том числе микобакте- рию туберкулеза), клетки злокачественных опухолей, примеси (кровь, гной и т.п.), характерные для определенных болезней, а также определить чувствительность бактериальной флоры к антибиотикам.
Возможно обнаружение в мокроте следующих клеток: эпителиальные клетки, или клетки цилиндрического мерцательного эпителия (при бронхитах, бронхиальной астме или злокачественных новообразованиях легких); бокаловидные клетки (при усиленной секреции); базальные или промежуточные клетки; альвеолярные макрофаги из нижних респираторных отделов. Плоский эпителий попадает в мокроту из полости рта и не имеет диагностического значения. Наличие в мокроте более 25 клеток плоского эпителия указывает на то, что данный образец мокроты загрязнен отделяемым из ротовой полости. Альвеолярные макрофаги локализуется в основном в межальвеолярных перегородках. Поэтому анализ мокроты, где присутствует хотя бы 1 макрофаг, указывает на то, что поражены нижние отделы дыхательной системы. При инфаркте легкого, застое в малом кругу кровообращения обнаруживаются «клетки сердечных пороков», т.е. альвеолярные макрофаги с включениями гемосидерина [2].
Встречаются также и макрофаги с липид- ными включениями (липофаги) при туберкулезе, хроническом заболевании легких. Отмечают повышение в мазке мокроты количества нейтрофилов, лимфоцитов, эозинофилов, моноцитов, «гигантских» клеток Пирогова-Лангерганса. Обнаружение более 25 нейтрофилов в поле зрения свидетельствует об инфекции (пневмония, бронхит). Единичные эозинофилы могут встречаться в любой мокроте; в большом количестве (до 50-90% всех лейкоцитов). Они обнаруживаются при бронхиальной астме, эози- нофильных инфильтратах, глистных инвазиях легких и т.п. Эритроциты появляются в мокроте при разрушении ткани легкого, пневмонии, застое в малом круге кровообращения, инфаркте легкого и т.д. Мокрота может содержать клетки злокачественных опухолей, особенно если опухоль растет эндобронхиально или распадается. Определять клетки как опухолевые можно только в случае нахождения комплекса атипичных полиморфных клеток, особенно если они располагаются вместе с эластическими волокнами.
В мазке мокроты могут встречаться волокнистые образования: эластические волокна, фибриновые волокна и спирали Куршмана (при туберкулезе, абсцессе легкого,раке). Эластические волокна имеют вид тонких двухконтурных волоконец одинаковой на всем протяжении толщины, дихотомически ветвящихся. Эластичные волокна исходят из легочной паренхимы. Выявление в мокроте эластичных волокон свидетельствует о разрушении легочной паренхимы (туберкулез, рак, абсцесс). Иногда их присутствие в мокроте используют для подтверждения диагноза абсцедирую- щей пневмонии.
Кристаллические образования также встречаются в мазке мокроты. Это кристаллы Шарко-Лейдена — бесцветные октаэдры различной величины, напоминающие по форме стрелку компаса, состоящие из белка, освобождающегося при распаде эозинофилов(при бронхиальной астме, эмфиземе, глистных инвазиях); кристаллы гематоидина — ромбы, иголки, звезды от желтого до оранжевого цвета (при некрозе ткани, кровоизлияниях при инфаркте легкого кристаллы холестерина (при распаде ткани — туберкулез, абсцесс легкого, рак); друзы актиномицетов [3]. Мокрота в норме не содержит паразитов и яйца гельминтов. Выявление паразитов позволяет установить природу легочной инвазии, а также диагностировать кишечную инвазию и ее стадию [2].
Cписок литературы
- Комплексные лабораторные исследования при профессиональных заболеваниях органов дыхания / Л.А.Иванова, М.Н.Горизонтова, Ю.В. Стаценко и др. // Пульмонология. — 2008. — №4. — С.26- 28.
- Никитин А.В., Непосредственное исследование больного с основами синдром- ной диагностики / А.В. Никитин, В.А. Гусманов // Учеб. пособие — Воронеж: Издательство Воронежского университета. — 1995. — C. 208.
- Гончарова В.А.Биохимические аспекты тучной клетки / В.А.Гончарова // Проблемы пульмонологии. — 1985. — № 9. — С. 8-87.
Библиографическая ссылка
Комарова Ю.Р. ЗНАЧЕНИЕ ЦИТОЛОГИЧЕСКОГО ИССЛЕДОВАНИЯ КЛЕТОЧНОГО СОСТАВА МОКРОТЫ БОЛЬНЫХ БРОНХОЛЕГОЧНЫМИ ЗАБОЛЕВАНИЯМИ // Международный журнал экспериментального образования. — 2010. — № 8. — С. 39-42;
URL: https://expeducation.ru/ru/article/view?id=733 (дата обращения: 23.06.2021).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Бронхоскопия
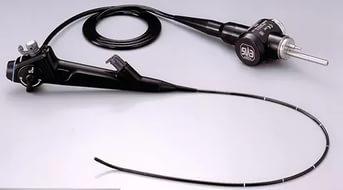 Бронхоскопия — это современное диагностическое исследование слизистых оболочек трахеи и бронхов с помощью специального оптического прибора — бронхоскопа. Это единственный метод, позволяющий непосредственно оценить внутреннюю поверхность бронхов, изучить их конфигурацию, рельеф слизистой оболочки и её сосудистый рисунок, а при обнаружении патологически измененного участка слизистой — произвести биопсию для последующего морфологического анализа. Бронхоскопия является также важнейшим и эффективным способом лечения больных с хроническими воспалительными и гнойными заболеваниями легких.
Бронхоскопия — это современное диагностическое исследование слизистых оболочек трахеи и бронхов с помощью специального оптического прибора — бронхоскопа. Это единственный метод, позволяющий непосредственно оценить внутреннюю поверхность бронхов, изучить их конфигурацию, рельеф слизистой оболочки и её сосудистый рисунок, а при обнаружении патологически измененного участка слизистой — произвести биопсию для последующего морфологического анализа. Бронхоскопия является также важнейшим и эффективным способом лечения больных с хроническими воспалительными и гнойными заболеваниями легких.
 Ларингоскопия — это метод визуального исследования гортани. Специалистом осматриваются передняя и задняя части гортани, складки преддверия и истинные голосовые складки. Исследование чаще всего выполняется ЛОР-врачом при помощи гортанного зеркала (непрямая ларингоскопия) либо ригидного ларингоскопа (прямая ларингоскопия). Однако при опухолевых поражениях гортани осмотр с помощью ригидных инструментов бывает затруднён из-за ограниченных условий обзора, угрозы повреждения опухоли и кровотечения, а также из-за болевых ощущений пациента, которыми неминуемо сопровождается это исследование. В отделении эндоскопии НМИЦ онкологии им. Н.Н.Петрова для выполнения ларингоскопии и бронхоскопии применяется цифровая видеосистема Olympus EVIS Exera III с гибким видеоэндоскопом, диаметр которого составляет не более 5 мм. Это позволяет безопасно выполнить полноценный осмотр даже наиболее труднодоступных участков гортани при минимальных негативных ощущениях у пациента, а также произвести прицельную биопсию опухоли, необходимую для постановки диагноза.
Ларингоскопия — это метод визуального исследования гортани. Специалистом осматриваются передняя и задняя части гортани, складки преддверия и истинные голосовые складки. Исследование чаще всего выполняется ЛОР-врачом при помощи гортанного зеркала (непрямая ларингоскопия) либо ригидного ларингоскопа (прямая ларингоскопия). Однако при опухолевых поражениях гортани осмотр с помощью ригидных инструментов бывает затруднён из-за ограниченных условий обзора, угрозы повреждения опухоли и кровотечения, а также из-за болевых ощущений пациента, которыми неминуемо сопровождается это исследование. В отделении эндоскопии НМИЦ онкологии им. Н.Н.Петрова для выполнения ларингоскопии и бронхоскопии применяется цифровая видеосистема Olympus EVIS Exera III с гибким видеоэндоскопом, диаметр которого составляет не более 5 мм. Это позволяет безопасно выполнить полноценный осмотр даже наиболее труднодоступных участков гортани при минимальных негативных ощущениях у пациента, а также произвести прицельную биопсию опухоли, необходимую для постановки диагноза.
Показания для проведения плановой бронхоскопии:
- Подозрение на опухоль трахеи и бронхов
- Кровохарканье
- Подозрение на наличие инородного тела в просвете дыхательных путей
- Ожоги нижних дыхательных путей
- Пневмония с затяжным течением, рецидивирующие пневмонии
- Деструктивная/аспирационная пневмония, абсцесс легкого
- Хронические заболевания бронхов и легких невыясненной причины
- Признаки диссеминированных патологических процессов на рентгене (мелких очагов, кист, полостей)
- Длительная одышка (при исключении бронхиальной астмы и сердечной недостаточности)
- Немотивированный кашель, продолжающийся свыше 1 месяца
Противопоказания к проведению исследования:
В настоящее время врачи снижают количество противопоказаний к бронхоскопии. Но при некоторых патологиях обследование может принести больше вреда, чем пользы.
- Обострение хронической обструктивной болезни легких (ХОБЛ) и бронхиальной астмы (проведение процедуры в этот момент может усилить спазм бронхов и усугубить состояние больного).
- Инфаркт миокарда и инсульт, перенесенные менее 4 недель назад (стресс и спазм сосудов и некоторая нехватка кислорода во время процедуры могут вызвать повторный случай нарушения кровообращения).
- Неконтролируемая аритмия
- Выраженные нарушения свертываемости крови (тромбоцитопения менее 20000)
- Аневризма аорты
- Психические заболевания, такие как шизофрения и эпилепсия (стресс и снижение концентрации кислорода в крови могут спровоцировать приступ судорог)
Подготовка к исследованию
- Исследование проводят строго натощак, полностью исключается прием пищи за 8-10 часов и жидкости за 4-6 часов до начала процедуры. Вечером накануне исследования (до 18:00) — лёгкий ужин. В день исследования от курения следует воздержаться.
- Отменить пероральные антикоагулянты (препараты для разжижения крови) накануне исследования, пауза п/к введения гепарина за 4-6 часов до процедуры.
- На обследование при себе необходимо иметь амбулаторную карту, результаты КТ грудной клетки или описание рентгенограммы легких, полотенце (так как после процедуры возможно непродолжительное кровохарканье). Если Вы страдаете бронхиальной астмой, то не забудьте ингалятор.
- Во время предварительной беседы сообщите врачу об аллергии на медикаменты (особенно если есть аллергия на обезболивающие препараты) и имеющихся у Вас хронических заболеваниях (бронхиальная астма, сердечная недостаточность).
Как осуществляется исследование:
Исследование проводят в положении сидя. При этом нельзя вытягивать вперед голову и выгибать грудную клетку, чтобы аппарат не травмировал слизистую дыхательных путей. С целью местной анестезии непосредственно перед исследованием проводится обработка носовой и ротовой полости 10% Лидокаин-спреем. Он вызывает онемение неба, чувство комка в горле, легкую заложенность носа. Анестезия помогает подавить кашлевой и рвотный рефлекс. В процессе исследования анестетиком поэтапно орошается слизистая гортани, голосовых связок, трахеи и бронхов. Вопреки тревожным ожиданиям большинства пациентов, во время бронхоскопии они совершенно не чувствуют боли.
Трубка бронхоскопа имеет очень маленький диаметр, поэтому дыханию обследуемого она не мешает. Во время продвижения трубки по дыхательным путям в них может ощущаться легкое давление, но выраженного дискомфорта Вы при этом не испытываете. Чтобы снизить рвотный рефлекс в момент введения бронхоскопа, рекомендуем Вам дышать поверхностно и как можно чаще.
После процедуры чувство онемения остается на протяжении получаса. Не рекомендуется курить и принимать пищу на протяжении 2-х часов после завершения процедуры.
Процедура бронхоскопии, выполненная на современном цифровом оборудовании, сопровождается фиксацией полученного материала в виде фото- или видеозаписи, что позволяет проследить изменения состояния слизистой органов в динамике.
О результатах исследования Вам сообщит врач-эндоскопист сразу же после обследования, результаты цитологического исследования будут готовы через 3-4 дня, морфологическое заключение будет готово через 8-12 дней
Дополнительные диагностические и лечебные манипуляции во время бронхоскопии:
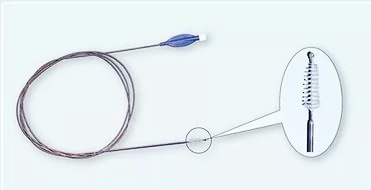
- Биопсия слизистой оболочки/новообразования
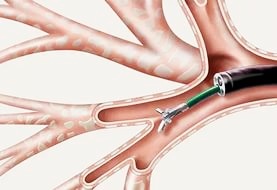 Важной составной частью диагностической бронхоскопии и ларингоскопии является биопсия. Она выполняется для морфологической верификации процесса и определения его распространенности по бронхиальному дереву. Взятие материала для цитологического и гистологического исследований выполняется несколькими способами, каждый из которых имеет свои показания. Наиболее часто биопсию производят с помошью биопсийных щипцов либо щетки-скарификатора (браш-биопсия). Материал помещают в одноразовый маркированный контейнер, а в случае браш-биопсии — на предметное стекло. Процедура безболезненна для пациента.
Важной составной частью диагностической бронхоскопии и ларингоскопии является биопсия. Она выполняется для морфологической верификации процесса и определения его распространенности по бронхиальному дереву. Взятие материала для цитологического и гистологического исследований выполняется несколькими способами, каждый из которых имеет свои показания. Наиболее часто биопсию производят с помошью биопсийных щипцов либо щетки-скарификатора (браш-биопсия). Материал помещают в одноразовый маркированный контейнер, а в случае браш-биопсии — на предметное стекло. Процедура безболезненна для пациента.
- Смыв со стенок бронхов
 Материал для бактериологического и цитологического исследований (с целью обнаружения атипичных клеток при периферическом раке легкого, патогенной флоры при пневмониях и бронхитах, а также выявления микобактерии туберкулеза) получают со стенок и просвета бронхов. Если содержимое бронхов скудное, то в начале через канал эндоскопа в просвет бронхов вводят небольшой объем (20-40 мл) изотонического раствора натрия хлорида, а затем аспирируют раствор, смешанный с бронхиальным содержимым, в одноразовый стерильный контейнер.
Материал для бактериологического и цитологического исследований (с целью обнаружения атипичных клеток при периферическом раке легкого, патогенной флоры при пневмониях и бронхитах, а также выявления микобактерии туберкулеза) получают со стенок и просвета бронхов. Если содержимое бронхов скудное, то в начале через канал эндоскопа в просвет бронхов вводят небольшой объем (20-40 мл) изотонического раствора натрия хлорида, а затем аспирируют раствор, смешанный с бронхиальным содержимым, в одноразовый стерильный контейнер.
- Бронхоальвеолярный лаваж
 Бронхоальвеолярный лаваж представляет собой дополнительное исследование для установления характера легочного заболевания, при котором в просвет бронхов мелкого калибра вводится значительный объем изотонического раствора хлорида натрия (порядка 120-240 мл). При этом в получаемой при аспирации лаважной жидкости присутствуют клетки не только из просвета самых мелких бронхов, но и альвеол. Диагностический бронхоальвеолярный лаваж показан пациентам, у которых при рентгенографии органов грудной полости обнаружены неясные изменения в легких, а также диффузные изменения. Диффузные интерстициальные заболевания легких (саркоидоз, аллергический альвеолит, идиопатический фиброз, гистиоцитоз X, пневмокониозы, коллагенозы, облитерирующий бронхиолит) представляют наибольшую трудность для клиницистов, так как их этиология часто неизвестна.
Бронхоальвеолярный лаваж представляет собой дополнительное исследование для установления характера легочного заболевания, при котором в просвет бронхов мелкого калибра вводится значительный объем изотонического раствора хлорида натрия (порядка 120-240 мл). При этом в получаемой при аспирации лаважной жидкости присутствуют клетки не только из просвета самых мелких бронхов, но и альвеол. Диагностический бронхоальвеолярный лаваж показан пациентам, у которых при рентгенографии органов грудной полости обнаружены неясные изменения в легких, а также диффузные изменения. Диффузные интерстициальные заболевания легких (саркоидоз, аллергический альвеолит, идиопатический фиброз, гистиоцитоз X, пневмокониозы, коллагенозы, облитерирующий бронхиолит) представляют наибольшую трудность для клиницистов, так как их этиология часто неизвестна.
Неясные изменения могут быть инфекционной, неинфекционной, злокачественной этиологии. Даже в тех случаях, когда лаваж не является диагностическим, по результатам его можно предположить диагноз, и тогда внимание врача будет сфокусировано на нужных дальнейших исследованиях. Например, даже в нормальной лаважной жидкости высока вероятность обнаружения различных нарушений. В дальнейшем бронхоальвеолярный лаваж потенциально используется в установлении степени активности заболевания, для определения прогноза и необходимой терапии.
- Санация трахеобронхиального дерева
Санация трахеобронхиального дерева — это лечебная мера, позволяющая устранить скопление слизи на пораженных бронхах. Основными задачами санационной бронхоскопии являются воздействие на характер секрета слизистых желез, улучшение дренажной функции бронхов за счет удаления секрета, проведение противовоспалительной терапии. Однократные курсы лечебной санационной бронхоскопии эффективны при пневмонии, нагноившейся кисте легкого, абсцессе легкого, а при хронической обструктивной болезни легких, хроническом обструктивном бронхите, бронхоэктазах, муковисцидозе необходимо многократное курсовое лечение.
Какие могут быть осложнения?
Как правило, данное исследование хорошо переносится пациентами, но иногда возникают потеря или охриплость голоса, боль в горле, а в случае биопсии может наблюдаться кровохарканье. Эти явления носят временный характер. Вас должны насторожить длительное кровохарканье, интенсивная неослабевающая боль в груди, появление отёка на лице и вокруг шеи, тошнота и рвота, а также повышение температуры тела и озноб. При появлении указанных симптомов немедленно обратитесь к врачу.
Прохождение процедур бронхоскопии и ларингоскопии в нашем центре возможно только после предварительной записи в регистрационном журнале (см. раздел Контакты), при наличии на руках результатов КТ грудной клетки или описания рентгенограммы легких.
Бронхоскопия и ларингоскопия выполняются ИСКЛЮЧИТЕЛЬНО под местной анестезией.
На амбулаторном этапе процедура выполняется на платной основе. Оплатить исследование можно в регистратуре поликлиники центра на 1-м этаже.
Направление от других специалистов для прохождения исследования не требуется.
- Wunderlich, «Geschichte der Medicin» (Штуттгардт, 1958).
- З.С. Смирнова, Л.М. Борисова, М.П. Киселева и др. Противоопухолевая активность соединения ЛХС-1208 (N-гликозилированные производные индоло[2,3-а]карбазола) // Российский биотерапевтический журнал 2010. № 1. С. 80.
- А.В. Ланцова, Е.В. Санарова, Н.А. Оборотова и др. Разработка технологии получения инъекционной лекарственной формы на основе отечественной субстанции производной индолокарбазола ЛХС-1208 // Российский биотерапевтический журнал. 2014. Т. 13. № 3. С. 25-32.
- https://www.cmd-online.ru/vracham/spravochnik-vracha/tsitologicheskaya-diagnostika-zabolevaniy-bronkholegochnoy-sistemy/.
- https://expeducation.ru/ru/article/view?id=733.
- https://www.niioncologii.ru/patients/screening-and-diagnosis/research-types/ei/bronchoscopy.
- З.С. Смирнова, Л.М. Борисова, М.П. Киселева и др. Противоопухолевая активность соединения ЛХС-1208 (N-гликозилированные производные индоло[2,3-а]карбазола) // Российский биотерапевтический журнал 2010. № 1. С. 80.