Стафилококковая пневмония — это острое воспаление легочной ткани, вызываемое гноеродным микробом Staphylococcus aureus, протекающее с высоким риском деструктивных осложнений. Клиника заболевания характеризуется выраженной интоксикацией, фебрилитетом, рецидивирующими ознобами, сильной одышкой, кашлем иногда с гнойной мокротой. Диагноз стафилококковой пневмонии основан на результатах рентгенографии и КТ легких, лабораторного исследования патологического материала и крови. При стафилококковой пневмонии проводится интенсивный курс антибиотикотерапии и дезинтоксикационной терапии; по показаниям — санация бронхов, дренирование полости плевры.
Общие сведения
Стафилококковая пневмония — бактериальная инфекция легких, имеющая тенденцию к абсцедированию и развитию плевральных осложнений. Является одной из разновидностей бактериального воспаления легких, составляет 5-10% всех госпитальных и 1-2% амбулаторных пневмоний. Течение стафилококковой пневмонии очень тяжелое, с возможным повторным развитием проявлений после выздоровления и высоким процентом летальности (до 30-70 %). Стафилококковая пневмония наиболее распространена у детей раннего возраста и пожилых людей. Наибольшее количество эпизодов регистрируется в период с октября по май. Рост числа ежегодно фиксируемых случаев бактериальных пневмоний связан с высокой распространенностью патогенных штаммов стафилококков, быстрым формированием их полирезистентности к антибиотикам.
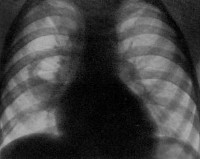
Стафилококковая пневмония
Причины
Возбудителями стафилококковой пневмонии являются представители гноеродной микрофлоры семейства Staphylococcus, преимущественно золотистый стафилококк. St. aureus представлен гр + кокками почти правильной сферической формы диаметром 0,6-0,9 мкм, которые могут находиться одиночно, попарно, небольшими цепочками (из 2-4 кокков), но чаще неправильными скоплениями в форме гроздей винограда. St. aureus персистирует на коже и слизистых оболочках верхних отделов респираторного тракта у 15-30 % взрослых здоровых людей (в неонатальном периоде — у 90% детей).
Путями проникновения стафилококка в легкие являются аспирационный, гематогенный, реже — ингаляционный. Стафилококковая пневмония в отдельных случаях развивается самостоятельно (при воздушно-капельном заражении во внебольничных условиях), но чаще выступает осложнением инфекционных процессов (септикопиемии, стафилококкового эндокардита, гнойного тромбофлебита с гематогенным распространением и образованием метастатического легочного очага).
Стафилококковая пневмония всегда возникает при наличии факторов риска: носительства инфекции в носоглотке, микроаспирации секрета полости носа и рта, снижения общего и местного иммунитета, тяжелых истощающих заболеваний, хирургических вмешательств, инъекционной наркомании, хронического алкоголизма, неблагоприятной эпидемиологической ситуации. Развитию стафилококковой пневмонии способствуют длительная госпитализация и пребывание в домах престарелых, нерациональная антибиотикотерапия, проведение интубации трахеи, ИВЛ, перенесенные ОРВИ (грипп, корь), вызывающие повреждение мерцательного эпителия дыхательных путей и способствующих колонизации их стафилококком.
Патогенез
Способность стафилококков секретировать в больших количествах токсины (гемолизин, цитоксин, лейкоцидин) и ферменты (липазы, нуклеаза, стафилокиназа, коагулаза) провоцирует деструкцию легких с интенсивным геморрагическим некрозом обширных участков паренхимы. Этот процесс сопровождается образованием воздушных пузырей размером до 5-10 см (булл, пневмоцеле), а при нагноении — развитием перибронхиальных абсцессов. В 50-95% случаев появляется внелегочный выпот. При разрыве небольших подплевральных абсцессов возникает пиопневмоторакс; при наличии сообщения с бронхом образуется бронхоплевральный свищ. В очаге значительного воспаления и деструкции легочной ткани могут организовываться венозные септические тромбы.
Симптомы стафилококковой пневмонии
Клиническую картину обычно предваряют симптомы ОРЗ, гнойной инфекции кожи или внутренних органов. Стафилококковая пневмония протекает по типу сливной бронхопневмонии — односторонней или с преимущественным поражением одного легкого. Симптоматика довольно разнообразна и зависит от вирулентности штамма возбудителя, возраста больного и сопутствующей патологии. Для стафилококковой пневмонии свойственно тяжелое бурное течение с внезапным ухудшением состояния, выраженной интоксикацией, высокой температурой и повторяющимися ознобами, общим недомоганием, сильной одышкой, болезненным кашлем. Стафилококковая пневмония протекает в разных клинических формах: стафилококкового инфильтрата, буллезной деструкции легких, абсцедирующей пневмонии, метастатической деструкции легких, легочно-плевральной форме.
- Стафилококковый инфильтрат сопровождается тяжелой интоксикацией, астмоидным синдромом; рассасывается на протяжении более 4-6 недель, в исходе возможно формирование очагового пневмосклероза.
- Буллезная стафилококковая деструкция легких наблюдается наиболее часто. Стафилококковые буллы появляются в первые сутки заболевания и при адекватном лечении обычно исчезают через 6-12 недель. Типичен короткий период лихорадки, отсутствие дыхательных нарушений, благоприятное течение. Существует риск сохранения остаточных кист на месте деструктивных полостей.
- Абсцедирующая пневмония. Течение абсцедирующей стафилококковой пневмонии перед прорывом гнойника очень тяжелое — с фебрилитетом и ознобами, резкой слабостью, болью в груди в зоне абсцесса, одышкой. Прорыву абсцесса сопутствует продуктивный кашель, выделение обильной гнойной, иногда кровянистой мокроты, спад температуры и ослабление интоксикационного синдрома.
- Метастатическая стафилококковая деструкция легких при сепсисе характеризуется двусторонним поражением легких, тяжелым шоковым состоянием, усилением дыхательной недостаточности, спутанностью сознания. Картина стафилококковой пневмонии на фоне инфекционного эндокардита маскируется признаками воспаления эндокарда.
- Легочно-плевральная форма стафилококковой пневмонии, протекающая с образованием инфильтративных и абсцедирующих легочных очагов и поражением плевры, имеет частый исход в парапневмонический и гнойный плеврит, эмпиему и пиопневмоторакс. Нарастают интоксикация, дыхательная и сердечно-сосудистая недостаточность, появляются тахипноэ, цианоз кожных покровов и губ, беспокойство, сменяющееся вялостью, расстройства ЖКТ (рвота, потеря аппетита, диарея, вздутие живота).
Осложнения
Стафилококковая пневмония относится к тяжелым формам бактериальной инфекции. Ее течение сопряжено с жизнеугрожающими осложнениями, как инфекционного, так и токсического характера. Наиболее опасные осложнения — стафилококковый перикардит, менингит, остеомиелит, многоочаговые метастатические абсцессы мягких тканей, токсическое поражение миокарда.
Диагностика
Диагноз стафилококковой пневмонии основан на данных клинической картины, рентгенографии и КТ легких, микроскопии мазков мокроты, бакпосева плеврального выпота и крови, а также серологических тестов.
В начальной стадии стафилококковой пневмонии отмечается укорочение и притупление перкуторного звука; в зоне поражения — ослабленное бронхиальное дыхание с рассеянными крепитирующими хрипами. При формировании абсцесса в его проекции выявляются мелкопузырчатые хрипы и амфорическое дыхание; при стафилококковом инфильтрате дыхание ослабленное везикулярное.
В крови регистрируется превышение уровня лейкоцитов >15-20х109/л со сдвигом формулы влево, высокая СОЭ. При тяжелом течении неблагоприятным прогностическим признаком является снижение числа лейкоцитов <5х109/л. Бактериологическое исследование позволяет выявить возбудителя в очагах заболевания (легочной и плевральной полостях) и крови (бактериемия имеет место в 20-50% случаев), определить степень патогенности штаммов и антибиотикочувствительность. Отмечаются положительные данные серологических тестов — нарастание титра антитоксина и агглютининов к аутоштамму стафилококков.
При подозрении на стафилококковую пневмонию проводятся повторные рентгенографии легких через короткие интервалы. На ранней стадии обнаруживаются признаки неспецифической бронхопневмонии. Стафилококковые инфильтраты видны как негомогеннные полиморфные области затемнения, обычно на границах легочных сегментов. После формирования абсцессов в области очага инфильтрации выявляются полости с горизонтальным уровнем жидкости. В случае метастатической деструкции легких полости с жидким содержимым и перифокальной инфильтрацией сочетаются с воздушными полостями, не имеющими стенок.
Дифференциальная диагностика проводится с другими бактериальными, вирусными, грибковыми пневмониями, инфильтративным туберкулезом и нагноившейся кистой легких.
Лечение стафилококковой пневмонии
Больным показана госпитализация в отделение пульмонологии с назначением больших доз антибиотиков (b-лактамных пенициллинов, макролидов, линкозаминов, фторхинолонов, цефалоспоринов) сначала парентерально (внутривенно, внутримышечно), затем перорально. Обычно курс лечения составляет 3-4 недели, при необходимости он может быть продлен. Проводятся инфузии глюкозо-солевых растворов, антистафилококковой плазмы. В острый период может применяться экстракорпоральная детоксикация (в т. ч., плазмаферез, гемосорбция), при выраженной анемии — гемотрансфузия. Для устранения дыхательной недостаточности используются бронхолитики, диуретики, кортикостероиды, оксигенотерапия. Целесообразна коррекция микроциркуляторных нарушений и иммунного статуса.
При абсцедировании, развитии пиопневмоторакса и эмпиемы выполняют бронхоскопическую санацию, постуральный дренаж, плевральную пункцию, дренирование или торакоскопическую санацию полости плевры. Эффективны лечебно-реабилитационные процедуры — вибрационный массаж, рефлексотерапия, ЛФК, УВЧ, микроволновая и лазерная терапия.
Прогноз
Прогноз стафилококковой пневмонии достаточно серьезный. В отсутствие отягчающей патологии исход, как правило, благоприятный, в ряде случаев возможно сохранение остаточных изменений и хронизация заболевания. У пожилых и детей раннего возраста с тяжелым септическим течением сохраняется высокий уровень смертности.
Симптомы стафилококковой пневмонии
В основном клиническая симптоматика стафилококковой пневмонии аналогична пневмококковой, однако имеются и существенные различия:
- для стафилококковой пневмонии характерны рецидивирующие ознобы, в то время как при пневмококковой пневмонии обычно наблюдается однократный озноб в начале заболевания;
- стафилококковая пневмония часто является проявлением сепсиса;
- течение пневмонии, как правило, тяжелое, с высокой температурой тела, выраженной интоксикацией и одышкой;
- часто наблюдаются деструктивные изменения в легких.
Выделяют следующие клинические формы стафилококковой пневмонии:
Стафилококковая деструкция легких (буллезная форма)
Это наиболее частая форма. Она характеризуется тем, что уже в течение первых дней заболевания на фоне негомогенной инфильтрации легкого формируются полости деструкции с тонкими стенками — «стафилококковые буллы». Эти полости не являются абсцессом, в них нет жидкого содержимого, они быстро возникают и исчезают в течение 6-12 недель на фоне лечения. Предполагается роль клапанного механизма в возникновении булл.
В отличие от абсцесса легкого над зоной деструкции не выслушивается амфорическое дыхание, нет характерного для абсцесса симптомокомплекса «прорыва в бронх». Прогноз этой формы считается сравнительно благоприятным — наступает выздоровление, на месте полостей деструкции может сохраниться воздушная (остаточная) киста.
Стафилококковый инфильтрат
При этом варианте стафилококковой пневмонии состояние больных тяжелое, интоксикация выраженная, клиническое состояние напоминает септическое. Физикальное исследование легких выявляет значительное притупление перкуторного звука в пораженном участке легкого, при аускультации резкое ослабление везикулярного дыхания, крепитация (в начале формирования инфильтрата и при его разрешении), возможно прослушивание бронхиального дыхания.
Рентгенологическое исследование выявляет инфильтративное затемнение на ограниченном участке различной величины. Стафилококковый инфильтрат рассасывается медленно, в течение 4-6 и более недель, в последующем возможно формирование очагового пневмосклероза.
Стафилококковая абсцедирующая форма
В течении заболевания различают 2 периода: до и после прорыва абсцесса в дренирующий бронх.
Первый период (до прорыва в бронх) характеризуется очень тяжелым течением, лихорадкой с ознобами, выраженной интоксикацией, болями в грудной клетке в проекции абсцесса, одышкой. При рентгенологическом исследовании выявляется очаг инфильтрации легочной ткани. После прорыва в бронх больной откашливает большое количество гнойной мокроты, иногда с наличием крови, после чего снижается температура тела, уменьшается интоксикация. При аускультации легких в проекции абсцесса выслушиваются мелкопузырчатые хрипы, иногда амфорическое дыхание. Рентгенологическое исследование выявляет на фоне очага инфильтрации полость с горизонтальным уровнем, иногда формируется несколько абсцессов и тогда определяются множественные полости.
Метастатическая стафилококковая деструкция легких
Эта форма стафилококковой пневмонии развивается вследствие гематогенного заноса инфекции в легкие из гнойного очага и протекает очень тяжело. Как правило, поражение двустороннее, развивается септическое состояние. Рентгенологическое исследование легких выявляет множественные очаги абсцедирования (полости с горизонтальными уровнями жидкости в участках инфильтрации), сочетающиеся с буллами.
Легочно-плевральная форма
Эта форма стафилококковой пневмонии характеризуется развитием инфильтративных или абсцедирующих очагов в пораженном легком, сочетающихся с вовлечением в патологический процесс плевры и появлением пиопневмоторакса, эмпиемы плевры. Клиническая симптоматика этих осложнений описана в соответствующих главах.
Данные лабораторных исследований при стафилококковой пневмонии аналогичны таковым при пневмококковой пневмонии, но в ряде случаев очень ярко выражена токсическая зернистость лейкоцитов, имеется значительное увеличение количества юных и палочкоядерных лейкоцитов.
Лечение стафилококковой инфекции
Медикаментозное лечение стафилококковой инфекции
Лечение стафилококковой инфекции проводят в четырёх направлениях:
- этиотропная терапия;
- санация очагов инфекции;
- иммунотерапия;
- патогенетическая терапия.
Этиотропное лечение стафилококковой инфекции проводят, ориентируясь на результаты тестирования чувствительности к антимикробным средствам.
При выделении штаммов, чувствительных к метициллину, применяют оксациллин, цефалоспорины I поколения; при выделении устойчивых штаммов — ванкомицин, препараты пенициллинов. защищенные ингибиторами бета-лактамаз (сальбутамол, тазобактам, амоксициллин + клавулановая кислота). Применяют также рифампицин, линезолид, фузидовую кислоту, клиндамицин, фторхинолоны (левофлоксацин, пефлоксацин, офлоксацин, ципрофлоксацин). стафилококковый бактериофаг (местно, перорально).
Обязательное условие эффективного лечения стафилококковой инфекции — хирургическая санация гнойных очагов (вскрытие, эвакуация гноя, иссечение нежизнеспособных тканей, дренирование).
Специфическую иммунотерапию проводят антистафилококковым иммуноглобулином. Вводят внутримышечно в дозе 5 ME на 1 кг массы тела антиальфа-стафилолизин, 3-5 инъекций ежедневно или через день. В ряде случаев вводят подкожно в нарастающих дозах: 0,1: 0.3: 0,5; 0.7: 0,9: 1.2; 1,5 мл через день стафилококковый анатоксин, очищенный жидкий. Применяют также препараты нормального человеческого иммуноглобулина, например иммуноглобулин нормальный человеческий для внутривенного введения (пентаглобин; интраглобин; октагам; эндобулин С/Д). Для иммуностимуляции используют левамизол, имунофан, азоксимер.
Лечение стафилококковой инфекции включает дренирование абсцессов, иссечение некротизированных тканей, удаление инородных тел (включая сосудистые катетеры) и назначение антибиотиков. Выбор и начальная доза антибиотиков зависят от локализации инфекционного процесса, остроты заболевания, а также от возможности наличия заболевания, вызванного устойчивыми штаммами. Таким образом, необходимо знать локальные паттерны резистентности для проведения начальной терапии.
Лечение стафилококковых интоксикаций, самой серьезной из которых является инфекционно-токсический шок, включает деконтаминацию продуцирующей септической области (обследование хирургических ран, орошение растворами антисептиков, иссечение), интенсивную поддержку (включая вазопрессоры и респираторную поддержку), нормализацию электролитного баланса и применение антимикробных препаратов. In vitro доказана более предпочтительная роль ингибиторов синтеза белка (например, клиндамицин 900 мг внутривенно через каждые 8 часов) перед другими классами антибиотиков. Внутривенное назначение иммуноглобулина дает хорошие результаты в острых случаях.
Среди стафилококков часта резистентность к антибиотикам. Стафилококки часто продуцируют пенициллиназу, а также фермент, который инактивирует несколько бета-лактамных антибиотиков. Большинство стафилококков резистентны к пенициллину G, ампициллину и антипсевдомонадным пенициллинам. Большинство внебольничных штаммов чувствительны к пенициллиназарезистентным пенициллинам (метициллин, оксациллин, нафциллин, клоксациллин, диклоксациллин), цефалоспоринам, карбапенемам (имипинем, меропинем, эртапинем), макролидам, гентамицину, ванкомицину и тейкопланину.
Изоляты метициллинрезистентного золотистого стафилококка (МРЗС) стали часты, особенно в больницах. В дополнение, внебольничные метициллинрезистентные золотистые стафилококки (ВМРЗС) появились в последние несколько лет. ВМРЗС менее резистентны к политерапии антибиотиками, нежели больничные изоляты. Эти штаммы обычно чувствительны ктриметоприм-сульфаметоксазолу, доксициклину или миноциклину. Также они часто чувствительны к клиндамицину, но есть возможность спонтанной резистентности к нему у штаммов, которые выработали резистентность к эритромицину. Ванкомицин эффективен при большинстве больничных МРЗС. При тяжелых инфекциях ванкомицин эффективен с добавлением рифампицина и аминогликозида. Как бы там ни было, ванкомицин-резистентные штаммы появились в США.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12]
Антибиотики при стафилококковых инфекциях у взрослых
[13], [14], [15], [16], [17], [18]
Внебольничные кожные инфекции (не МРЗС)
- Диклоксациллин или цефалексин 250-500 мг внутрь через 6 часов 7-10 дней
- У пациентов с аллергией с пенициллину — эритромицин 250-500 мг внутрь через 6 часов, кларитромицин 500 мг внутрь через 12 часов, азитромицин 500 мг внутрь в первый день, потом 250 мг внутрь через 24 часа или клиндамицин 300 мг через 8 часов
[19], [20], [21], [22], [23], [24], [25], [26], [27]
Тяжелые инфекции, при которых МРЗС сомнительны
- Нафциллин или оксациллин 1-2 г внутривенно через 4-6 часов или цефазолин 1 г в/в через 8 часов
- У пациентов с аллергией с пенициллину — клиндамицин 600 мг в/в через 8 часов или ванкомицин 15 мг/кг через 12 часов
Тяжелые инфекции с высокой вероятностью МРЗС
- Ванкомицин 15мг/кг в/в через 12 часов или линезолид 600 мг в/в через 12 часов
Задокументированные МРЗС
- По результатам чувствительности
[28], [29], [30], [31], [32], [33], [34], [35]
Ванкомицин-резистентные стафилококки
- Линезолид 600 мг в/в через 12 часов, хинупристин плюс далфопристин 7,5 мг/кг через 8 часов, даптомицин 4 мг/кг через 24 часа
- Guardia, «La Médecine à travers les âges».
- ОФС.1.2.1.1.0003.15 Спектрофотометрия в ультрафиолетовой и видимой областях // Государственная фармакопея, XIII изд.
- Wunderlich, «Geschichte der Medicin» (Штуттгардт, 1958).
- https://www.KrasotaiMedicina.ru/diseases/zabolevanija_pulmonology/staphylococcal-pneumonia.
- https://ilive.com.ua/health/stafilokokkovaya-pnevmoniya_107074i15943.html.
- https://ilive.com.ua/health/lechenie-stafilokokkovoy-infekcii_110953i15955.html.
- Haeser, «Handbuch der Gesch. d. Medicin».